La dermatosis caracterizada por eosinofilia tisular que aparece en el contexto de un trastorno hematológico se conoce con el nombre de dermatosis eosinofílica asociada a proceso hematológico, siendo el más frecuente de todos la leucemia linfática crónica. Se trata de una entidad poco frecuente que tiene un amplio espectro morfológico, desde pápulas, nódulos eritematosos o ampollas que simulan picaduras de artrópodo hasta la formación de verdaderas placas de tamaño variable y en las que la histología se caracteriza por la presencia de abundantes eosinófilos. Presentamos 4 nuevos casos diagnosticados en nuestro hospital en los últimos 7 años, 3 de ellos asociados a una leucemia linfática crónica y un cuarto caso asociado a una micosis fungoide. La importancia de conocer esta dermatosis radica en el hecho de que puede indicar una progresión de la enfermedad de base, y así fue en 3 de nuestros pacientes.
Dermatosis characterized by tissue eosinophilia arising in the context of hematologic disease is known as eosinophilic dermatosis of hematologic malignancy. The most commonly associated malignancy is chronic lymphocytic leukemia. Eosinophilic dermatosis of hematologic malignancy is a rare condition with a wide variety of clinical presentations, ranging from papules, erythematous nodules, or blisters that simulate arthropod bites, to the formation of true plaques of differing sizes. Histology reveals the presence of abundant eosinophils. We present 4 new cases seen in Hospital Arnau de Vilanova, Valencia, during the past 7 years. Three of these cases were associated with chronic lymphocytic leukemia and 1 with mycosis fungoides. It is important to recognize this dermatosis as it can indicate progression of the underlying disease, as was the case in 3 of our patients.
Presentamos 4 pacientes con una neoplasia hematológica que desarrollaron lesiones clínica e histológicamente compatibles con picaduras, representando 4 nuevos casos de dermatosis eosinofílicas (DE) asociadas a procesos hematológicos. Además aportamos un caso asociado a linfoma T cutáneo. Hasta el momento esta entidad ha sido descrita en pacientes con neoplasias derivadas de linfocitos B, VIH, agammaglobulinemia congénita, leucemia monocítica aguda y mielofibrosis1–6.
Casos clínicosSe realizó un estudio retrospectivo de los casos diagnosticados de DE asociadas a procesos hematológicos en nuestro centro entre 2009 y 2015. Las características clínicas se resumen en la tabla 1. Se trata de una mujer y 3 varones, con edades comprendidas entre los 53 y los 86 años, 3 de ellos diagnosticados de LLC y uno de MF CD3+, CD4–, CD7– y CD8–. Fueron derivados desde el servicio de hematología por la aparición de lesiones cutáneas. El tiempo transcurrido desde el diagnóstico de su hemopatía y la aparición de la dermatosis variaba entre 2 meses y 10 años. Ninguno de los 3 pacientes con LLC estaba recibiendo tratamiento específico de su enfermedad hematológica en el momento de la aparición de las lesiones: el primer caso por el desarrollo previo de una sepsis por Klebsiella pneumoniae que obligó a suspender su tercer ciclo de quimioterapia unos meses antes; el segundo caso estaba en abstención terapéutica por hallarse en un estadio muy precoz y el tercer caso se encontraba en remisión parcial mantenida tras 2 líneas de quimioterapia. El paciente con la MF estaba en tratamiento con bexaroteno desde 2 meses antes.
Características clínicas de los pacientes con dermatosis eosinofílicas. DE: dermatosis eosinofílica
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | |
|---|---|---|---|---|
| Edad | 69 años | 86 años | 71 años | 53 años |
| Sexo | Mujer | Varón | Varón | Varón |
| Proceso hematológico y estadio | LLC IIB | LLC IA | LLC IB | MF IIA |
| Tiempo del diagnóstico del proceso hematológico | 6 años | 7 años | 10 años | 2 meses |
| Tratamiento de la hemopatía en el momento de la aparición de la DE | Ninguno | Ninguno | Ninguno | Bexaroteno |
| Lesiones cutáneas | Pápulas | Placas | Pápulas y placas | Placas |
| Localización | Espalda/MMSS | Cara/MMSS | Abdomen/MMSS/MMII | Abdomen/MMII |
| Tratamiento de la DE | CT | CT | CT+CO | CT |
| Evolución de la DE | Recidiva | Recidiva | Recidiva | Resolución |
| Evolución de la hemopatía | Muerte a los 3 meses | Progresión a IB | Progresión IIB | No progresión |
| Tratamiento de la hemopatía tras el diagnóstico de DE | Ciclofosfamida | Rituximab+clorambucilo | Ibrutinib | Continuó con bexaroteno |
CO: corticoide oral; CT: corticoide tópico; DE: dermatosis eosinofílica; LLC: leucemia linfática crónica; MF: micosis fungoide; MMII: miembros inferiores; MMSS: miembros superiores.
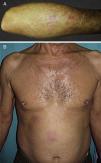
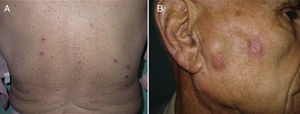
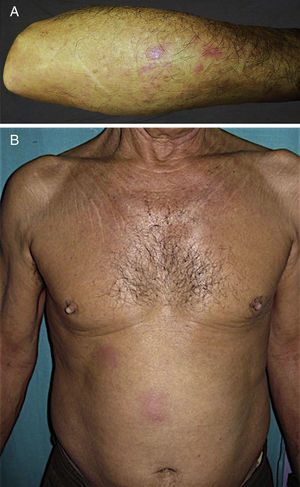
El motivo de consulta fue, en todos ellos, la aparición de una erupción pruriginosa de entre una y 4 semanas de evolución. El segundo caso presentaba además múltiples adenopatías palpables preauriculares y cervicales y el tercer caso refería síntomas B acompañantes. Las lesiones elementales fueron variables: pápulas excoriadas en el caso 1 (fig. 1A), pápulas eritematosas agrupadas de forma lineal en el caso 2 (fig. 1B), pápulas confluentes en el antebrazo de varios tamaños en el paciente 3 (fig. 2A) y placas eritematovioláceas mal delimitadas en el caso 4 (fig. 2B). La localización más frecuente fue las extremidades superiores. La DE debutó en un paciente durante un ingreso por progresión de su LLC (caso 1). Ninguno de los casos reconocía el antecedente de picadura.
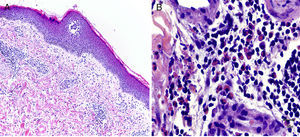
En todos los casos se realizó estudio histológico, con tinción de hematoxilina-eosina de la muestra, sin la realización de immunofluorescencia, ya que clínicamente las lesiones eran pápulo-placas compatibles con picaduras. En el estudio histológico de todos ellos se observó un infiltrado inflamatorio intersticial, perivascular y perianexial en la dermis superficial y profunda compuesto por linfocitos, polimorfonucleares y abundantes eosinófilos (fig. 3). Además se descartó la presencia de células neoplásicas en el infiltrado mediante hibridación in situ fluorescente (FISH), no objetivándose reordenamiento monoclonal de los linfocitos.
A. Hematoxilina-eosina (×50). Epidermis con discreta espongiosis. En la dermis superficial se aprecia un infiltrado inflamatorio mixto de predominio perivascular y perianexial. B. Hematoxilina-eosina (×400). Infiltrado inflamatorio en la dermis profunda con la presencia de gran número de eosinófilos.
Fueron tratados con corticoterapia tópica, excepto el caso 3, al que asociamos prednisona oral. Las lesiones se resolvieron en pocas semanas, coincidiendo en el caso 2 con el inicio de la quimioterapia específica. Todos los pacientes con LLC presentaron recidivas cutáneas en los meses posteriores. En el primer caso la paciente falleció a los pocos meses y en los otros 2 pacientes se objetivó progresión de la enfermedad tras el diagnóstico de la DE. El paciente con MF respondió a corticoide tópico y su DE no conllevó un peor pronóstico, manteniéndose actualmente estable.
DiscusiónEsta entidad fue descrita por primera vez por Weed en 19657. Fue interpretada como una hipersensibilidad exagerada a la picadura de mosquito en pacientes que presentaban una LLC. Dado que no se pudo demostrar si la picadura era necesaria para desencadenar el proceso, tras varias nomenclaturas, actualmente se conoce con el nombre de DE asociada a proceso hematológico, ya que engloba todas las neoplasias en las que ha sido descrita1,8. Hemos encontrado 34 publicaciones, la mayoría de ellas casos aislados, con la antigua denominación de «reacción exagerada a picadura de insecto». La tabla 2 muestra los últimos casos publicados con la nueva nomenclatura. Se trata de un cuadro infrecuente que se ha asociado sobre todo a la LLC1–5,7,8, aunque también se ha descrito en el contexto de otras hemopatías de estirpe B6,9–14 (linfomas de células del manto, leucemia linfoblástica aguda, linfoma de células grandes, mieloma múltiple), leucemia monocítica aguda o mielofibrosis y otros procesos no neoplásicos como el VIH o la agammaglobulinemia congénita3. Aunque la erupción suele aparecer al cabo de años del diagnóstico de la neoplasia, también se han descrito casos en los que precede o aparece de forma simultánea al desarrollo de esta1.
Comparación de nuestra serie con los otros casos publicados previamente en la literatura
| Referencia | Pacientes | Hemopatía | Tipo de lesiones cutáneas | Evolución y tratamiento de la DE | Evolución de la hemopatía |
|---|---|---|---|---|---|
| Martínez et al.8 (2006) | Varón 69 años | LLC | Pápulas excoriadas, vesículas y ampollas en espalda y extremidades | Recidivas a pesar del tratamiento con CT | Progresión |
| Hidalgo et al.4 (2010) | Varón 80 años | LLC | Pápulas y nódulos eritematosos en extremidades | Mejoría con CO y antihistamínico | Progresión |
| Farber et al.1 (2012) | Varón 73 años | LLC | Pápulas y nódulos eritematosos en cara, tronco y extremidades | Resolución con QT. Recidivas tratadas con CO, doxiciclina y antihistamínicos | Progresión |
| Chassine et al.9 (2012) | 3 varones 3 mujeres Entre 72-80 años | 3 LLC 2 linfomas de células del manto Un linfoma MALT | Pápulas y placas excoriadas, vesículas y pústulas en la cara, tronco y extremidades | P1, P2, P4-P6: Resolución con QT P3: resolución espontánea | P1, P2, P6: no progresión P3: diagnóstico de la hemopatía y muerte a los 2 meses P4: progresión y muerte a los 18 meses P5: diagnóstico de la hemopatía |
| Two et al.6 (2014) | Varón 50 años | Mieloma múltiple | Vesículas en extremidades y tronco | Resolución con CT y QT | Progresión |
| Penn et al.5 (2015) | Varón 56 años | Linfoma B difuso de células grandes | Pápulas eritematosas y vesículas en extremidades | Varias recidivas tratadas con CT e intralesionales y QT | Progresión |
| Shin y Kim10 (2016) | Varón 73 años | LLC | Placas tipo celulitis en cuello y ampollas en extremidades | CO. Varias recidivas | No progresión en relación con las recidivas (45 meses de seguimiento) Finalmente progresión de la enfermedad sin nuevas recurrencias los 7 meses anteriores |
| Jayasekera et al.11 (2016) | Varón 51 años | LLC | Pápulas, placas eritematosas y vesículas en piernas y dorso de pies | Respuesta inicial a dapsona. Inicio QT y CO | Progresión |
| Nuestros casos | 3 Varones Una Mujer Entre 53-86 años | 3 LLC Una MF | Pápulas y placas en cara, tronco y extremidades | P1, P2 y P3: Recidivas a pesar del tratamiento con CT y CO P4: resolución tras CT | P1: muerte a los 3 meses P2 y P3: progresión P4: no progresión tras 45 meses de seguimiento |
CO: corticoide oral; CT: corticoide tópico; DE: dermatosis eosinofílica; LLC: leucemia linfática crónica; MALT: linfoma del tejido linfoide asociado a mucosa; MF: micosis fungoide; P: paciente; QT: quimioterapia.
La patogénesis es desconocida, pero se postula que probablemente las células leucémicas serían las causantes de un desequilibrio de citoquinas que derivan en un aumento de IL-5, conllevando una proliferación de eosinófilos. Otros autores proponen que la inmunodeficiencia basal seguida de un estímulo inmunológico (picaduras, fármacos, virus) originaría una respuesta inmune alterada con sobreexpresión de IL-51,8.
Clínicamente se presenta en forma de pápulas o nódulos habonosos pruriginosos que recuerdan a las picaduras de artrópodo. También se han descrito casos de formación de verdaderas placas de tamaño variable y ocasionalmente lesiones vesículo-ampollosas1,3. Se localizan tanto en áreas expuestas como no expuestas, predominantemente en las extremidades. En muchos casos se ha visto un carácter recidivante en contextos en los que las picaduras serían poco probables.
Histológicamente lo característico es la presencia de numerosos eosinófilos formando parte del infiltrado inflamatorio linfocitario que afecta a nivel perivascular, perianexial e intersticial, pudiendo alcanzar ocasionalmente el tejido celular subcutáneo13. El infiltrado linfocitario es predominantemente T (CD3+, CD43+, CD45RO+)1, y si existen linfocitos B son agregados policlonales y no aparecen células leucémicas1,13. De forma anecdótica se ha descrito un caso en el que se demostró mediante FISH la presencia de células neoplásicas en el infiltrado de una biopsia en un paciente con LLC15. Esto no ha ocurrido en nuestros pacientes.
En 2001 Byrd et al. propusieron unos criterios diagnósticos que se muestran en la tabla 32.
Criterios diagnósticos de dermatosis eosinofílica asociada a proceso hematológico
| Pápulas pruriginosas, nódulos y/o erupción vesiculoampollosa refractaria al tratamiento habitual |
| Infiltrado linfohistiocitario rico en eosinófilos en dermis superficial y profunda |
| Exclusión de otras causas de eosinofilia tisular |
| Diagnóstico previo o posterior de una neoplasia hematológica |
El diagnóstico diferencial debe realizarse con leucemia cutis, escabiosis, toxicodermias, hipersensibilidad a picadura de insectos, fases iniciales de enfermedades ampollosas como el penfigoide ampolloso o la dermatitis herpetiforme, la foliculitis eosinofílica o el síndrome de Wells1,8.
Por el momento no se ha podido demostrar relación entre el desarrollo de la DE y el curso de la enfermedad. Sí se ha observado un curso rápidamente progresivo de la LLC en algunos enfermos en el momento de la aparición de la DE1–9,11. En nuestra serie 3 de los 4 pacientes evolucionaron a un estadio más avanzado de su enfermedad hematológica e, incluso, uno de ellos falleció por este motivo a los pocos meses de iniciar la DE. Por otra parte, recientemente se ha descrito un caso de un paciente con LLC y DE recidivante que se mantiene estable tras 45 meses de seguimiento10, por lo que actualmente sigue siendo un aspecto cuestionable.
Se han propuesto múltiples tratamientos, pero la mayoría obtienen frecuentes recidivas o respuestas incompletas. Se ha visto mejoría con la quimioterapia específica1,6. Típicamente es refractario a antihistamínicos orales y corticoides tópicos8, aunque en nuestros casos estos últimos fueron el tratamiento de elección. El tratamiento más efectivo y aceptado en el momento actual son los corticoides orales a dosis de 0,5-1mg/kg/día3. Estos ofrecen buenos resultados iniciales, aunque muchos pacientes recaen al reducir la dosis. La fototerapia UVB parece ser una buena opción2.
Aportamos 4 casos nuevos de DE, 3 de ellos en relación con una LLC, la asociación más frecuentemente descrita en la literatura y que conllevó un peor pronóstico; y un cuarto caso asociado a un linfoma T cutáneo, que sería el primer caso descrito en la literatura, que tras 7 años de seguimiento y en tratamiento con bexaroteno oral, no ha presentado nuevos brotes y se mantiene estable. Se trata de lesiones banales que simulan picaduras, pero ante pacientes con estos antecedentes debemos tener presente la posibilidad de esta entidad y realizar una estrecha vigilancia ya que, aunque no esté del todo claro, podría existir progresión de la enfermedad subyacente.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.