La calcifilaxis o arteriopatía urémica calcificante se caracteriza por la calcificación de la capa media de las pequeñas arterias y arteriolas de la piel, provocando una isquemia cutánea secundaria1,2.
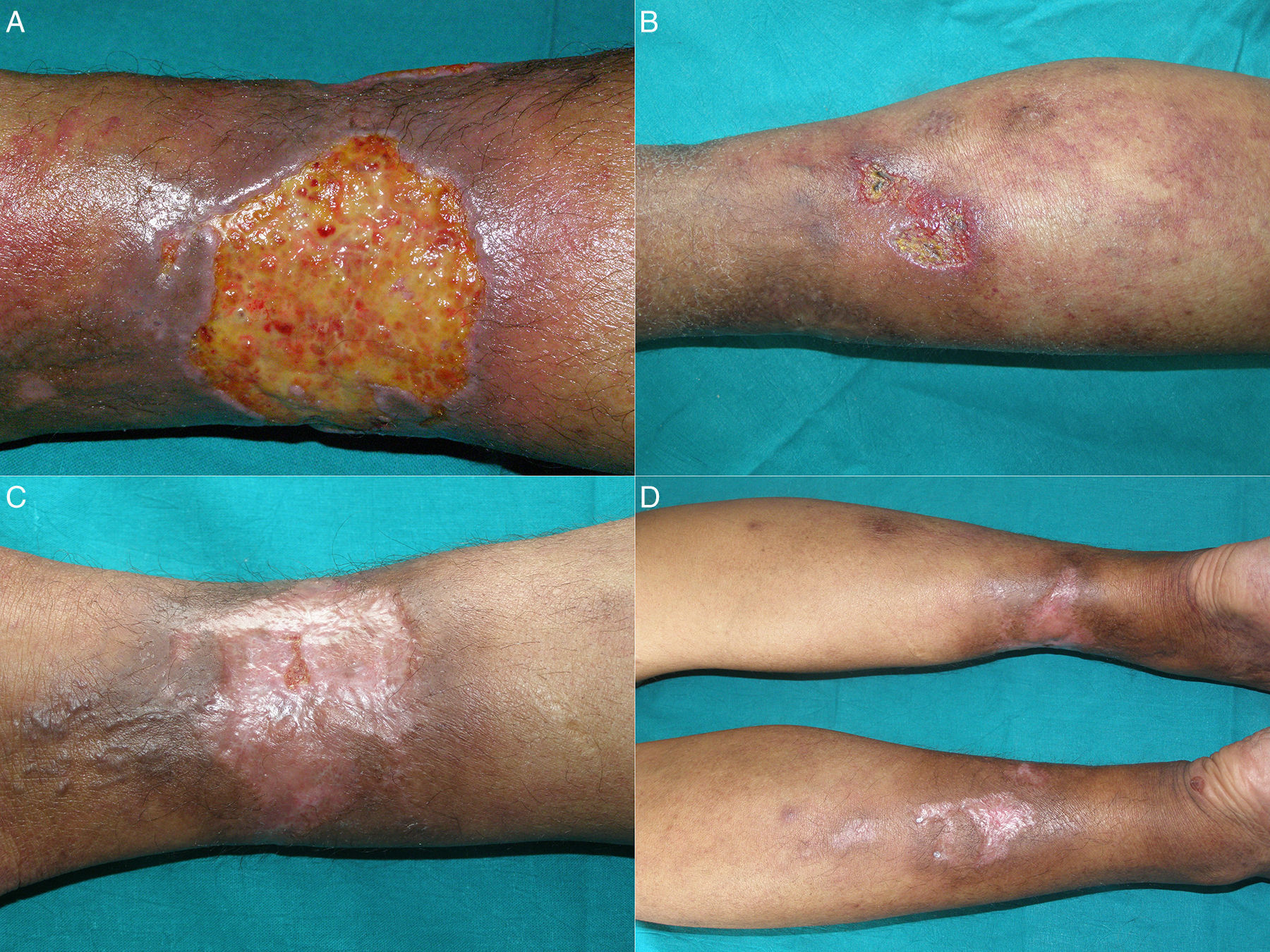
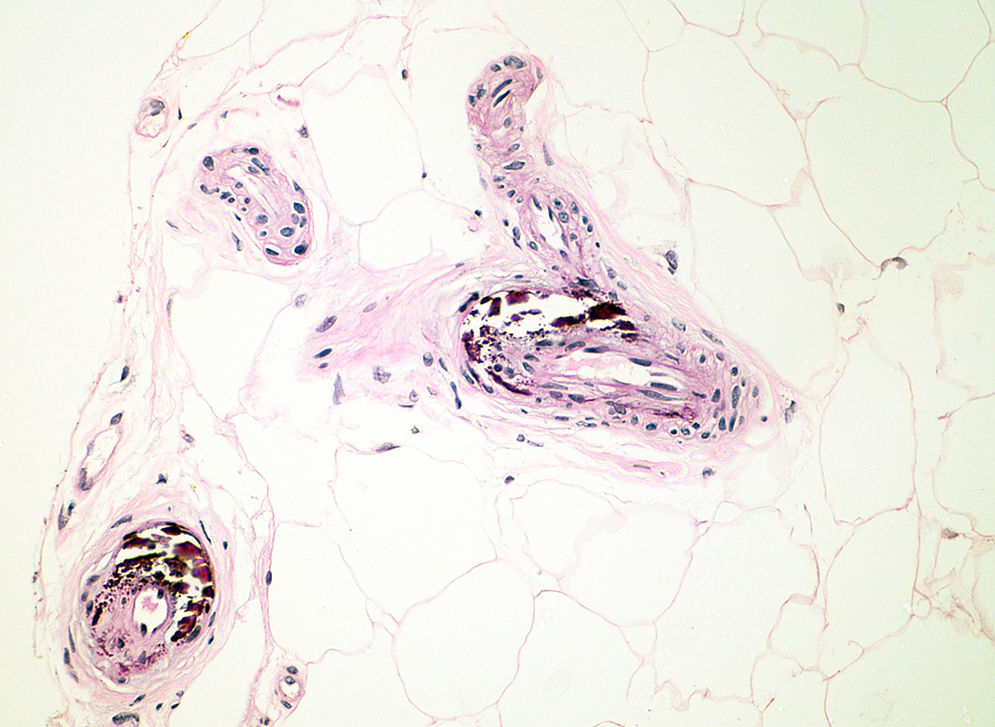
Una mujer de 45 años con insuficiencia renal terminal (IRT) en hemodiálisis desde 2008, secundaria a una glomerulonefritis, consultó por múltiples úlceras en ambos miembros inferiores de 10 meses de evolución, con intenso dolor refractario al uso de opioides. Previamente fue trasplantada renal con rechazo posterior. A la exploración física presentó en los miembros inferiores múltiples úlceras cutáneas con algunas escaras necróticas sobre un fondo de lívedo racemosa y púrpura retiforme, siendo la de mayor tamaño de aproximadamente 6cm (figs. 1A y B). Analíticamente destacó hiperparatiroidismo secundario con niveles de paratohormona de 911pg/ml, calcio 10,1mg/dl (8,2-10,3mg/dl) y fósforo 7,7mg/dl (2,7-4,5mg/dl). El resto del estudio complementario, incluyendo hemograma, bioquímica general, coagulación, serología de virus de la hepatitis B, hepatitis C, virus de la inmunodeficiencia humana, estudio de hipercoagulabilidad, autoinmunidad, cultivo microbiológico y ecocardiograma fue normal o negativo. La biopsia cutánea fue compatible con calcifilaxis (fig. 2).
Previa firma de consentimiento informado se inició tratamiento compasivo con tiosulfato sódico intralesional 1/6M, infiltrando 10ml de solución repartidos por los bordes de las úlceras. Como efecto adverso únicamente presentó dolor durante las infiltraciones, que mejoró con el uso previo de fentanilo oral transmucoso. Tras el primer tratamiento la paciente refirió un alivio rápido del dolor que permitió la retirada del uso de opioides. El tratamiento se repitió mensualmente durante 6 meses, obteniéndose la remisión total de todas las úlceras cutáneas (figs. 1C y D). Posteriormente, y como terapia de mantenimiento, se pautó tiosulfato sódico intravenoso después de cada sesión de hemodiálisis. A los 6 meses la paciente volvió a consultas con nuevas lesiones. Por este motivo se realizaron 3 nuevas infiltraciones de tiosulfato sódico mensuales, obteniéndose de nuevo la remisión de las mismas. Actualmente se realizan infiltraciones de forma ocasional, cuando la paciente presenta nueva sintomatología, con un buen control global de la enfermedad.
La calcifilaxis se caracteriza por la aparición de ulceración y necrosis cutánea muy dolorosa, afectando principalmente a pacientes con IRT en hemodiálisis, con una prevalencia estimada entre el 1% y el 4% de estos pacientes1–3. La tasa de mortalidad es alta, siendo la sepsis la principal causa de muerte4. Se han descrito casos de isquemia de órganos internos2.
Los factores de riesgo para el desarrollo de calcifilaxis en pacientes con IRT se explican en la tabla 11. La calcifilaxis se ha descrito en pacientes sin uremia, relacionándose en estos casos con hiperparatiroidismo primario, procesos malignos, enfermedad hepática en relación con alcoholismo crónico o conectivopatías, denominándose en estos casos arteriopatía calcificante no urémica5.
Factores de riesgo para el desarrollo de calcifilaxis en pacientes con enfermedad renal terminal
| Hiperparatiroidismo |
| Producto fosfocálcico>70 |
| Tratamiento con vitamina D |
| Diabetes mellitus |
| Hipertensión arterial |
| Mujer |
| Obesidad |
| Tratamiento con warfarina |
| Déficit de las proteínas S o C |
| Inmunosupresión |
| Enfermedad hepática |
| Hipoalbuminemia/pérdida de peso/malnutrición |
| Insuficiencia cardiaca congestiva |
| Fístula arteriovenosa |
Clínicamente se manifiesta como un síndrome de livedo racemosa que progresa a púrpura retiforme y necrosis cutánea con formación de úlceras muy dolorosas6–8. En la tabla 2 describimos el diagnóstico diferencial y estudio de este síndrome clínico.
Estudio del paciente con sospecha de calcifilaxis y diagnóstico diferencial
| Enfermedad | Pruebas complementarias | Comentario |
|---|---|---|
| Síndrome antifosfolípido | Anticardiolipinas IgG y/o IgM | Trombosis arterial o venosa |
| Anti-β2 glucoproteína i IgG y/o IgM | Abortos de repetición | |
| Anticoagulante lúpico | ||
| Crioglobulinemia tipo i | Pico monoclonal y/o crioglobulinas muy elevadas en suero | Procesos linfoproliferativos de las células B. Predomina la clínica de vasculopatía oclusiva (livedo racemosa/púrpura retiforme) frente a vasculitis (púrpura palpable) |
| Enfermedades autoinmunes con vasculitis (PAN, PAM, LES, AR, Churg-Strauss, granulomatosis de Wegener). | ANA | Criterios diagnósticos de la enfermedad autoinmune |
| Anti-ADN | ||
| Anti-ENA | ||
| ANCA | ||
| Trombofilias. | Estudio de trombofilia | Antecedentes personales o familiares de fenómenos trombóticos |
| Coagulación intravascular diseminada | Trombocitopenia | Púrpura fulminans normalmente secundaria a sepsis. También puede asociarse a traumatismos o complicaciones obstétricas |
| Alargamiento de los tiempos de coagulación | ||
| Frotis de sangre periférica (esquistocitos) | ||
| Aumento de producto de degradación del fibrinógeno (PDF) y dímero D | ||
| Mixoma auricular | Ecocardiograma | Tumor benigno originado en las células del endotelio y localizado frecuentemente en la aurícula izquierda |
| Farmacológica (propiltiouracilo, cocaína, levamisol) | Detección de ANCA atípicos en el estudio habitual de ANCA | Historia clínica. En el consumo de cocaína adulterada por levamisol destaca la presencia de púrpura en lóbulos de la oreja y ANCA atípicos tipo elastasa |
| Anemia de células falciformes | Frotis de sangre periférica | Forma homocigota de la hemoglobinopatía S |
| Necrosis cutánea por cumarínicos | Déficit de proteína S y C | Consumo de warfarina 3-10 días previos. Predomina en mujeres obesas predominando en áreas con mayor tejido celular subcutáneo |
| Vasculopatía livedoide | Biopsia cutánea | Hialinización en la histología |
| Predominio en la zona maleolar. Cicatrices atróficas, con telangiectasias y pigmentación en los bordes (atrofia blanca) | ||
| Síndrome de Sneddon | Biopsia cutánea | Afectación neurológica, livedo reticular y fenómenos trombóticos |
| Émbolos de colesterol | Biopsia cutánea | Cristales de colesterol en la histología |
| Antecedentes de cateterismos, angioplastias, angiorradiologías o después de iniciar tratamiento anticoagulante o trombolítico | ||
| Hiperoxaluria primaria | Biopsia cutánea | Cristales birrefringentes en la histología |
| Proceso hereditario autosómico recesivo, que causa aumento de la concentración corporal de oxalato cálcico, con la consecuente precipitación de cristales de este producto en las articulaciones, riñón (nefrolitiasis), corazón, ojos y piel | ||
| Fenómeno de Lucio | Sospecha de lepra | Forma reaccional de la lepra lepromatosa difusa no tratada |
El diagnóstico es principalmente clínico. La biopsia cutánea es la prueba de referencia para el diagnóstico de calcifilaxis, aunque no se recomienda realizarla sistemáticamente cuando sospechamos esta enfermedad por riesgo de infección o dificultad de curación de la herida posquirúrgica. Los hallazgos histopatológicos incluyen calcificación de la media de las pequeñas arterias y arteriolas, proliferación de la íntima, trombosis de los pequeños vasos y fibrosis endovascular, necrosis del tejido celular subcutáneo y paniculitis2. No se han encontrados hallazgos de laboratorio específicos de esta enfermedad. Sin embargo, la presencia de un producto fosfocálcico elevado aumenta la sensibilidad para su detección7.
Con respecto a las pruebas de imagen la ecografía puede mostrar focos ecogénicos con sombra acústica posterior sugerentes de calcificaciones. La mamografía modificada puede ayudar al diagnóstico precoz de calcifilaxis. La gammagrafía ósea puede ser de utilidad para la detección de depósitos de calcio en el tejido celular subcutáneo, y así delimitar la extensión de la enfermedad y para valorar la respuesta al tratamiento9.
No existe un protocolo de tratamiento estandarizado. El tratamiento principal se basa en el uso de bifosfonatos y tiosulfato sódico intravenoso. El tiosulfato sódico actúa como antioxidante, vasodilatador produciendo rápido alivio del dolor y como quelante intravascular e intraparenquimatoso de las sales de calcio3. El tiosulfato sódico intravenoso se utiliza a dosis de 25mg justo después de cada sesión de hemodiálisis. Este tratamiento se considera inocuo y de bajo coste. Los efectos adversos más frecuentes son la aparición de náuseas y vómitos, rinorrea o cefalea. El más grave es la acidosis metabólica10.
En la literatura científica únicamente Strazzula et al.11 han descrito el uso de tiosulfato sódico intralesional en 4 pacientes con calcifilaxis.
Aunque son necesarios más estudios para valorar el efecto terapéutico del tiosulfato sódico intralesional, queremos destacar una serie de consideraciones. El tratamiento intralesional fue muy eficaz y rápido en aliviar el dolor isquémico que produce la calcifilaxis. En nuestro caso este tratamiento intralesional condujo a la curación total de las lesiones cutáneas por calcifilaxis, que no conseguimos con el uso intravenoso. Es por esto por lo que consideramos que para casos que no responden al tratamiento estándar intravenoso se podría valorar el papel adyuvante del tiosulfato sódico intralesional. La tolerancia conjunta de ambos fue buena, y aunque el dolor fue la principal limitación, el uso de analgesia previa permitió reducirlo.
Conflicto de interesesDeclaramos no tener ningún conflicto de intereses.