Las ampollas secundarias al tratamiento con PUVA son un efecto secundario de la fotoquimioterapia poco descrito en la literatura científica. Se caracteriza por la aparición espontánea de ampollas asintomáticas localizadas fundamentalmente en los miembros inferiores, que se resuelven sin necesidad de tratamiento. El diagnóstico diferencial debe plantearse con una reacción fototóxica, con la pseudoporfiria y con el penfigoide ampolloso inducido por PUVA. Presentamos 5 casos de ampollas secundarias a la terapia PUVA, con el objetivo de dar a conocer las características clínicas e histológicas de dicha entidad. Su correcto diagnóstico evitará la interrupción del tratamiento, así como la realización de procedimientos diagnósticos y terapéuticos innecesarios.
Blisters associated with PUVA treatments are an adverse effect of photochemotherapy that has been reported in the literature. Asymptomatic blisters appear spontaneously mainly on the lower limbs and resolve without treatment. The differential diagnoses to consider include a phototoxic reaction, pseudoporphyria, and PUVA-induced bullous pemphigoid. We describe the clinical and histologic features in 5 cases of blistering secondary to PUVA treatment. If this adverse effect is accurately diagnosed, photochemotherapy need not be interrupted, and unnecessary diagnostic procedures and additional treatments can be avoided.
La fotoquimioterapia constituye una herramienta terapéutica de primera elección en dermatosis como la psoriasis o la micosis fungoide, así como una alternativa en caso de intolerancia o fracaso de los tratamientos de primera línea en dermatitis atópica o vitíligo1,2. Las diferentes modalidades de terapia PUVA, tanto PUVA oral como baño-PUVA, son tratamientos ampliamente utilizados y seguros, aunque no están exentos de efectos secundarios a corto y largo plazo. La aparición de ampollas es uno de los efectos adversos conocidos de la terapia PUVA, las cuales pueden ser secundarias a: 1) reacción fototóxica; 2) penfigoide ampolloso inducido por PUVA; 3) pseudoporfiria, o 4) ampollas espontáneas autolimitadas1,3.
Presentamos 5 pacientes que desarrollaron ampollas autolimitadas durante el tratamiento con PUVA en la Unidad de Fototerapia del Hospital Universitario de Cabueñes, con el objetivo de dar a conocer sus características clínicas e histológicas. Su rápida y correcta identificación evitará la interrupción del tratamiento, así como procedimientos diagnósticos y terapéuticos innecesarios.
Casos clínicosSe presentan 5 pacientes, 3 hombres y 2 mujeres, con una media de edad de 65,8 años (rango 44-86 años) y con las características clínicas registradas en la tabla 1.
Características clínicas de los pacientes con ampollas acrales inducidas por PUVA
| Caso | Sexo | Edad (años) | Fototipo | Antecedentes personales | Tratamientos | Diagnóstico dermatológico | Tipo de PUVA | Número de brotes | Localización | Dosis ciclo actual (J/cm2) | Dosis máxima (J/cm2) | Dosis aparición de ampollas (J/cm2) | Dosis previa acumulada (J/cm2) | Dosis total acumulada (J/cm2) |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | M | 73 | II | HTA | Indapamida, sertralina | Psoriasis | Baño PUVA | 1 | Ambos pies | 3,25 | 0,75 | 0,75 | 0 | 3,25 |
| 2 | H | 61 | IV | HTA, DLP | Enalapril/HCTZ, sinvastatina | Micosis fungoide | PUVA oral | 1 | Pierna y pie derecho | 90 | 10 | 10 | 0 | 90 |
| 3 | M | 65 | IV | HTA, RGE | Amlodipino, rabeprazol, enalapril/HCTZ | Parapsoriasis en placas | Baño PUVA | 3 | Pie izquierdo | 26,05 | 4 | 2,70 | 120,5 | 146,1 |
| 4 | H | 44 | III | Ictiosis X, DA | Acitretina | Micosis fungoide | Baño PUVA | 4 | Ambas piernas y pies | 6,1 | 3,40 | 3,10 | 84,2 | 90,3 |
| 5 | H | 86 | III | EPOC, HBP | Dutasterida/tamsulosina, doxepina, hidroxicina, bromuro de tiotropio | Micosis fungoide | PUVA oral | 1 | Pierna izquierda | 4 | 1,50 | 0,75 | 0 | 4 |
DA: dermatitis atópica; DLP: dislipidemia; EPOC: enfermedad pulmonar obstructiva crónica; H: hombre; HBP: hipertrofia benigna de próstata; HCTZ: hidroclorotiazida; HTA: hipertensión arterial; M: mujer; RGE: reflujo gastroesofágico.
En cuanto a la modalidad terapéutica, 3 de los pacientes realizaron baño-PUVA (inmersión en metoxaleno 2,4mg/l, durante 15min, a una temperatura entre 37-42°C), mientras que los otros 2 pacientes fueron incluidos en la modalidad de PUVA oral (Oxsoralen® 0,6mg/kg, 2h antes de la exposición a UVA). La dosis inicial (J/cm2) fue determinada según el fototipo y los incrementos se realizaron según la dosis previa. Los pacientes recibieron 2 o 3 sesiones semanales. Las dosis máxima y acumulada, así como la dosis a la que se produjo la aparición de las ampollas, se reflejan en la tabla 1.
La fuente de emisión utilizada para el tratamiento se suministró a través de una cabina de fototerapia modelo UV7001K (PUVA/UV21, Waldmann, Alemania), equipada con 40 lámparas, 27 de ellas UVA de tipo Waldmann F85/100 W-PUVA, con una banda de irradiación entre 315-400nm y una emisión máxima a 355nm. Los pacientes portaban gafas de protección UV en cada sesión, y los varones, protección del área genital con ropa interior negra.
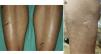
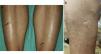
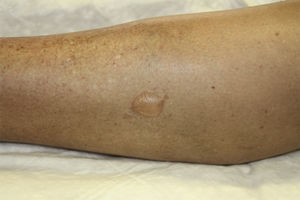
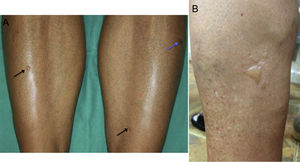
Todos los pacientes desarrollaron ampollas de pequeño-mediano tamaño y contenido seroso, localizadas en los miembros inferiores (figs. 1 y 2). En ningún caso fue necesaria la suspensión del tratamiento ni la modificación de la dosis o concentración de 8-MOP. Como medida de protección se realizó la oclusión de las mismas previa a cada sesión, y la aplicación diaria de un antiséptico tópico, hasta su curación. En todos los casos las ampollas desaparecieron espontáneamente tras una media de 7 días. No se observó un empeoramiento de la dermatosis subyacente en las zonas temporalmente ocluidas.
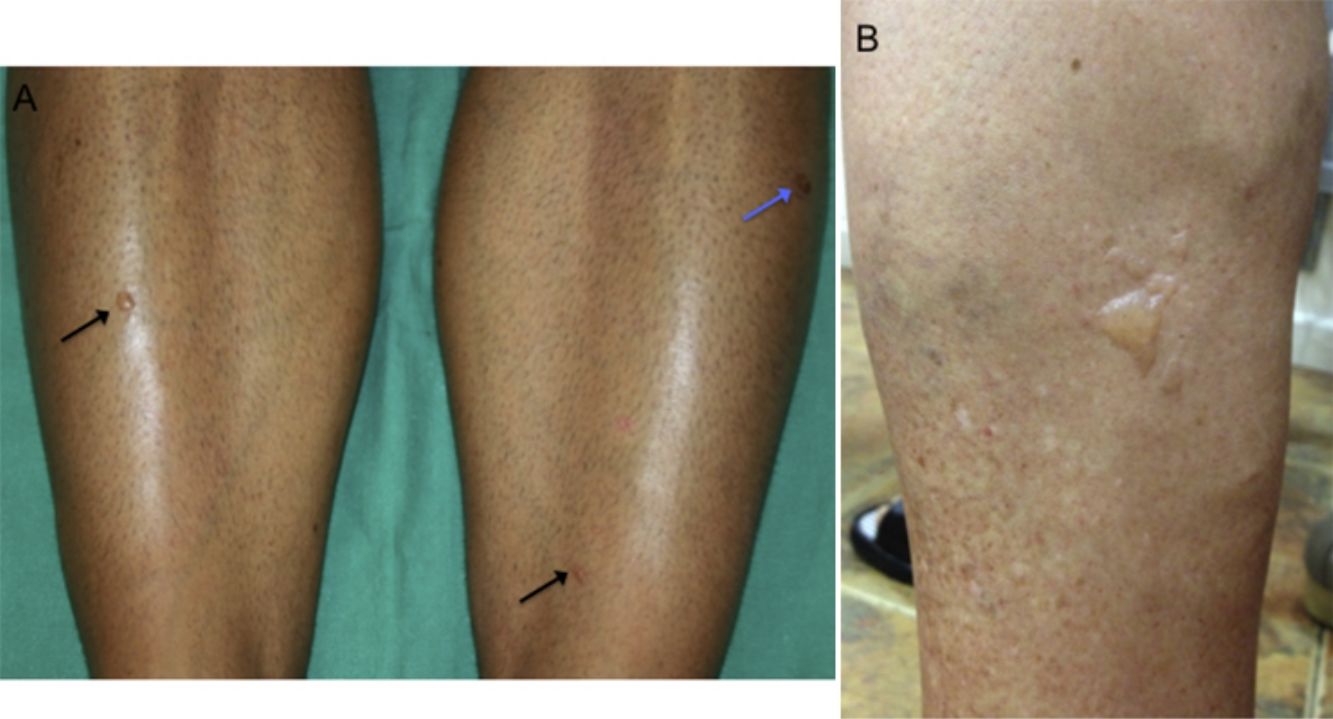
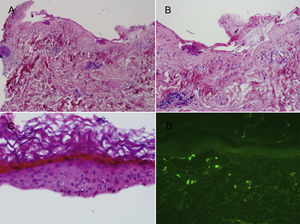
Se realizó estudio histopatológico en 2 de los casos, tomando una muestra de una ampolla para estudio con hematoxilina-eosina, y de piel sana perilesional para estudio mediante inmunofluorescencia directa. En ambos casos se observó una ampolla subepidérmica con depósito fibrinoide sobre el suelo dérmico y escaso infiltrado inflamatorio (fig. 3A y B). En la epidermis desprendida se objetivó una desvitalización de la capa basal con necrosis de queratinocitos (fig. 3C). El estudio de IFD fue negativo en ambos casos (fig. 3D). En uno de los pacientes se solicitó estudio analítico incluyendo anticuerpos antinucleares y anticuerpos nucleares extractables totales, que no mostró alteraciones significativas.
A) Ampolla subepidérmica con escaso infiltrado inflamatorio dérmico (H-E, ×4). B) Suelo dérmico con depósito fibrinoso sin apenas infiltrado inflamatorio asociado (H-E, ×10). C) Epidermis desprendida con desvitalización de la capa basal y queratinocitos necróticos (H-E, ×20). D) Estudio de inmunofluorescencia directa negativo.
Las reacciones fototóxicas, la hiperpigmentación cutánea, el aumento en el riesgo de carcinogénesis –principalmente de carcinoma epidermoide– o la aparición de signos de daño actínico, como lentigos o queratosis actínicas, son efectos secundarios conocidos de la terapia con PUVA. Sin embargo, existen otras reacciones adversas menos habituales, que también debemos conocer para evitar una interrupción innecesaria del tratamiento.
Son escasas las referencias bibliográficas en la literatura indexada sobre las ampollas inducidas por PUVA4–9, a pesar de que llegan a afectar a un 10% de los pacientes que reciben este tratamiento7,8. Este hecho puede deberse a su carácter asintomático y autolimitado, lo que provoca que pasen desapercibidas.
Clínicamente este cuadro se caracteriza por ampollas no hemorrágicas, asintomáticas y de pequeño o mediano tamaño, localizadas principalmente en los miembros inferiores, que se desarrollan sobre piel sana no eritematosa.
Así como las reacciones fototóxicas suelen ocurrir en la fase inicial del tratamiento, las ampollas inducidas por PUVA se han relacionado principalmente con la dosis administrada en los últimos 30 días de tratamiento, y no con la última dosis administrada o la dosis total4,5. Heidbreder y Henseler establecieron una correlación negativa entre la edad del paciente y el tiempo que ha de transcurrir para la aparición de las ampollas5.
Los principales hallazgos histopatológicos fueron descritos en pacientes psoriásicos7,9, observándose una ampolla subepidérmica con un grado de afectación epidérmica variable, desde necrosis completa del estrato de Malpigio hasta la presencia de queratinocitos necróticos aislados. La afectación dérmica suele ser escasa, con aislados infiltrados perivasculares de predominio linfocitario. El estudio con IFD suele ser negativo, aunque en algunos casos se han observado depósitos de C3 en piel perilesional8,9.
Su patogenia no está completamente definida, habiéndose postulado diferentes hipótesis implicadas en el aumento de la fragilidad dermoepidérmica. La presencia, en mayor o menor medida, de queratinocitos necróticos en el estudio histopatológico indica la probable implicación de una reacción fototóxica en la formación de las ampollas7,8. La localización de las lesiones de forma casi exclusiva en los miembros inferiores plantea la existencia de un factor mecánico-traumático que actúe como desencadenante8. Por otra parte, Heidbreder y Henseler demostraron que la terapia PUVA provoca una inhibición de la síntesis de tejido conectivo junto con un mayor fraccionamiento de las fibras de colágeno, lo que facilita la pérdida de cohesión dermoepidérmica5. Finalmente, Friedmann et al. plantearon la hipótesis de que la fracción C3 pudiera ser la responsable de la formación de las ampollas debido a su presencia en la piel perilesional. Sin embargo, la ausencia de inmunoglobulinas u otros inmunorreactantes, así como el escaso infiltrado inflamatorio observado, cuestionan el papel del complemento en el desarrollo de las ampollas8.
El diagnóstico diferencial debe realizarse fundamentalmente con 3 entidades: las ampollas secundarias a reacciones fototóxicas, la pseudoporfiria y el penfigoide ampolloso inducido por PUVA10. Las principales características de cada una de estas entidades se reflejan en la tabla 2.
Diagnóstico diferencial de las ampollas acrales inducidas por PUVA
| Ampollas acrales inducidas por PUVA | Penfigoide ampolloso | Reacción fototóxica | Pseudoporfiria | |
|---|---|---|---|---|
| Incidencia | 10%7,8 | Desconocida | 11%11 | Desconocida |
| Clínica | Ampollas serosas de pequeño/mediano tamaño sobre piel sana no eritematosa, asintomáticas | Ampollas tensas, serohemorrágicas, de diferentes tamaños, pruriginosas sobre piel sana o eritematosa, erosiones, costras | Eritema intenso, ampollas serosas sobre piel eritematosa, intenso prurito | Vesículas y ampollas tensas, sintomáticas; fragilidad cutánea; erosiones; cicatrices; quistes de millium |
| Localización | Zonas acrales (MMII) | Cualquier localización | Áreas extensas (formas localizadas en mamas o glúteos) | Zonas fotoexpuestas (dorso de manos, cara, superficie extensión MMII) |
| Histología | Ampolla subepidérmica, queratinocitos necróticos, escaso infiltrado dérmico | Ampolla subepidérmica con eosinófilos y PMN, edema perivascular, infiltrado dérmico linfohistiocitario con eosinófilos | Espongiosis, edema subepidérmico con vesiculación y células de quemadura (sunburn cells) | Hallazgos de la porfiria cutánea tarda (ampolla subepidérmica que conserva el festoneado de las papilas dérmicas, escaso infiltrado linfocítico perivascular) |
| IFD | Negativa (en algún caso, depósito C3 perilesional) | Positiva (depósito lineal de C3 e IgG a lo largo de la membrana basal) | Negativa | Positiva (depósito IgG, complemento y fibrinógeno en la unión dermoepidérmica y en la pared de pequeños vasos) o negativa |
| Manejo | No interrumpir tratamiento Antiséptico local | Interrumpir tratamiento Tratamiento del PA | Interrumpir tratamiento Tratamiento sintomático | Interrumpir factor desencadenante Tratamiento sintomático |
IFD: inmunofluorescencia directa; IgG: inmunoglobulina G; MMII: miembros inferiores; PA: penfigoide ampolloso; PMN: polimorfonucleares neutrófilos.
Las reacciones fototóxicas se han observado en el 11% de los pacientes, siendo más frecuentes en fototipos bajos (i y ii)11. Se caracterizan por un extenso eritema muy pruriginoso que suele alcanzar su máxima intensidad a las 48-72h, obligando a suspender el tratamiento, a diferencia de lo que ocurre en las ampollas acrales inducidas por PUVA3. Es característica la presencia de células de quemadura (sunburn cells) en el estudio histológico. Pueden producirse por sobredosis de UVA; sobredosis o elevada absorción de metoxaleno, lo que suele acompañarse de síntomas gastrointestinales; asociación con fármacos fotosensibilizantes, como doxiciclina o metotrexato; o descuidos en la fotoprotección solar por parte del paciente11.
La pseudoporfiria es una dermatosis ampollosa fotodistribuida e infrecuente, caracterizada por la presencia de hallazgos clínicos, histológicos y de inmunofluorescencia directa similares a los de la porfiria cutánea tarda, pero con niveles normales de porfirinas. Se ha relacionado con diferentes factores, como insuficiencia renal crónica, diálisis, exposición solar excesiva, tratamiento con PUVA o fármacos como AINE, antibióticos o diuréticos12,13.
El penfigoide ampolloso se ha relacionado con diferentes factores externos, como el tratamiento con PUVA14–16. La terapia PUVA modifica las proteínas de la membrana basal, lo que podría inducir una respuesta inmune mediada por autoanticuerpos con reacción cruzada frente a proteínas de la membrana basal. Las lesiones pueden aparecer sobre piel normal o eritematosa, afectando incluso a zonas no fotoexpuestas. Histológicamente se caracteriza por una ampolla subepidérmica, infiltrado linfohistiocitario con eosinófilos, así como depósito lineal dermoepidérmico de IgG y C3 en la IFD15,16. El penfigoide ampolloso está considerado como una contraindicación relativa menor para el tratamiento con PUVA17.
El pronóstico de los pacientes con ampollas inducidas por PUVA es excelente, dado el carácter autolimitado de las lesiones. En cuanto al tratamiento, únicamente está indicada la aplicación de un antiséptico tópico para evitar la sobreinfección. Por tanto, no es precisa la suspensión de la terapia PUVA en estos casos, de ahí la importancia de reconocer esta entidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.