* Trabajo galardonado con el Premio August C. Stiefel 2001, de laboratorios Stiefel.
INTRODUCCIÓN
Definición
La mucinosis folicular consiste en la degeneración mucinosa de la vaina externa del folículo piloso y de la glándula sebácea, que se presenta histológicamente como depósitos de mucina en el epitelio folicular, acompañados de un infiltrado inflamatorio linfocitario1. Actualmente se considera a la mucinosis folicular como un patrón de reacción del epitelio folicular en respuesta a estímulos de diferente naturaleza, bien de tipo inflamatorio o incluso a procesos neoplásicos. En la literatura se emplean dos términos distintos para referirse a esta entidad: mucinosis folicular y alopecia mucinosa.
Antecedentes históricos
La alopecia mucinosa se reconoció como entidad clínico-patológica en 1957 en un trabajo clásico de Pinkus sobre seis pacientes2, aunque pueden encontrarse descripciones de casos similares aislados publicados con anterioridad en la literatura3. Después de esta descripción inicial, Braun-Falco publicó dos casos en los que la alopecia mucinosa estaba relacionada con una reticu-losis cutánea, y señala que esta entidad puede aparecer de forma primaria o bien ser secundaria a procesos malignos4. En 1959, Jablonska y Chorzelski propusieron el término de mucinosis folicular para sustituir al de alopecia mucinosa, ya que el diagnóstico se basaba en criterios histológicos, y la alopecia clínica no siempre estaba presente5. En este sentido se puede considerar que el término mucinosis folicular es más adecuado y engloba al de alopecia mucinosa. En 1985, Hempstead y Ackerman señalan que la mucinosis folicular no es más que un patrón de reacción del epitelio folicular que aparece en respuesta a procesos dermatológicos de diferente naturaleza, benignos o malignos6.
Manifestaciones clínicas
Las lesiones clínicas de mucinosis folicular consisten en pequeñas pápulas inflamatorias, de aspecto folicular, que confluyen formando placas y nódulos. La superficie de las lesiones es edematosa y exudativa y muestra alopecia secundaria. En ocasiones la presión sobre las placas induce la eliminación de material mucoide a través de los folículos7.
Histología
Histológicamente la mucinosis folicular se caracteriza por una degeneración mucinosa del epitelio folicular en la vaina externa y en glándulas sebáceas. Las células epiteliales del folículo aparecen sueltas, con aspecto de degeneración reticular, embebidas entre depósitos de mucopolisacáridos ácidos. En los casos más avanzados se destruye por completo el epitelio fo-licular, quedando el folículo convertido en una especie de saco de mucina. Acompañando a estos depósitos de mucina aparece un infiltrado inflamatorio perifolicular constituido por linfocitos, histiocitos y eosinófilos en cantidad variable1. Inmunohistoquímicamente el fenotipo del infiltrado está constituido básicamente por
linfocitos T8.
Formas clínicas
Se han postulado diferentes clasificaciones de la mucinosis folicular. La más aceptada es aquella que diferencia entre formas primarias (aquellas en las que no se identifica ninguna enfermedad asociada) y formas secundarias (aquellas en las que la mucinosis folicular aparece acompañando o precediendo a un grupo de procesos linfoproliferativos, generalmente micosis fungoide)9-13.
A su vez, la mucinosis folicular primaria o idiopática se ha dividido en dos formas:
1) La forma aguda, localizada, que clínicamente se presenta con una o dos lesiones, en forma de placa inflamatoria localizada en la extremidad cefálica. La edad media de los pacientes se sitúa en 21 años y las lesiones tienden a la resolución espontánea13.
2) La forma crónica, diseminada, que clínicamente cursa con varias lesiones diseminadas, en forma de pápulas, placas o nódulos eritematosos, localizadas en tronco, extremidades y cara. La edad media de los pacientes se sitúa en 31 años y las lesiones tienen tendencia a persistir o a recurrir tras la remisión espontánea13.
Sin embargo, existen numerosas excepciones a esta clasificación clásica de la mucinosis. Se han publicado formas localizadas de mucinosis folicular sin tendencia a la resolución espontánea14,15, así como lesiones diseminadas que se resuelven espontáneamente16. Asimismo se han descrito otras formas raras de presentación de la mucinosis folicular primaria, tales como formas fotoinducidas17, con lesiones quísticas en la cara18 y formas eritrodérmicas19.
Un elevado número de casos de mucinosis folicular se asocia o acaba desarrollando un linfoma, generalmente cutáneo. En estos casos se emplea el término de mucinosis folicular secundaria o maligna. Dependiendo de series, el porcentaje de casos asociados a linfoma se cifra entre un 14% en EE.UU. y un 66% en Japón9-13,20,21. La mucinosis folicular puede preceder varios años al desarrollo del linfoma, aunque la mayor parte de las ocasiones aparece concomitantemente o con posterioridad al dignóstico del linfoma. Con diferencia el linfoma más frecuentemente asociado a mucinosis folicular es la micosis fungoide, de hecho hasta un 11% de todas las micosis fungoides muestran hallazgos de mucinosis folicular22, y se ha demostrado que la presencia de mucinosis folicular en una micosis fungoide es un signo de mal pronóstico23,24.
Nuevas entidades descritas
Además de estas formas clínicas clásicas se han descrito nuevas formas de presentación de la mucinosis folicular. En 1980, Enjolras describe un grupo de 10 pacientes con mucinosis folicular no asociada a linfoma en los que las lesiones aparecen en forma de brotes recurrentes de lesiones eritemato-edematosas, muy pruriginosas, con un aspecto urticarial25. Esta variedad de lesiones de mucinosis folicular, denominada mucinosis folicular urticarial, es posteriormente observada por otros autores, otorgándole entidad clínico-patológica propia entre las formas de mucinosis folicular primaria26,27.
En 1998, Wittenberg publica cuatro casos de mucinosis folicular primaria con lesiones faciales similares a un acné excoriata, a la que denomina mucinosis folicular acneiforme. Esta forma de mucinosis folicular se caracteriza por su curso crónico persistente y su benignidad28.
OBJETIVOS
Justificación del estudio
En la práctica clínica diaria las variedades clásicamente descritas de mucinosis folicular no son siempre reconocibles. De hecho, en muchas ocasiones los datos clínicos de edad, distribución de las lesiones y curso evolutivo difieren de los de las formas clínico-patológicas. En los últimos años se han descrito nuevas formas clínicas de mucinosis folicular primaria cuyas características evolutivas y sus manifiestaciones clínicas son muy distintas a las de las formas clásicas. Asimismo, al tratarse descripciones aisladas en la literatura, no se conoce la frecuencia real de estas nuevas formas. Aunque en nuestro medio se han efectuado revisiones de pacientes con mucinosis folicular, no disponemos de estudios que informen de la frecuencia de asociación a linfoma cutáneo, ni de la frecuencia relativa de cada una de las formas primarias de mucinosis folicular descritas en la literatura.
Los estudios de revisión sobre mucinosis folicular que incluyan además de la revisión clínico-patológica, análisis inmunohistoquímicos e inmunogenotípicos son muy escasos, por lo que no se conoce el valor de estas técnicas en el diagnóstico y valoración pronóstica de los casos de mucinosis folicular.
Objetivos
1) Realizar una revisión clínica de todos los casos de mucinosis folicular diagnosticados en nuestro medio para determinar las formas clínicas y el curso evolutivo de nuestros pacientes.
2) Realizar una revisión histológica de todas las biopsias de mucinosis folicular para determinar si existen datos histológicos diferenciales entre las distintas variedades clínicas de mucinosis folicular.
3) Efectuar estudios inmunohistoquímicos en las biopsias para determinar el fenotipo del infiltrado inflamatorio que acompaña a las lesiones.
4) Efectuar estudios inmunogenotípicos para determinar la existencia o no de clonalidad en las diferentes formas clínicas de mucinosis folicular y el valor de esta técnica en el diagnóstico y valoración pronóstica de esta entidad.
PACIENTES Y MÉTODOS
Se realizó una revisión retrospectiva de todos los casos con diagnóstico histológico de mucinosis folicular del archivo histopatológico de dos hospitales del área del estudio. Se consiguieron 28 biopsias en parafina correspondientes a 23 pacientes. El criterio para seleccionar las biopsias fue la presencia de depósitos de mucina en el epitelio folicular, acompañado de un infiltrado inflamatorio linfocitario. Con este criterio se seleccionaron casos de las formas primarias de mucinosis folicular y de aquellos casos asociados a linfoma.
Hallazgos clínicos
En todos los casos se efectuó una revisión retrospectiva de la historia clínica, recogiendo los datos de edad, sexo, tiempo de evolución y las características clínicas de las lesiones cutáneas. Asimismo se estudiaron las posibles enfermedades asociadas y su relación temporal, especialmente si asociaban procesos linfoproliferativos. Estos datos permitieron clasificar a los pacientes en dos grupos: a) pacientes con mucinosis folicular primaria: aquélla no asociada a proceso linfoproliferativo, y b) pacientes con mucinosis folicular maligna: pacientes con mucinosis folicular asociada a linfoma.
Se contactó con todos los pacientes incluidos en la revisión para comprobar su estado clínico en el momento de realizar el estudio para descartar una evolución final a linfoma. Con ello, el período de seguimiento en las mucinosis foliculares primarias estuvo entre 2 y 25 años.
Hallazgos histopatológicos
Las biopsias seleccionadas fueron revisadas por dos observadores de forma independiente. Las piezas se tiñeron con hematoxilina-eosina y tinciones para mucina tales como hierro coloidal y azul alcián. En cada caso se valoraron los siguientes parámetros: intensidad del infiltrado inflamatorio, distribución del infiltrado inflamatorio (perifolicular, perivascular, epidermotropo), profundidad del infiltrado inflamatorio (dermis papilar, reticular o tejido celular subcutáneo), presencia de atipias en el infiltrado linfocitario, presencia de eosinófilos, abundancia de los depósitos de mucina y grado de destrucción folicular. Estos parámetros se graduaron en tres niveles: leve (+), moderado (++) e intenso (+++).
Hallazgos inmunohistoquímicos
Con el objeto de determinar la naturaleza del infiltrado inflamatorio efectuamos tinciones inmunohistoquímicas de biopsias seleccionadas. Se realizaron técnicas de inmunohistoquímica en secciones de tejido incluido en parafina, utilizando técnicas de fosfatasa alcalina y estreptoavidina marcada con peroxidasa. El panel de anticuerpos monoclonales incluyó antígenos asociados a linfocitos B (L26-CD20), linfocitos T (Leu 4-CD3), célula de Langerhans (s-100), linfocitos T colaboradores (CD4), linfocitos T supresores (CD8).
Hallazgos inmunogenotípicos
Se estudió mediante PCR la existencia de reordenamiento clonal del gen del receptor de células T en casos seleccionados de los diferentes grupos definidos tras la revisión clínica. Para ello se obtuvieron cortes de 10 micras de las biopsias seleccionadas para el análisis molecular, eliminando la parafina mediante pases por xileno y etanol de acuerdo con los protocolos estandarizados. Posteriormente se dirigieron las muestras mediante incubación con proteinasa K. El ADN genómico se extrajo mediante un kit de extracción (Tissueamp) de acuerdo con las instrucciones del fabricante. Se empleó la técnica de reacción en cadena de polimerasa con primers adecuados para amplificar la región V/J de la cadena * del receptor de células T.
RESULTADOS
Hallazgos clínicos
Se reunieron un total de 28 biopsias con diagnóstico de mucinosis folicular correspondientes a 23 pacientes (7 mujeres y 16 varones).
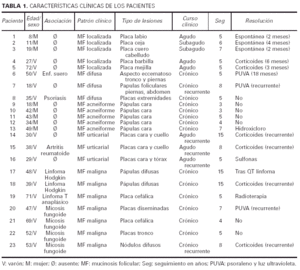
El período de seguimiento estuvo entre 2 y 25 años, con una media de 6,4 años. En 7 casos (30,4%) la mucinosis folicular se asoció a linfoma (mucinosis folicular secundaria), mientras que los 16 casos correspondieron a mucinosis folicular primaria. En la tabla 1 se recogen las características clínicas de los pacientes.
El grupo de pacientes con mucinosis folicular primaria incluyó 16 pacientes (7 mujeres y 9 varones), con un seguimiento entre 2 y 15 años (media de 6,3 años), tras el cual no se detectó asociación a linfoma en ningún caso. Analizando las características clínicas de los pacientes, pudimos distinguir entre los pacientes con mucinosis folicular primaria cuatro formas clínicas de presentación fácilmente reconocibles:
1) Mucinosis folicular localizada: 5/16 pacientes (31%).
2) Mucinosis folicular difusa: 3/16 pacientes (18%).
3) Mucinosis folicular acneiforme: 5/16 pacientes (31%).
4) Mucinosis folicular urticarial: 3/16 pacientes (18%).
Mucinosis folicular primaria localizada
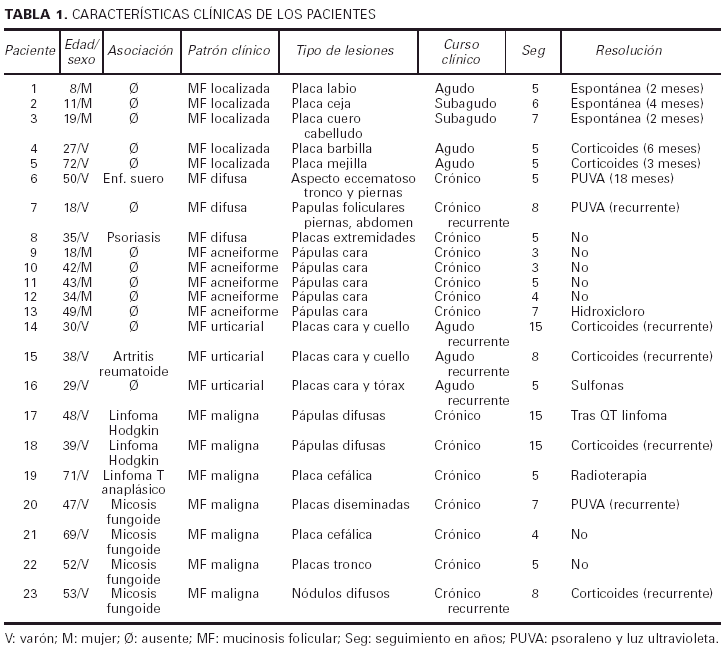
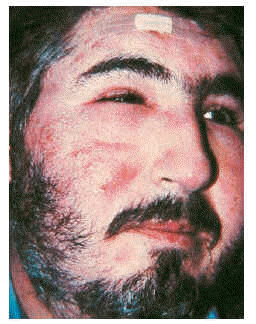
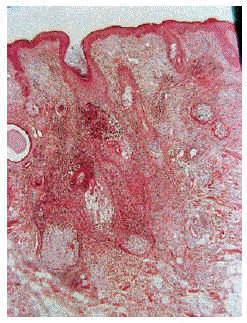
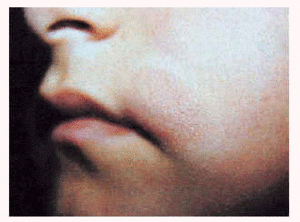
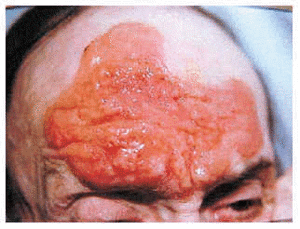
Estos pacientes mostraban la clínica típica de la forma localizada juvenil de la mucinosis folicular primaria. Se trata de pacientes con lesiones solitarias aisladas localizadas en la extremidad cefálica. Los pacientes presentaban una o, a lo sumo, dos placas de aspecto inflamatorio en la cabeza, de superficie edematosa, eritematosa y descamativa (fig. 1). Encontramos cinco pacientes en este grupo (31% de los casos con mucinosis folicular primaria), con una eda d media de 27,4 años (8-72 años). El curso clínico fue agudo-subagudo, con el desarrollo en pocas semanas de una placa de aspecto inflamatorio, que persistía a lo largo de pocos meses (1-6 meses). Todas las lesiones se resolvieron espontáneamente o con corticoides tópicos, dejando en algunos casos alopecia residual.
Fig. 1.--Mucinosis folicular primaria localizada.
Mucinosis folicular primaria difusa
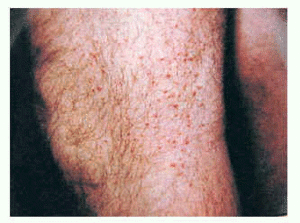
En nuestra serie encontramos tres pacientes (16% del total de formas primarias) con la clínica típica de la forma clásica difusa. Todos ellos varones, con edades entre 18 y 50 años (media: 34,3 años), un caso asociaba enfermedad del suero, una asociación no descrita anteriormente en la literatura. Los pacientes presentaban lesiones múltiples, diseminadas en tronco y extremidades, ocasionalmente con afectación cefálica. Las lesiones consistían en pequeñas pápulas y placas, edematosas, descamativas, con alopecia asociada (fig. 2); en uno de los pacientes las lesiones se encontraban eccematizadas. El curso clínico fue crónico en todos los casos, pese a que dos pacientes respondieron temporalmente al tratamiento con PUVA (psoraleno y luz ultravioleta). Ningún caso evolucionó a linfoma tras un período de seguimiento medio de 6 años.
Fig. 2.--Mucinosis folicular primaria difusa.
Mucinosis folicular primaria acneiforme
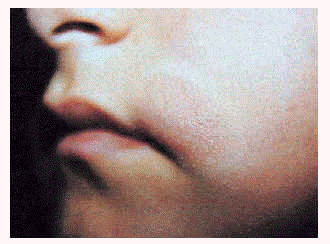
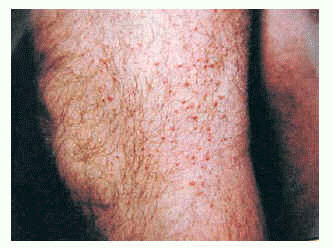
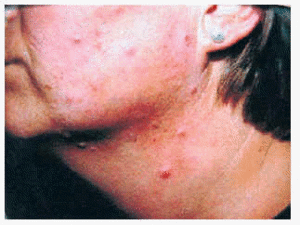
Encontramos cinco casos (cuatro mujeres y un varón) con edades comprendidas entre 18 y 49 años (media: 37,2 años). Las pacientes presentaban pequeñas pápulas foliculares localizadas exclusivamente en cara (preferentemente en mejillas y frente). El número de lesiones oscilaba entre 5 y 15, sin tendencia a confluir, confiriendo al cuadro un aspecto similar al de un acné excoriata o un lupus miliaris diseminatus faciei (fig. 3). El diagnóstico diferencial con un acné era muy difícil de realizar, de no ser porque las lesiones eran siempre las mismas, lo que motivó la biopsia. El curso fue crónico en todos los casos, sin tendencia a la remisión espontánea ni respuesta al tratamiento. Sólo un caso se resolvió tras tratamiento con antipalúdicos.
Fig. 3.--Mucinosis folicular acneiforme.
Mucinosis folicular primaria urticarial
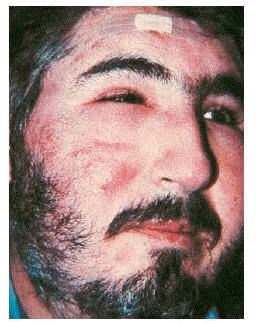
Encontramos tres casos, todos ellos varones, con una edad media de 36,2 años. La clínica se caracterizó por brotes agudos y recurrentes de placas edematosas, eritematosas, exudativas, e intensamente pruriginosas. El cuadro cursaba con brotes de 10-12 lesiones en cara, cuello y tórax (fig. 4) que se resolvían en pocas semanas o tras tratamiento con corticoides y reaparecían con idéntica virulencia a los pocos meses de remitir.
Fig. 4.--Mucinosis folicular urticarial.
Mucinosis folicular secundaria
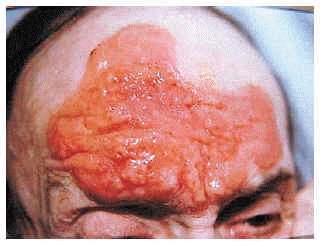
Todos los casos de mucinosis folicular secundaria aparecieron en varones, con una edad media de 54,1 años (39-71). La presentación clínica más frecuente fue la de pápulas foliculares y placas difusas, de curso crónico y persistente, aunque algunos casos cursaban con una sola placa localizada en la extremidad cefálica (fig. 5).
Fig. 5.--Mucinosis folicular secundaria.
El linfoma más frecuentemente asociado fue la micosis fungoide (56% de todos los casos de mucinosis folicular secundaria). El segundo lugar en frecuencia lo ocupó el linfoma de Hodgkin (25% de los casos). En todos los casos se diagnosticó el linfoma antes de la aparición de las lesiones de mucinosis folicular, por lo que no existieron dudas acerca de la naturaleza maligna de las lesiones.
Hallazgos histopatológicos
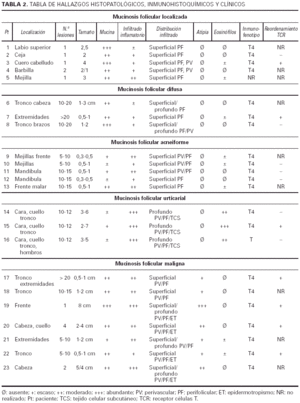
El aspecto histológico fue superponible en todas las biopsias estudiadas, con un infiltrado inflamatorio que acompañaba a la degeneración mucinosa del epitelio folicular. No obstante, tras un análisis de las características del infiltrado y la abundancia de mucina, pudimos encontrar diferencias, algunas de ellas significativas, entre las diferentes variedades clínicas. En la tabla 2 se encuentran resumidas las características histológicas analizadas en cada caso.
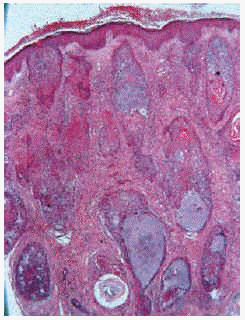
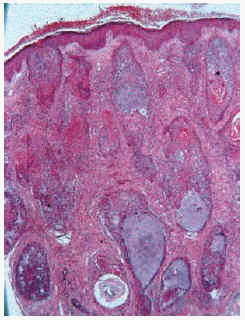
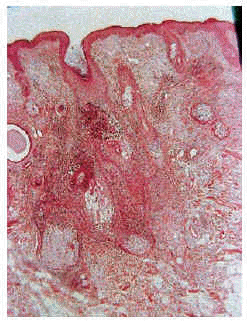
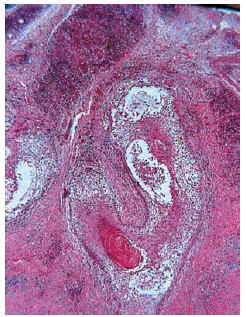
Las formas de mucinosis folicular primaria localizada y de mucinosis folicular primaria difusa fueron similares histológicamente. Se caracterizaron por abundantes depósitos de mucina en el folículo y una intensa destrucción folicular (figs. 6 y 7), que en ocasiones se acompañaba de granulomas foliculares secundarios. El infiltrado inflamatorio era escaso, de distribución superficial y perifolicular, sin atipias ni epidermotropismo. Los eosinófilos fueron escasos o ausentes en el infiltrado.
Fig. 6.--Mucinosis folicular localizada a pequeño aumento.
Fig. 7.--Depósitos de mucina marcados con hierro coloidal.
Los casos de mucinosis folicular acneiforme se caracterizaron por depósitos escasos de mucina y un infiltrado más abundante que las dos formas anteriores. La distribución del infiltrado fue superficial, perifolicular y perivascular. Las atipias y el epidermotropismo estuvieron ausentes, así como los eosinófilos.
Los casos de mucinosis folicular urticarial fueron los más fácilmente identificables histológicamente. Los depósitos de mucina eran escasos; sin embargo, el infiltrado inflamatorio era muy abundante, siendo su localización superficial y profunda (incluso hasta tejido celular subcutáneo). El dato más característico era la gran abundancia de eosinófilos, significativamente superior a la de todas las otras formas clínicas definidas de mucinosis folicular (fig. 8). Los depósitos de mucina eran escasos.
Fig. 8.--Mucinosis folicular urticarial. Abundantes eosinófilos.
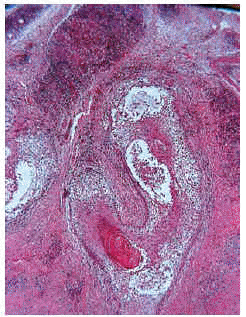
Los casos de mucinosis folicular secundaria no mostraban características histológicas diferenciales, a no ser que se encontraran en la misma biopsia hallazgos propios del linfoma acompañante, tales como epidermotropismo y atipias en el infiltrado linfocitario (fig. 9). En cuatro casos (55% de todas las mucinosis foliculares secundarias) pudo encontrarse en la misma biopsia hallazgos propios de la mucinosis folicular junto a la celularidad propia del linfoma acompañante. Cuando este último extremo no ocurría, la distinción con las formas benignas de mucinosis folicular no se pudo realizar.
Fig. 9.--Mucinosis folicular secundaria. Agregados linfoides atípicos.
Hallazgos inmunohistoquímicos
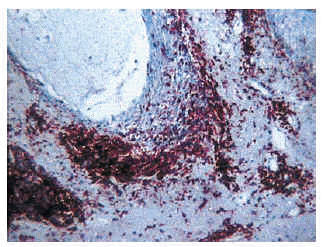
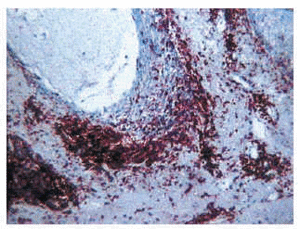
No encontramos diferencias significativas en el fenotipo del infiltrado inflamatorio. En todas las formas de mucinosis folicular la mayor parte de los linfocitos expresaba marcadores T4 (fig. 10), siendo muy escasa la celularidad B y T8. La expresión de S-100 en el epitelio y dermis papilar no se encontraba incrementada.
Fig. 10.--Mucinosis folicular acneiforme. Infiltrado linfoide CD4+.
DISCUSION
Formas clínicas
Los datos de nuestra serie permiten concluir que existen varias formas de presentación clínica de la mucinosis folicular primaria, fácilmente reconocibles por sus características clínicas y curso evolutivo. Estas formas clínicas de mucinosis folicular primaria son la mucinosis folicular localizada, la mucinosis folicular difusa, la mucinosis folicular acneiforme y la mucinosis folicular urticarial. De éstas, las dos primeras se corresponden con la clasificación clásica de la mucinosis folicular primaria, mientras que las dos últimas muestran características perfectamente superponibles a descripciones previas realizadas en la literatura de estas variedades.
La mucinosis folicular localizada se presenta típicamente en pacientes jóvenes (menores de 30 años)16, 28, aunque en ocasiones, puede aparecer en edades avanzadas como ocurrió en uno de nuestros casos14. Es de curso clínico agudo-subagudo y cursa con una o dos lesiones localizadas en la extremidad cefálica. Las lesiones muestran histológicamente abundantes depósitos de mucina e intensa destrucción folicular, lo que clínicamente se traduce en alopecia. Las lesiones tienden a la desaparición espontánea o tras tratamiento con corticoides tópicos en pocas semanas.
La mucinosis folicular difusa aparece generalmente en adultos mayores de 30 años, aunque puede verse en edades más precoces9-11. Las lesiones consisten en numerosas pápulas foliculares distribuidas en extremidades, tronco y cara, son de pequeño tamaño y confluyen en placas de aspecto inflamatorio. En ocasiones cobran un aspecto eccematoso, como ocurrió en uno de nuestros pacientes y en otros de la literatura29.
En nuestra serie sólo el 50% de las mucinosis foliculares primarias correspondían a estas dos variedades clínicas clásicas. Las otras dos formas de presentación fueron la mucinosis folicular acneiforme y la mucinosis folicular urticarial.
La mucinosis folicular acneiforme se da en mujeres de edad media (40 años), cursa con lesiones papulares de pequeño tamaño localizadas en la cara, similares a las de un acné excoriata o un lupus miliaris diseminatum faciei. Las lesiones permanecen inmodificadas a lo largo de muchos meses, lo que motiva la biopsia. Histológicamente muestran depósitos escasos de mucina en el folículo y un infiltrado inflamatorio abundante. El curso clínico es crónico y persistente, sin modificarse por el tratamiento. En 1998, Wittenberg et al publican una serie de cuatro pacientes con esta variedad de mucinosis folicular. Sin embargo, con anterioridad ya se había recogido en la literatura española esta forma acneiforme de la mucinosis folicular30. Asimismo, en series largas de pacientes se han encontrado casos con manifestaciones clínicas similares11, 14. Pese al curso crónico y a que alguno de los casos publicados en la literatura mostraba clonalidad en el infiltrado inflamatorio28, no se ha descrito en ningún caso evolución a malignidad.
La mucinosis folicular urticarial fue descrita en 1980 por Enjolras et al en 10 pacientes con placas inflamatorias en cara, cuello y tórax, de aparición brusca, que histológicamente se caracterizaban por mucinosis folicular25. Otras publicaciones posteriores parecen confirmar la existencia de esta entidad26, 27. El cuadro se caracteriza por brotes recurrentes, intensamente pruriginosos de placas eritemato-edematosas, que se resuelven a las pocas semanas, recayendo posteriormente. Las recaídas continúan a lo largo de años, sin evolucionar a linfoma cutáneo. En nuestra serie hemos encontrado tres pacientes con esta clínica y todos mostraban características histológicas particulares, destacando la intensidad del infiltrado y la gran abundancia de eosinófilos. Estas particularidades clínicas y patológicas permiten reconocer con facilidad a esta variedad de mucinosis folicular que se da típicamente en varones de edad media (30 años). Pese a que uno de nuestros pacientes mostraba clonalidad en el estudio genético de reordenamiento, ningún caso evolucionó a linfoma.
Patogénesis
Los depósitos de mucina están formados por ácido hialurónico (mucopolisacáridos ácidos) que se tiñen con azul alcián y hierro coloidal y muestran metacromasia con el azul de toluidina. Estudios clásicos con microscopia electrónica demostraron que la mucina procedía del epitelio folicular, siendo secretada por los queratinocitos31. Otros autores han señalado que el infiltrado inflamatorio de células T que acompaña a las lesiones6, 8 tiene un papel relevante en la producción de mucina, estimulando la secreción de ácido hialurónico por parte de los queratinocitos foliculares. Hay muy pocos trabajos que estudien el fenotipo del infiltrado inflamatorio, y en todos se demuestra un predominio de linfocitos T6, 8, 20. Los hallazgos de inmunohistoquimia de nuestra serie parecen confirmar esta teoría, ya que en todas las biopsias el infiltrado inflamatorio es predominantemente T4, que se ha demostrado capaz de inducir la secreción de mucina en procesos inflamatorios32.
Asociaciones
Las lesiones cutáneas de la mucinosis folicular varían según sea la forma clínica. Ya hemos comentado las lesiones típicas que acompañan a la mucinosis folicular localizada, diseminada, acneiforme y urticarial. Sin embargo, en numerosas publicaciones aisladas se han descrito formas clínicas atípicas de presentación tales como alopecia areata33,34, quistes35 y eccema crónico36. En nuestra opinión los cambios de mucinosis folicular descritos en estos casos comprenden tan sólo alteraciones focales en la biopsia, y no pueden considerarse formas atípicas de mucinosis folicular.
Clásicamente se ha señalado que la mucinosis folicular puede ser secundaria a linfoma o a otros procesos de naturaleza benigna. De este modo se han publicado casos de mucinosis folicular secundaria ac ompañando a diferentes procesos inflamatorios tales como picaduras de insecto37, lupus eritematoso38, nevus melanocíticos39, síndrome de Goodpasture40, hiperplasia angiolinfoide41, leishmaniasis42, etc. En nuestra serie encontramos un caso asociado a enfermedad del suero y otro a psoriasis. Estas publicaciones y asociaciones descritas, más que clarificar la mucinosis folicular como entidad, han provocado confusión acerca de la naturaleza del proceso. En nuestra opinión no muestran más que cambios focales de mucinosis folicular en biopsias de otros procesos dermatológicos, confirmando que la mucinosis folicular no es más que un patrón de reacción del epitelio folicular6. Debe, por tanto, reservarse el término de mucinosis folicular secundaria para los casos en los que ésta se acompañe de linfoma, que es la única asociación consistente en los estudios estadísticos.
Mucinosis folicular secundaria
La mucinosis folicular secundaria o maligna aparece en el contexto de neoplasias hematológicas, tales como linfoma T cutáneo11, leucemia linfática crónica20, leucemia cutis6, linfoma B cutáneo43, leucemia mieloide aguda44, macroglobulinemia45 y enfermedad de Hodgkin7, 46. Se ha señalado incluso que la mucinosis folicular en el curso de la enfermedad de Hodgkin es un factor de mal pronóstico47. Con diferencia, el linfoma más frecuentemente asociado es la micosis fungoide.
Hemos encontrado en la bibliografía ocho artículos de revisión con series largas de pacientes con mucinosis fo-licular6,9-13,16,21. En total, el número de pacientes incluidos en estos artículos es de 372 y la frecuencia media de asociación a linfoma es de un 28%. En nuestra serie el porcentaje de casos asociados a linfoma fue del 30,4%.
En la mayor parte de las formas secundarias la mucinosis folicular aparece al mismo tiempo o con posterioridad al diagnóstico de la micosis fungoide10, 11, siendo excepcionales los casos en los que la mucinosis folicular precede al linfoma47, 48. En nuestra serie todos los casos de mucinosis folicular secundaria se dieron después del diagnóstico de linfoma. Por esta razón no suele ser necesario diferenciar entre formas secundarias y primarias de mucinosis folicular. Por lo general los pacientes con mucinosis folicular secundaria son mayores de 40 años y clínicamente presentan lesiones diseminadas, con extensión extracefálica, y curso crónico sin tendencia a la remisión47. No obstante, existen numerosas excepciones a estos criterios clínicos. Se han descrito casos en los que pacientes con lesiones aisladas en la cara de mucinosis folicular han desarrollado micosis fungoide35, 49. Asimismo, clásicamente se ha considerado que la mucinosis folicular en la infancia iba invariablemente unida a un curso clínico benigno16; sin embargo, se han descrito casos de mucinosis folicular con evolución a linfoma en la infancia7, 50.
La distinción histopatológica entre formas malignas y benignas es muy difícil. El único criterio histológico definitivo es la coexistencia en la misma biopsia de la mucinosis folicular con hallazgos típicos del linfoma asociado, tales como epidermotropismo, atipias nucleares en los linfocitos, etc.3. Este último extremo ocurrió sólo en la mitad de nuestros casos de mucinosis folicular secundaria, estando ausente en el resto de las biopsias. Se ha sugerido que la escasez de eosinófilos en el infiltrado, la abundancia de plasmocitos, la escasez de depósitos de mucina y la distribución en banda del infiltrado inflamatorio son hallazgos relacionados con malignidad en la mucinosis folicular51. Sin embargo, Mehregan et al concluyeron que no existían datos clinicopatológicos definitivos para la diferenciación entre mucinosis folicular primaria y secundaria20. Los hallazgos de nuestra serie parecen confirmar esta visión, ya que en los casos en los que no existía linfoma en la misma biopsia, no encontramos ningún dato diferencial significativo.
Por último, es importante reconocer la variedad foliculotrópica de micosis fungoide, ya que ésta suele comportarse de forma más agresiva que la micosis fungoide clásica, y la clínica puede confundirse con una mucinosis folicular diseminada52. Se ha calculado que un 7% de las micosis fungoides foliculotrópicas evolucionan rápidamente a la afectación ganglionar27, mientras que sólo un 3% de las formas clásicas de micosis fungoide lo hacen53.
Reordenamiento clonal
La introducción de los análisis inmunogenotípicos en el diagnóstico de los linfomas cutáneos puede arrojar luz en la distinción entre formas benignas y malignas de mucinosis folicular. Sin embargo, aún no se ha evaluado en profundidad cuál es la utilidad del análisis genotípico en el diagnóstico de mucinosis folicular. Las primeras publicaciones con esta técnica en la mucinosis folicular se debe a Zelickson et al54, que detectó reordenamiento monoclonal en tres casos de mucinosis folicular primaria, y a Le Boit et al55, que encontró clonalidad en los linfocitos T de sangre periférica en un caso de mucinosis folicular eritrodérmica. Las publicaciones posteriores incluyen casos aislados, con un valor más bien anecdótico; sin embargo, parecen confirmar la posibilidad de que casos de mucinosis folicular primaria muestren reordenamiento clonal sin que ello condicione evolución a linfoma. Se ha encontrado reordenamiento clonal del receptor T en formas clínicas de mucinosis folicular no asociadas a linfoma28, 56. Prácticamente todas estas publicaciones corresponden a estudios sobre casos aislados o series cortas, por lo que no pueden extraerse conclusiones acerca de la significación de la clonalidad en los casos de mucinosis folicular primaria.
Pujol et al13 realizan una revisión exhaustiva en 17 casos de mucinosis folicular primaria, en los que encuentran 9 casos (55%) con reordenamiento clonal del receptor T. Estos autores encuentran diferencias clínicas entre los casos de mucinosis folicular primaria con clonalidad y los casos policlonales. Los casos con mucinosis folicular primaria clonal suelen aparecer en mujeres con una edad media de 32 años, con pocas lesiones, localizadas generalmente en la cara. El curso de las lesiones en estas pacientes suele ser crónico, sin tendencia a la remisión espontánea. Sin embargo, los pacientes con mucinosis folicular primaria no clonal suelen ser hombres, con una edad media de 48 años, con tendencia a desarrollar lesiones papulares diseminadas que sí muestran tendencia a la remisión.
En nuestra serie encontramos tres casos de mucinosis folicular primaria con clonalidad (30% de los casos en los que se realizó PCR). No pudimos encontrar características clínicas comunes en los pacientes, de hecho cada uno de ellos correspondía a una presentación clínica diferente; sin embargo, al igual que en los casos estudiados por Pujol et al, todos los pacientes con mucinosis folicular primaria clonal de nuestra serie eran casos crónicos recurrentes, sin tendencia a la remisión completa.
Pese a este trabajo, y otros anteriores, y al igual que en otros procesos dermatológicos de posible evolución maligna como la pitiriasis liquenoide, no conocemos con exactitud la significación clínica de la clonalidad de células T en la mucinosis folicular. En principio podemos concluir que ésta no es equivalente de malignidad biológica, reforzando aún más la teoría recientemente propuesta de las «dermatosis benignas clonales»57. Sin embargo, parece lógico pensar que aquellos casos de mucinosis folicular con clonalidad requieren un seguimiento más estrecho, siendo la evolución biológica la que orientará acerca de la naturaleza benigna o maligna del proceso.