Sr Director:
La lepra (enfermedad de Hansen) es una entidad infecciosa granulomatosa crónica y lentamente progresiva causada por Mycobacterium leprae, que se puede complicar por la aparición de leprorreacciones1. La piel y los nervios periféricos superficiales son los más frecuentemente afectados1.
Aunque su prevalencia global se ha reducido1, la lepra sigue considerándose un problema de salud por su capacidad para generar deformidades permanentes. La afectación ósea es uno de los principales factores pronósticos2 y ocurre en un 15–29 %3 de los pacientes. Se han descrito porcentajes superiores (40–95 %2,4) en la literatura, en parte atribuibles a que se obtienen de sujetos de leproserías y, por tanto, de casos más seleccionados5.
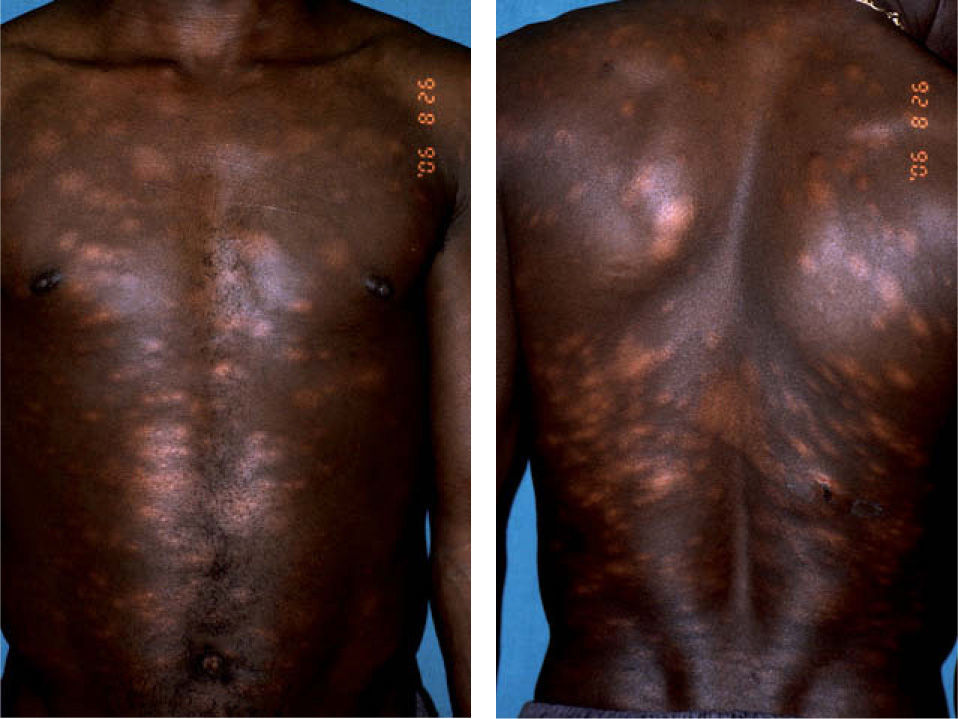
Presentamos el caso de un varón nigeriano de 34 años, diagnosticado en agosto de 2004 de lepra lepromatosa (multibacilar) a raíz del estudio clínico e histológico de múltiples lesiones hipopigmentadas dispersas por el tronco y las extremidades (fig. 1). Posteriormente, el paciente dejó de acudir a las consultas hasta enero de 2006, cuando fue hospitalizado por una leprorreacción de tipo II, que se resolvió con la administración de corticoides orales. Durante el ingreso se detectó la existencia de una neuropatía sensitivo-motora de los nervios cubital, mediano y ciático poplíteo externo y zonas de daño óseo (acro-osteólisis y geodas) en las falanges distales de varios dedos de las manos. En este momento se inició el tratamiento específico con MDT-MB (rifampicina, daprona, clofazimina) y también con vitamina D, calcio oral y calcitonina intramuscular diariamente, con el objetivo de frenar la afectación ósea.
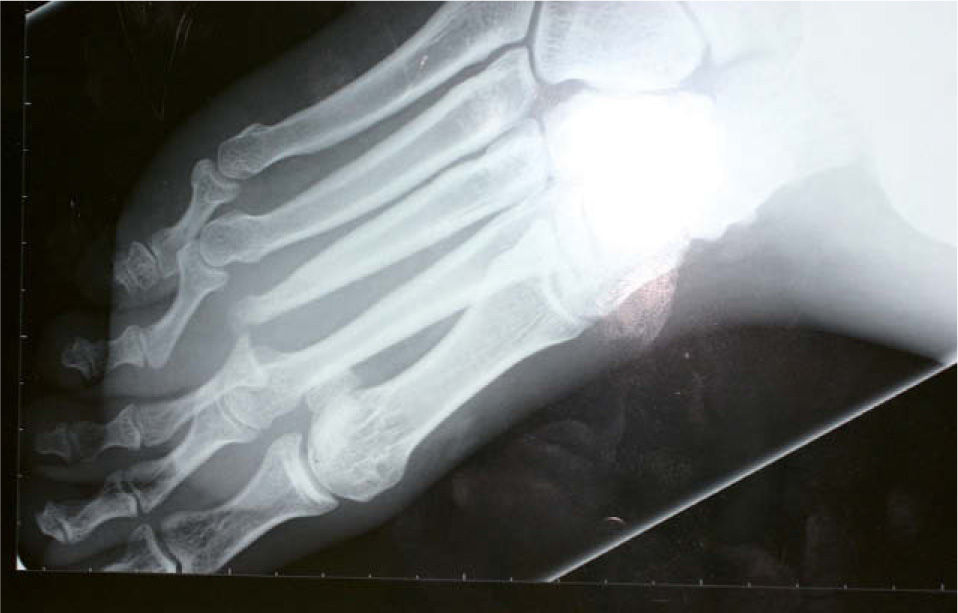
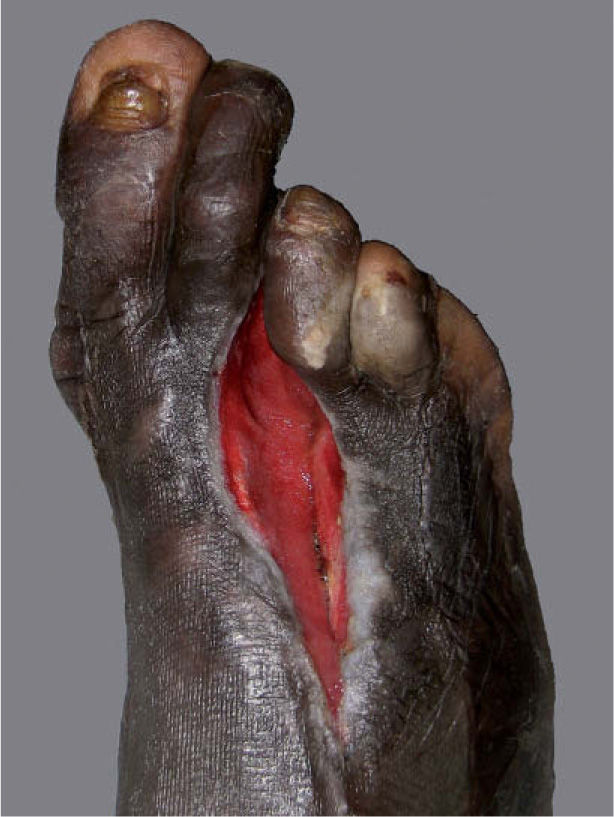
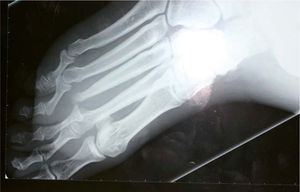
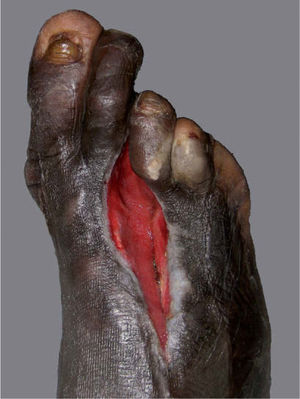
Tras el alta hospitalaria el paciente se mantuvo bien controlado hasta junio de 2008, cuando acudió de forma urgente a la consulta, refiriendo que desde hacía varios días el pie derecho se había hinchado y tenía fiebre de hasta 38° C. A la exploración se observaba un importante edema en el dorso del pie, sin crepitación a la palpación. Los pulsos periféricos estaban conservados, pero el tercer dedo presentaba una coloración violáceo-negruzca y en la planta, al nivel de la cabeza del tercer metatarsiano, existía una úlcera de aspecto sucio y exudativa. Se solicitó una radiografía del pie que mostró signos de osteomielitis y luxación de la articulación metatarsofalángica del tercer dedo (fig. 2). Ante estos hallazgos el Servicio de Traumatología consideró necesaria la amputación completa de este dedo (metatarsiano y falanges), junto al inicio de tratamiento antibiótico sistémico ajustado según el resultado del cultivo óseo (positivo para Escherichia coliy Klebsiella sp.). El estudio histológico del fragmento amputado mostró signos de osteomielitis, pero sin granulomas ni M. Leprae en la tinción de Ziehl-Neelsen. La evolución del paciente ha sido muy satisfactoria, y la utilización de un sistema de vacío-aspiración (VAC) ha logrado el cierre completo de la zona amputada por segunda intención (fig. 3).
La lesiones óseas hansenianas afectan principalmente a las manos y los pies, y en casos más avanzados, los huesos craneales o axiales4,5. Pueden dividirse en específicas, no específicas y osteoporosis4,6.
Los cambios específicos son consecuencia directa de la invasión ósea por M. leprae2,4,5 Aparecen en enfermos bacteriológicamente activos2 y se manifiestan principalmente en forma de geodas/quistes óseos2,4-6.
Los cambios inespecíficos son mucho más frecuentes (aproximadamente el doble) que los específicos2,4,6,7. Se dividen en dos grandes grupos, que pueden coexistir2,4:
- 1.
Lesiones neurotróficas. Representan el grupo más numeroso de anomalías óseas hansenianas. Son debidas al daño neurológico característico de la enfermedad, que provoca hipo-anestesia, y que de forma secundaria produce alteraciones metabólicas y en el sistema nervioso vegetativo, y una vascularización deficiente, favoreciendo la aparición de úlceras tróficas y de traumatismos repetidos2,4,5,8.
- 2.
Lesiones debidas a sobreinfección secundaria2,4.
Lo más frecuente es que cursen como acro-osteólisis o reabsorciones óseas2,4,6,7 en las falanges distales de las manos y los pies. Otras posibles manifestaciones clínicas son: osteomielitis agudas y crónicas, subluxaciones o fracturas espontáneas2,4,6,7.
Por último, la osteoporosis es la segunda manifestación en frecuencia tras los cambios inespecíficos. Puede ser consecuencia de traumatismos repetidos y/o un recambio óseo acelerado en la proximidad de una lesión activa6. El hipogonadismo y la atrofia testicular debidos a la infiltración por M. leprae también pueden estar implicados9.
La afectación ósea hanseniana puede progresar incluso varios años después de haber finalizado el tratamiento específico de la enfermedad1,2,10,11, por lo que éste es necesario, pero no suficiente para lograr la curación de las lesiones óseas. Lo fundamental es el diagnóstico y tratamiento precoces de las posibles complicaciones, para lo que es preciso realizar una exploración física y radiológica completa, tanto en el momento del diagnóstico como en las revisiones periódicas11. Se ha descrito la posible utilidad de la administración de calcio, vitamina D y bifosfonatos9, pero con resultados discutidos. En nuestro caso, y ante la ausencia de otras alternativas terapéuticas válidas, hemos decidido emplear estos tratamientos.
Asimismo, se debe instruir a los pacientes para que examinen periódicamente sus manos y pies en busca de cualquier pequeña herida y para que tomen precauciones en el ámbito domiciliario y laboral. En nuestro caso el cuadro coincidió con el inicio de un trabajo en la construcción, que probablemente provocó traumatismos repetidos (favorecidos por la alteración sensitiva en la zona) que condujeron a la aparición de la úlcera plantar, que a su vez fue el desencadenante en la formación de la celulitis y la osteomielitis.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.