Los hemangiomas con crecimiento mínimo o detenido son un tipo de hemangioma infantil en donde no se observa la fase proliferativa característica de los mismos o esta es menor o igual al 25% de la superficie del hemangioma. Esto lleva a que muchas veces sean confundidos con malformaciones vasculares capilares o incluso que pasen inadvertidos. Es importante conocerlos ya que pueden ulcerarse como lo hacen los hemangiomas infantiles típicos y por lo tanto merecen ser tenidos en cuenta para poder tratarlos en forma adecuada.
Presentamos una niña de 3 meses de edad con úlceras perianales de evolución tórpida desde los 20 días de vida. Había recibido múltiples esquemas terapéuticos sin respuesta. En el estudio histopatológico de la úlcera se constató la presencia de un hemangioma infantil, GLUT-1 positivo. Realizó tratamiento con propranolol a 2mg/kg/día y cuidados locales con excelente respuesta.
Hemangiomas with minimal or arrested growth are a type of infantile hemangioma in which the proliferative component characteristic of such lesions is not observed or accounts for less than 25% of the surface area of the hemangioma. For this reason, these lesions are frequently confused with capillary vascular malformations or may even go undetected. Awareness of these lesions is, however, important because they can become ulcerated, as occurs with typical infantile hemangiomas. A proper diagnosis is therefore important to enable administration of appropriate treatment.
We present the case of a 3-month-old girl with slowly progressing perianal ulcers first detected when she was 20 days old. She had received many different therapies without any response. A pathology study of the ulcer showed a GLUT-1–positive infantile hemangioma. Response to treatment with propranolol 2mg/kg/d and local wound care was excellent.
Los hemangiomas infantiles (HI) presentan una historia natural característica, con un rápido crecimiento durante las primeras semanas de vida seguidos de una involución espontánea lenta1. Entre un 30-50% de los casos la aparición del hemangioma es precedida por una lesión precursora o heráldica, que puede evidenciarse como una mácula blanca, telangiectásica o rosa-roja, o bien ser de aspecto pseudoequimótico. En los hemangiomas con crecimiento mínimo o detenido (HCMD), estas lesiones precursoras serían congénitas y no crecen o lo hacen mínimamente1,2. Esto hace que muchas veces sean confundidos con malformaciones vasculares capilares o incluso que pasen inadvertidos. Es importante conocerlos ya que pueden presentar complicaciones o asociaciones como lo hacen los HI típicos y por lo tanto merecen ser reconocidos para poder ser tratados adecuadamente.
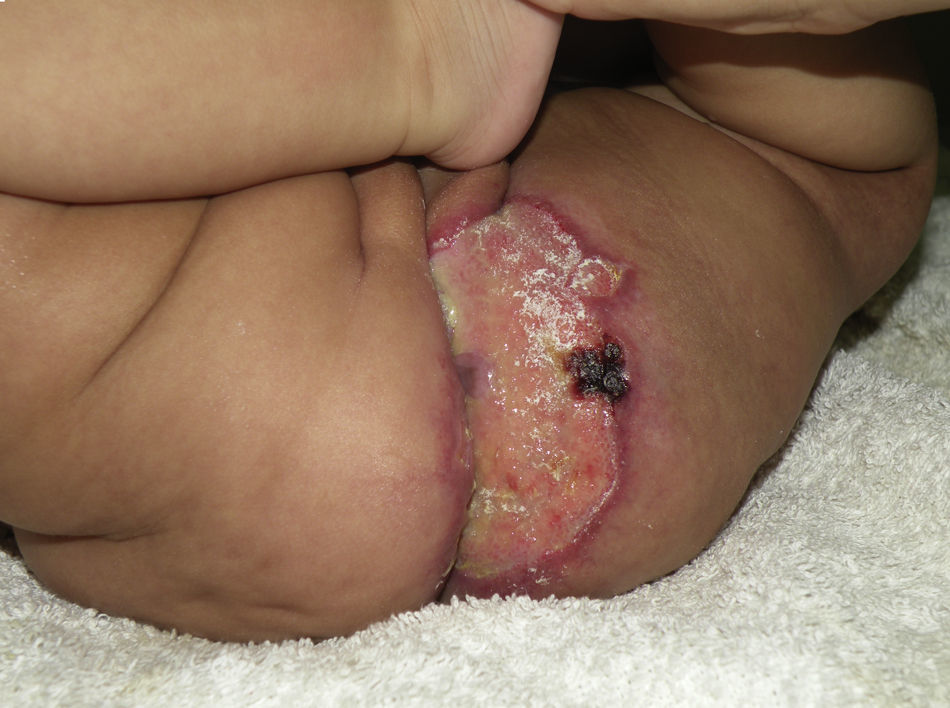
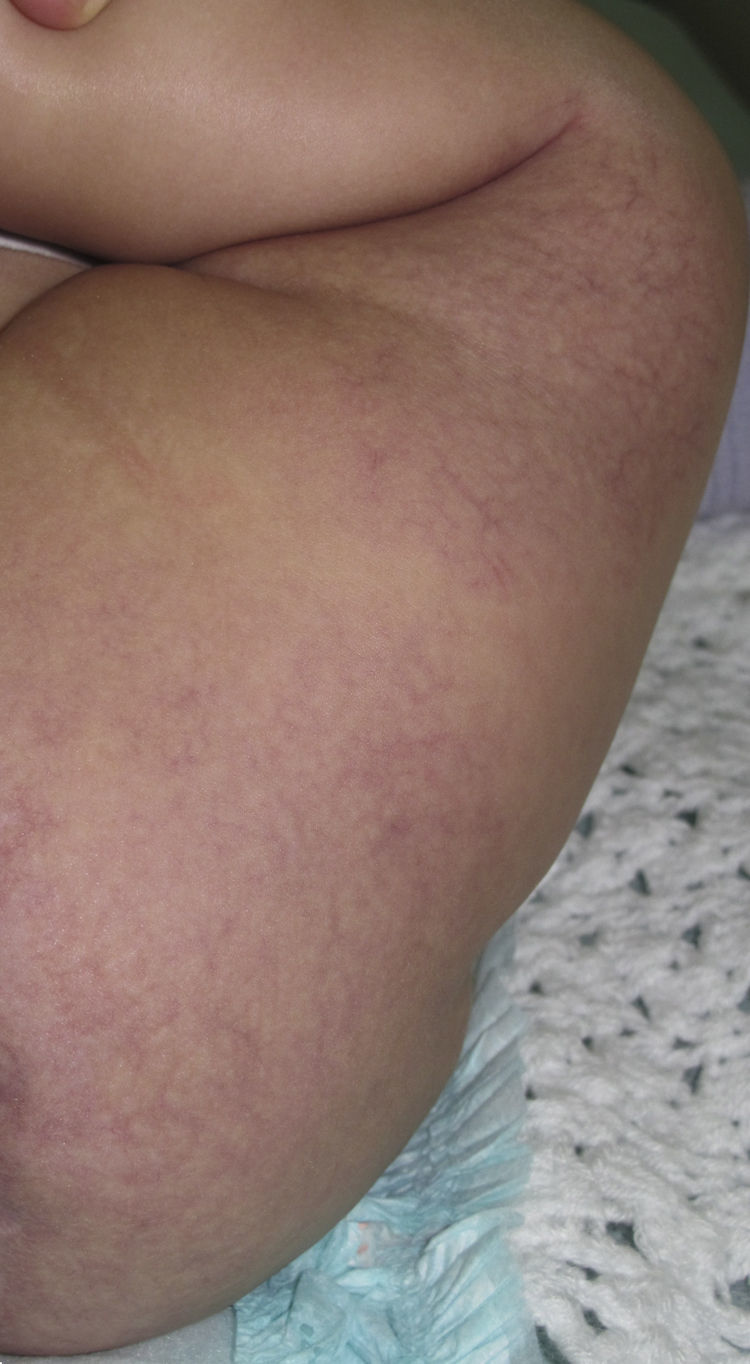
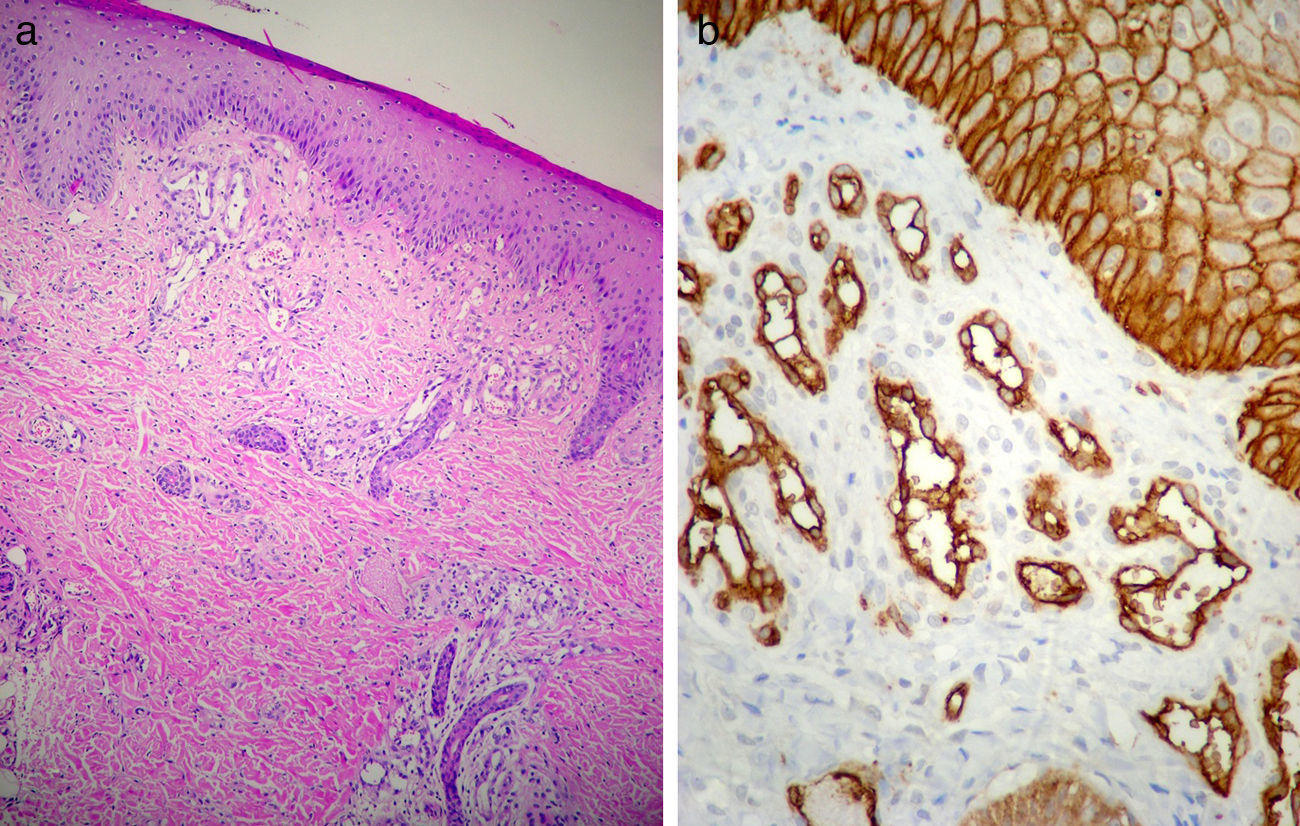
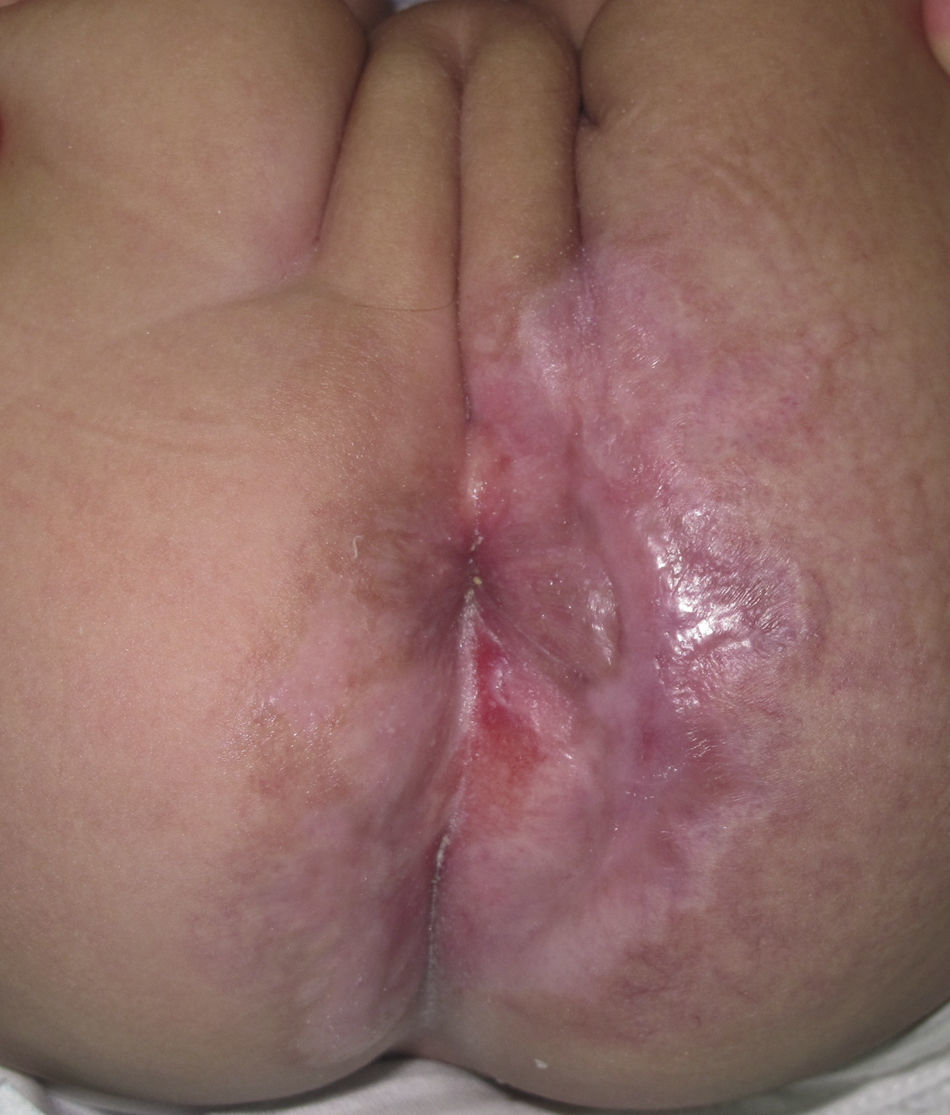
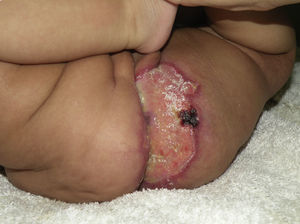
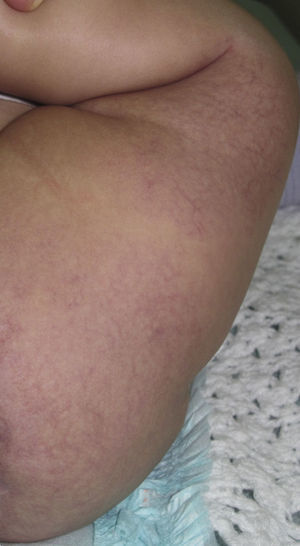
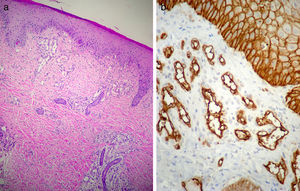
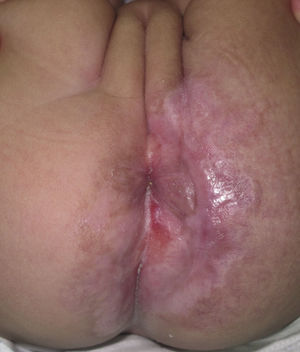
Caso clínicoPaciente de 3 meses de edad que consulta a nuestra institución por úlceras perianales desde los 20 días de vida. Según referencia materna, el cuadro comenzó con eritema perianal. El pediatra de cabecera indicó cuidados habituales de la piel y colocación de pasta con vitamina A, óxido de zinc y ácido bórico. A los 7 días observaron la presencia de dos pequeñas lesiones erosionadas con bordes eritematosos en la región perianal izquierda que fueron aumentando de tamaño en ancho y en profundidad conformando una gran úlcera de fondo sanioso, muy dolorosa. La paciente permaneció internada por mala respuesta al tratamiento ambulatorio durante 40 días. Recibió antibioticoterapia endovenosa y luego oral, tratamiento con antisépticos y antibióticos locales y cámara hiperbárica sin respuesta. Al alta consultó en nuestro servicio presentando en la región perianal predominantemente izquierda una gran úlcera de 10×5cm de diámetro aproximadamente, con bordes eritematovioláceos geográficos, de fondo eritematoso brillante, con escasa secreción amarillenta, muy dolorosa (fig. 1). En la región perianal derecha se podía ver 2 pequeñas lesiones de similares características. A nivel de glúteo y de la región posterior de muslo izquierdo hasta el hueco poplíteo homolateral se observaba una gran mácula eritematosa pálida con patrón reticulado permanente en donde asentaban telangiectasias finas (fig. 2). Tanto los genitales externos como los miembros inferiores eran de características normales. Con diagnóstico presuntivo de úlceras causadas por hemangioma con crecimiento mínimo o detenido vs. úlcera infecciosa se realizó una biopsia de dicha lesión para estudio histopatológico y cultivo. El primero informó la presencia en dermis superficial de una proliferación de pequeños vasos con endotelios prominentes. Inmunomarcación para proteína-1 transportadora de glucosa (GLUT-1): Positivo. Compatible con hemangioma infantil (fig. 3). El cultivo fue negativo. Para descartar anomalías asociadas se realizó ecografía cerebral, abdominal y de la región lumbosacra, las cuales fueron normales. Previa valoración cardiológica con electrocardiograma y ecocardiograma acorde a su edad, comenzó tratamiento con propanolol a 1mg/kg/día y a la semana se adecuó la dosis a 2mg/kg/día. Junto al servicio de cuidados paliativos se indicó paracetamol y jarabe de morfina para manejo del dolor. Se realizó higiene local mediante lavado con agua y jabón, secado con aire frío y colocación de crema con sulfadiazina de plata, vitamina A y lidocaína 3 veces al día. La respuesta fue favorable, observándose la reepitelización completa de las lesiones tras 4 semanas de este tratamiento (fig. 4) y suspendiéndolo a los 2 meses de su inicio. La paciente continúa actualmente en seguimiento sin evidencia de nuevas lesiones.
Los HI son los tumores más frecuentes de la infancia. Provienen de las células endoteliales y tienen un comportamiento biológico único: crecen rápidamente, regresan lentamente y nunca recurren. Las tres etapas en el ciclo de vida de los hemangiomas son: 1) la fase proliferativa (de 0 a 1 año); 2) la fase de involución (de 1a 5 años), y 3) la fase involucionada (más de 5 años). En todas las fases los hemangiomas presentan en la histopatología positividad a un marcador específico, el GLUT-1, una proteína transportadora de glucosa tipo eritrocitaria que se expresa en los vasos endoteliales de los hemangiomas y la placenta humana1. En la mayoría de los casos los hemangiomas no requieren estudio histopatológico para su diagnóstico, ya que clínicamente o por estudios simples de imágenes son muy característicos. Entre un 30-50% de los casos, la aparición de estos tumores es precedida por una lesión precursora o heráldica, que puede evidenciarse como una mácula blanca, telangiectásica o rosa-roja, o bien ser de aspecto pseudoequimótico. Si bien el crecimiento de los hemangiomas es su rasgo más característico y una clave importante al momento del diagnóstico, desde hace unos años está llamando la atención una minoría de HI que se manifiestan con crecimiento mínimo o detenido2–4. Fueron descritos en la literatura bajo diferentes nombres, hemangioma «frustrado o abortivo», «con mínimo crecimiento», «precursor», «macular con aspecto de mancha en vino de oporto», «reticular infantil» y «en placa telangiectásico»2. Existen dos últimas publicaciones que nos enseñan un poco más sobre este tipo de hemangiomas, la de Corella et al. y la de Suh et al.2,3.
Los HCMD se manifiestan muy a menudo como una mácula eritematosa pálida con patrón reticulado, sobre la cual pueden asentar telangiectasias finas o gruesas. En algunos casos puede verse un halo pálido periférico. Otras veces las lesiones presentan pequeñas pápulas eritematosas-rojizas en la periferia, que representarían el mínimo crecimiento del hemangioma. El artículo del Dr. Suh et al. define a este tipo de lesiones como hemangiomas que presentan un componente proliferativo menor o igual al 25% de su superficie2. El estudio de la Dra. Corella et al. demostró en 4 pacientes con clínica de HCMD que la histopatología era positiva para GLUT-1, confirmando que son verdaderos hemangiomas3. Los HCMD se parecen a las lesiones precursoras de los hemangiomas proliferantes típicos2. Por qué estos hemangiomas persistirían en estadios iniciales sin proliferar es todavía desconocido, como lo es también la patogenia de los HI. Existen varias teorías sobre el origen de los hemangiomas. Algunos autores sugieren que se debería a la presencia de hipoxia local que actuando como gatillo genera el reclutamiento de células progenitoras endoteliales y activa un proceso de vasculogénesis5,6. Suh et al. especulan y proponen que la ausencia de un reclutamiento importante de estas células progenitoras endoteliales resultaría en la formación de los HCMD. Esto explicaría el por qué estos hemangiomas, en la mayoría de los casos, se ubican en la mitad inferior del cuerpo a diferencia de los HI típicos que se localizan principalmente en cabeza y cuello. Ellos sugieren que esta distribución anatómica es debida a la presencia de factores locales como la densidad de la vasculatura subyacente (que sería menor en el hemicuerpo inferior)2.
Existen casos descritos en la literatura en donde se evidencian HI típicos coexistiendo con HCMD.
La ulceración es una complicación frecuente y conocida de los HI (15-23% de los casos) que también ha sido descrita pero en menor porcentaje (9%) en este tipo de hemangiomas, salvo en los ubicados en la región anogenital, que prácticamente tienen el mismo riesgo de ulcerarse (50%, en ambos casos)2,7. La ulceración en los HI ocurre más frecuentemente durante la etapa proliferativa tardía, y siempre se pensó que estaba asociada a la proliferación del hemangioma. Ahora que sabemos que los HCMD también se ulceran, Suh et al. proponen que además de la proliferación existirían otros factores involucrados en su fisiopatología, como la hipoxia o factores locales como la fricción o la presencia de flora microbiana específica (como es el caso de los hemangiomas perianales)2,7. Los HCMD, al igual que los HI, en el caso de ser segmentarios (hemangiomas de grandes dimensiones), pueden asociarse a los Síndromes de PHACES, PELVIS o SACRAL, según su ubicación2–4. En estos casos es muy importante evaluar al paciente para descartar posibles anomalías asociadas. Se sugiere realizar estudios de imagen de la columna lumbosacra en búsqueda de disrafismos espinales y del área pélvica y perineal para descartar malformaciones urogenitales ocultas y/o la posible presencia de hemangiomatosis visceral aún en ausencia de malformaciones externas8.
Mulliken et al.4, en el año 2007, publicaron 6 neonatos, 5 mujeres y 1 varón con HCMD denominado por ellos «hemangioma infantil reticulado», en miembros inferiores.
Todos los pacientes presentaron úlceras perianales de difícil manejo. En cinco de ellos se observaron anomalías anogenitales, urinarias y sacras como ano imperforado, fístula recto-vaginal, genitales ambiguos, onfalocele, riñón único o duplicado, duplicación vaginal y uterina, médula anclada y/o arteria iliofemoral hipoplásica. Dos de estos niños presentaron hemangiomas hepáticos y uno de ellos, además, tuvo insuficiencia cardíaca que requirió inotrópicos. Una de las niñas no tuvo anomalías asociadas.
En cinco de ellos la terapéutica de elección fue la corticoterapia sistémica. En todos los casos se evidenció la involución de los mismos a partir del año de vida4.
Creemos importante remarcar que la mayoría de estos niños con anomalías anogenitales, urinarias y/o sacras asociadas padecían HCMD de gran tamaño que comprometían la región lumbosacra. Sin embargo, en el caso de la niña presentada en este artículo, en quien no observamos alteraciones asociadas, el hemangioma respetaba dicha región.
La evolución natural de los HCMD se estima que sería la misma que los HI, o sea que involucionarían con el tiempo, pero no existen estudios a largo plazo de estos pacientes que lo certifiquen2.
ConclusiónCreemos que es importante conocer los HCMD para evitar diagnósticos incorrectos. La mayoría de los niños no suelen tener complicaciones de importancia, pero existen casos, como el aquí presentado, en los cuales el diagnóstico incorrecto puede resultar en la realización de estudios y/o tratamientos equivocados. También es importante remarcar que los HCMD segmentarios de gran tamaño pueden asociar anomalías internas por lo que es recomendable realizar una valoración exhaustiva de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.