La lamotrigina es un fármaco perteneciente al grupo de antiepilépticos aromáticos utilizado especialmente para la epilepsía, el trastorno bipolar y como un estabilizador del ánimo. La reacción adversa más característica de este fármaco es la aparición de un rash cutáneo, especialmente en las 8 primeras semanas de tratamiento.
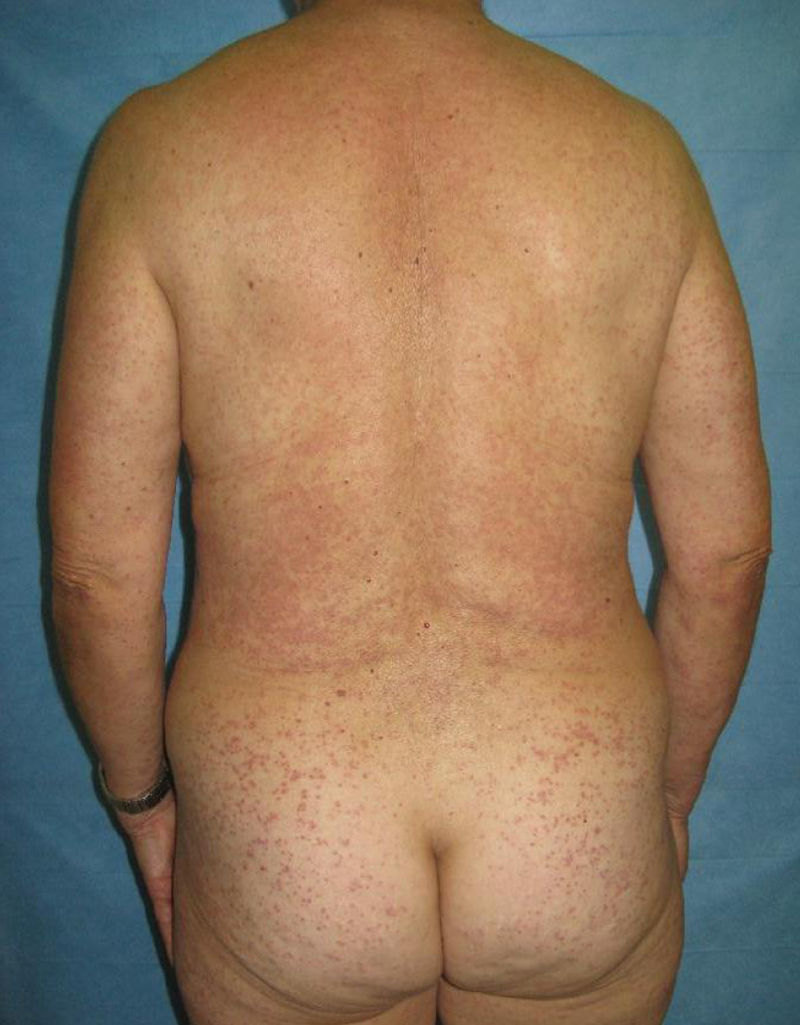
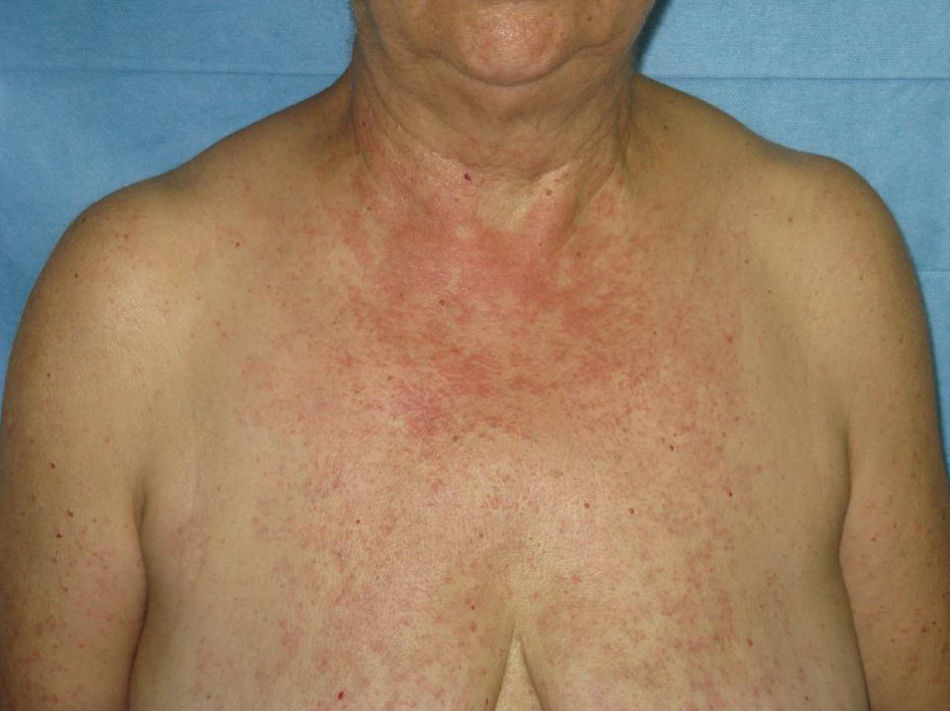
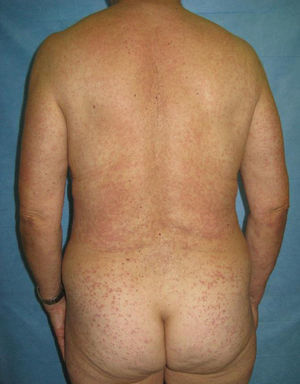
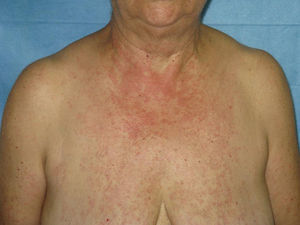
Presentamos una paciente mujer de 64 años con antecedentes de depresión, en tratamiento con ranitidina, velanflaxina (ambas desde hace más de dos años) y lamotrigina. Acude a Urgencias por la aparición de máculas y pápulas pruriginosas, eritematosas de progresión cefalocaudal y de 4 días de evolución (figs. 1 y 2). Presentaba además molestias orales y fiebre termometrada de 38°C. Como antecedente refiere la introducción de la lamotrigina 12 días antes del comienzo de la clínica.
Con la sospecha de exantema medicamentoso secundario a lamotrigina se retira el fármaco y se pautan prednisona a dosis de 0,5mg/kg/día y dexclorfeniramina 6mg/ 8 horas. A los 6 días del comienzo de la erupción la paciente acude a nuestras consultas donde es realizada una biopsia con resultado compatible con toxicodermia. Las lesiones ceden finalmente tras 12 días de uso de los corticoides y antihistamínicos.
Con el diagnóstico de reacción medicamentosa probablemente causada por lamotrigina se deriva a la paciente a consultas especializadas para la realización de pruebas epicutáneas (PE). Estas se realizaron 5,5 meses después de resolverse el episodio.
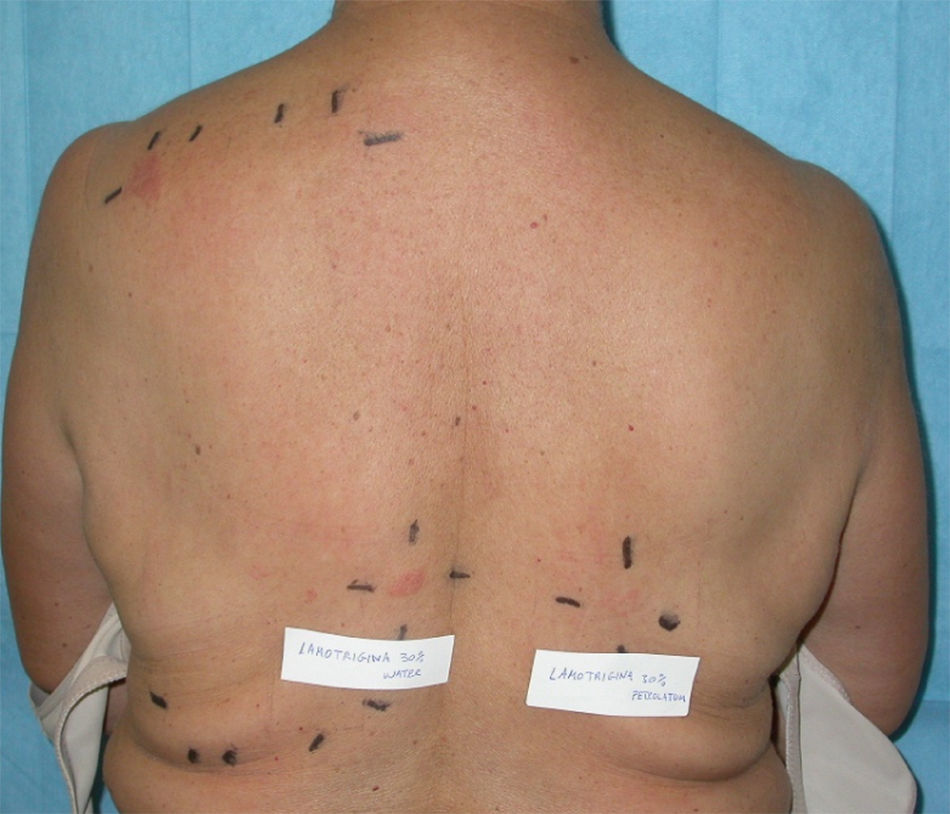
Se dispusieron 48 horas en la parte alta de la espalda con las baterías estándar de GEIDAC (Grupo Español de Investigación en Dermatitis de Contacto y Alergia Cutánea) (True test, Mekos laboratorios Aps. Dinamarca, y alérgenos adicionales de Chemotechniques diagnostics, Suecia) y como sustancias propias usamos la forma comercial del fármaco implicado (Lamotrigina MERCK comprimidos) pulverizada y diluida al 30% en agua y en vaselina.
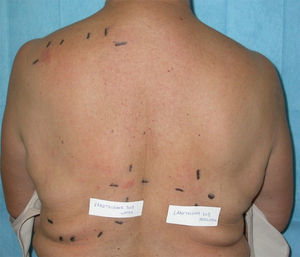
Se realizó lectura a las 72 y 168 horas (fig. 3), siguiendo las directrices de ICDRG (International Contact Dermatitis Research Group). Presentó positividad en D3 y D6(++) para el producto propio Lamotrigina Merck® en agua y (+) para el producto propio en vaselina, además de (++) níquel y (+) paladio, considerando estas últimas positividades como no relevantes.
Los resultados de las PE realizadas aumentan considerablemente la imputabilidad de la lamotrigina como causante de la reacción medicamentosa en nuestra paciente.
Las reacciones medicamentosas secundarias a lamotrigina son en general leves y de resolución espontánea, aunque ocasionalmente pueden representar un peligro potencial para la vida, por lo que requieren una estrecha vigilancia. Uno de los efectos indeseables que se informan a los pacientes es la posible aparición del síndrome de Stevens-Johnson1.
Este tipo de reacciones medicamentosas son un problema frecuente en nuestra actividad clínica y resulta a menudo difícil establecer el agente causal de las mismas, especialmente en pacientes multitratados2. Debemos tener en cuenta que por encima de los parámetros clínicos y cronológicos no hay ninguna prueba complementaria utilizada como estándar para definir el origen de este tipo de reacciones.
La opinión de autores expertos indica que las PE con medicamentos deben realizarse en los 2 a 6 meses posteriores a la reacción. Si utilizamos la forma comercial debemos pulverizar la misma y diluirla al 30% en agua y vaselina. En cuanto a las lecturas se deben realizar a las 48 y 96 horas, y si resultan negativas también a los 7 días3.
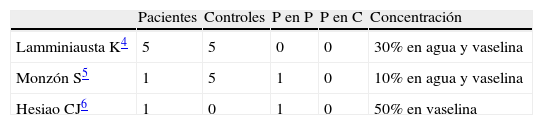
Revisando la literatura encontramos sólo tres artículos que hacen referencia a la realización de este tipo de pruebas en pacientes con sospecha de RAMC secundaria a lamotrigina (tabla 1).
Resultado de las pruebas epicutáneas en estudios de la literatura revisada
| Pacientes | Controles | P en P | P en C | Concentración | |
| Lamminiausta K4 | 5 | 5 | 0 | 0 | 30% en agua y vaselina |
| Monzón S5 | 1 | 5 | 1 | 0 | 10% en agua y vaselina |
| Hesiao CJ6 | 1 | 0 | 1 | 0 | 50% en vaselina |
P en C: resultados positivos en controles; P en P: resultados positivos en pacientes.
En cuanto a la relevancia de las PE en la imputabilidad de un fármaco como causante de una reacción medicamentosa, cabe decir que su positividad se encuentra entre un 10-50% de los casos según distintos artículos4,7, sin embargo no podemos aún determinar con exactitud su especificidad ni tampoco sus valores predictivo negativo ni positivo.
En esta relevancia están implicados tanto el medicamento en sí como la forma clínica de la reacción, encontrando mayor rentabilidad en lesiones tipo exantema maculopapuloso5, exantema fijo medicamentoso4,6,8,9, eccema diseminado, dermatitis de contacto sistémica, síndrome de Baboon, DRESS y mínima en urticaria, síndrome Stevens-Johnson, NET, prurito y vasculitis10.
La realización de PE con medicamentos ha mostrado utilidad en la determinación del causante de las reacciones cutáneas medicamentosas9,11.
Las ventajas sobre otro tipo de procedimientos diagnósticos son principalmente la mínima frecuencia de reacciones adversas graves y que pueden realizarse con cualquier forma comercial del medicamento.
Con resultados negativos, y dada la importancia en la mayoría de estos pacientes de obtener un diagnóstico certero y a pesar de no existir un prueba gold estándar para esclarecer el agente causal en estos procesos, consideramos importante valorar la realización de otras pruebas (Prik Test, Intradermal test, Test de provocación oral).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.