La pitiriasis liquenoide crónica (PLC) es una enfermedad cutánea infrecuente que se caracteriza por pápulas eritematosas de color marrón-rojizo de progresión lenta con escamas centrales. Aunque se han reportado algunos casos de PLC junto con enfermedades virales, la etiología de la enfermedad es incierta1. La enfermedad por coronavirus de 2019 (COVID-19) es una pandemia global actual causada por el síndrome respiratorio agudo severo por coronavirus 2 (SARS-CoV-2)2,3. Presentamos aquí un caso de PLC en una paciente, inmediatamente después de la PCR confirmatoria de COVID-19.
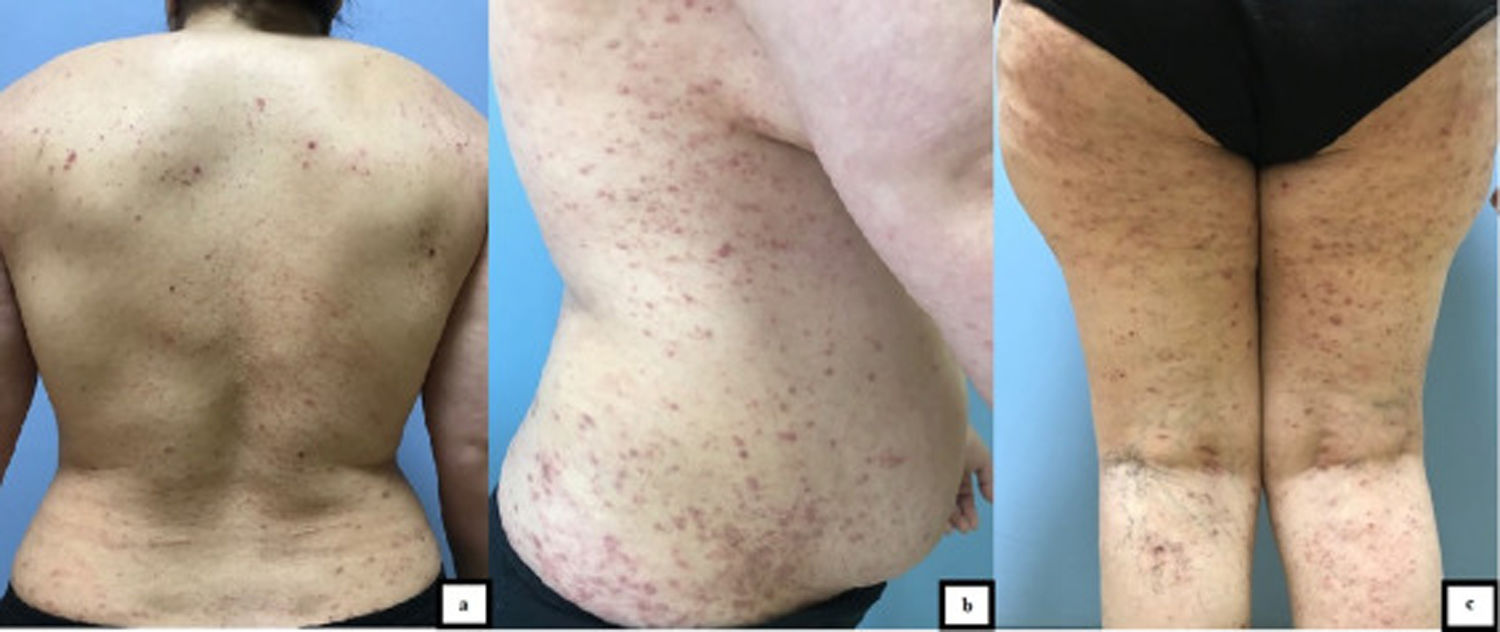
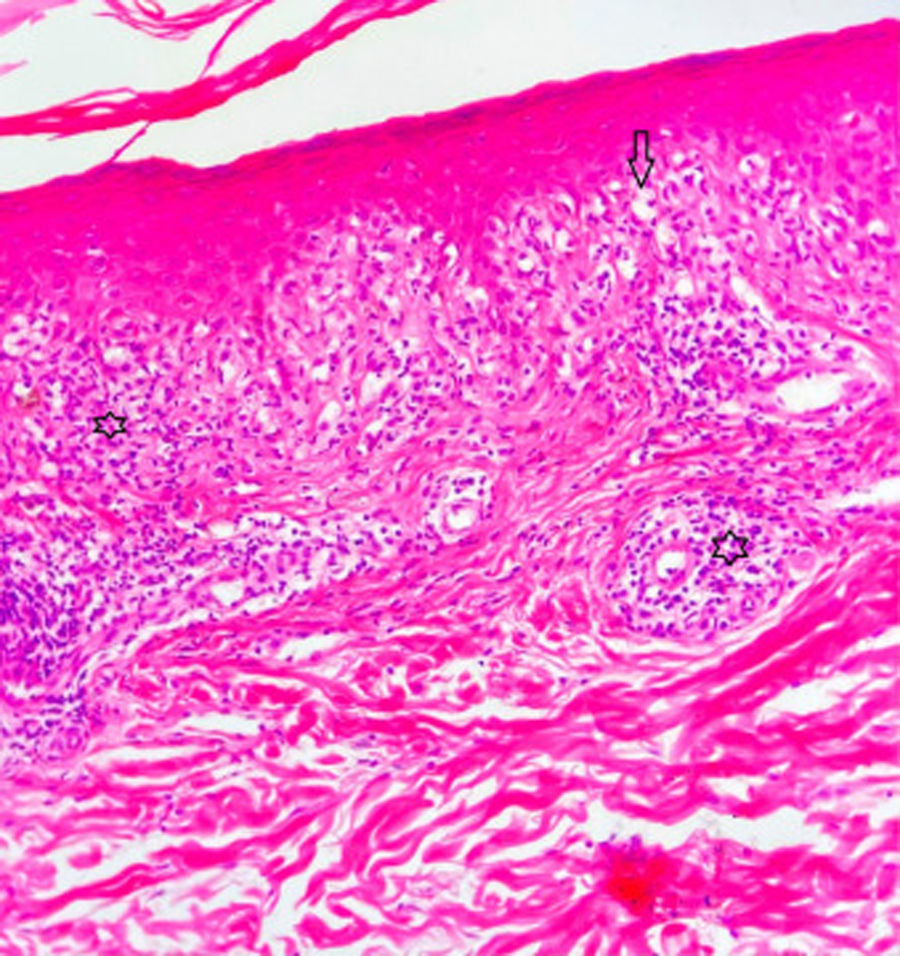
Una mujer de 42 años de edad acudió con lesiones pruriginosas en el cuerpo en el curso de 5 meses. La exploración dermatológica reveló amplias zonas de pápulas y placas liquenoides de tonalidad de eritematosa a púrpura en el tronco y las extremidades (fig. 1 a-c). La mucosa oral y genital, así como las uñas, eran normales. La paciente manifestó que 10 días antes de la aparición de las lesiones cutáneas se le había realizado una PCR confirmatoria de infección por COVID-19. No fue hospitalizada, pero recibió favipiravir y tratamiento analgésico para COVID-19. La información aportada por la paciente con relación a la COVID-19 fue también confirmada mediante la consulta de la base de datos disponible en nuestro país. La infección remitió en un plazo de 5 días, empezando a aparecer las lesiones cutáneas poco después. Sin embargo, la paciente no consultó a ningún médico durante este proceso, esperando que las lesiones desaparecieran por sí mismas, por lo que la relación entre la COVID-19 y las lesiones cutáneas no fue documentada en este periodo, y de ahí el punto débil del documento. Se estableció diagnóstico diferencial de liquen plano, erupción liquenoide por fármacos, PLC, pitiriasis rosada atípica y prurigo. El examen histopatológico reveló la existencia de hiperqueratosis, acantosis irregular, espongiosis focal y exocitosis linfocitaria en la epidermis, e infiltrado linfomonocítico en forma de banda y melanófagos en la dermis superficial (fig. 2). Se estableció el diagnóstico de PLC con los hallazgos clínicos e histopatológicos actuales. Se trató a la paciente con doxiciclina oral, corticosteroides tópicos y emolientes. Las lesiones no mejoraron tras un mes de tratamiento con doxiciclina, iniciando la paciente sesiones de UVB de banda estrecha.
En la literatura médica existen 3 teorías establecidas para la patogenia de pitiriasis liquenoide: una reacción inflamatoria desencadenada por agentes infecciosos; una respuesta inflamatoria secundaria a discrasia de células T; y vasculitis por hipersensibilidad mediada por complejo inmune. Toxoplasma gondii, VEB, VIH, CMV, parvovirus B19, estafilococos y estreptococos β-hemolíticos son los agentes infecciosos cuya asociación con pitiriasis liquenoide ha sido reportada4. También se ha considerado la asociación entre vacuna y pitiriasis liquenoide. Filippi et. al. reportaron recientemente pitiriasis liquenoide desencadenada por la vacuna de sarampión-paperas-rubeola5. Las manifestaciones cutáneas asociadas a la COVID-19 han sido divididas en 6 tipos: erupción urticariana, erupción morbiliforme, exantema papulovesicular, patrón acral similar a sabañones, patrón similar a livedo reticularis y patrón purpúrico-vasculítico2. También se han definido otras manifestaciones cutáneas menos comunes a nivel dermatológico, tales como petequias, moteado cutáneo, angioma cereza eruptivo, úlceras aftosas, exantema purpúrico, efluvio telógeno y livedo reticularis6. Hasta donde sabemos, no se ha reportado aún la asociación entre COVID-19 y PLC. Se recomienda el uso de antibióticos orales (tetraciclina, eritromicina), corticosteroides tópicos e inhibidores de calcineurina como tratamiento inicial para la PLC. La fototerapia UVB/PUVA de banda estrecha podría considerarse una segunda línea de tratamiento para la enfermedad más resistente, seguida de metotrexato, acitretina, dapsona, ciclosporina o una combinación de estos4.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.