HISTORIA CLINICA
Varón de 48 que acudió a la consulta de dermatología por presentar, en el flanco lumbar derecho, un tumor marronáceo-amarillento, mal delimitado, de 5 años de evolución que no le causaba sintomatología subjetiva, pero que a criterio de su médico de cabecera le había motivado a consultar. El paciente negaba la existencia de traumatismos previos en la zona donde se localiza la tumoración.
EXPLORACION FISICA
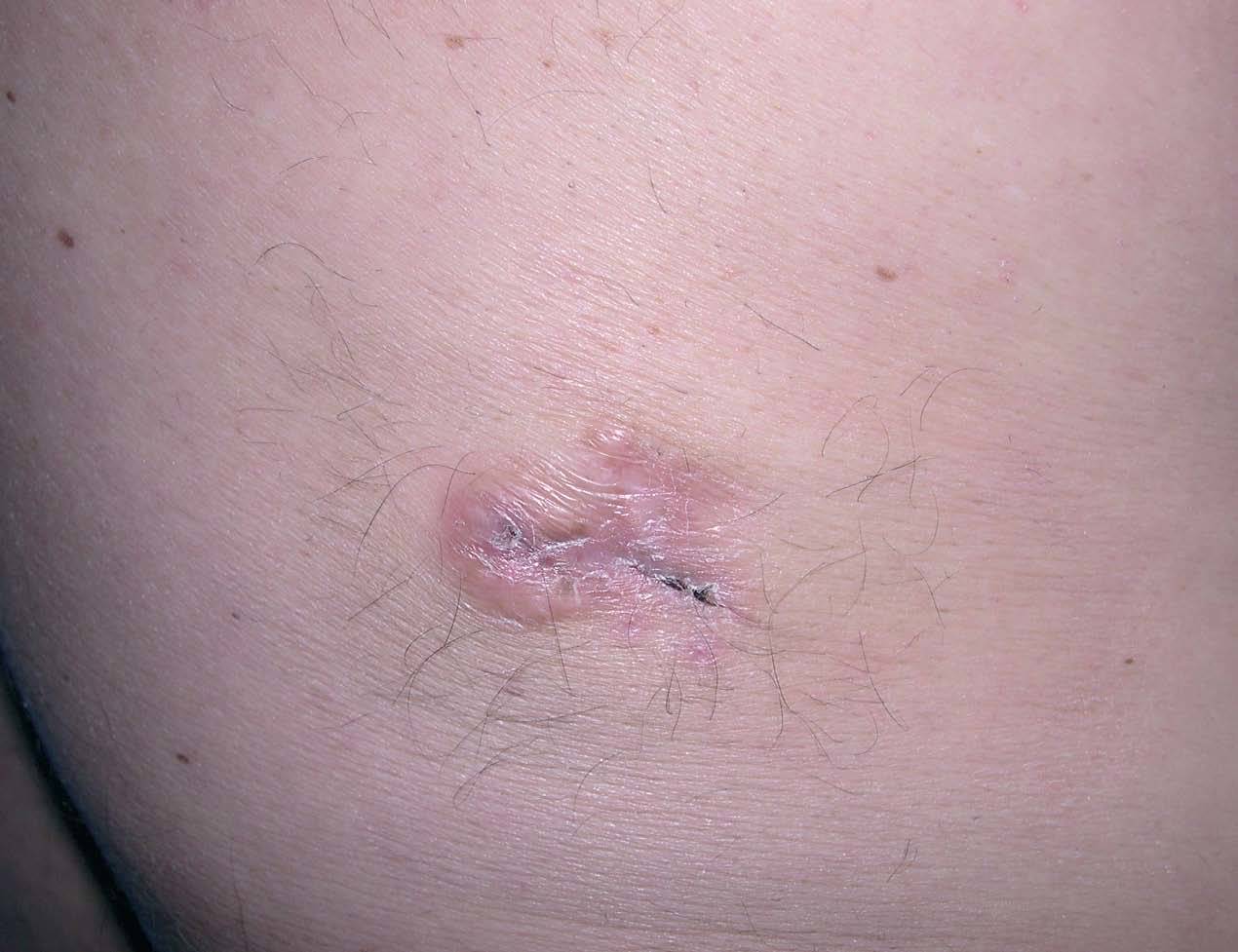
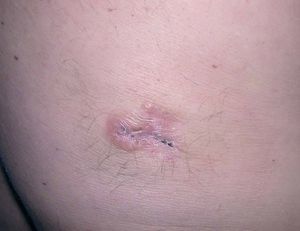
Se apreciaba un tumor amarillento-marronáceo discretamente sobreelevado de 2,5 x 2 cm de diámetro situado en flanco lumbar izquierdo (fig. 1). No existían signos de ulceración. No se palpaban adenopatías locorregionales.
Fig. 1.--Tumor amarillento-violáceo, nodular, situado en la espalda de nuestro paciente.
EXPLORACIONES COMPLEMENTARIAS
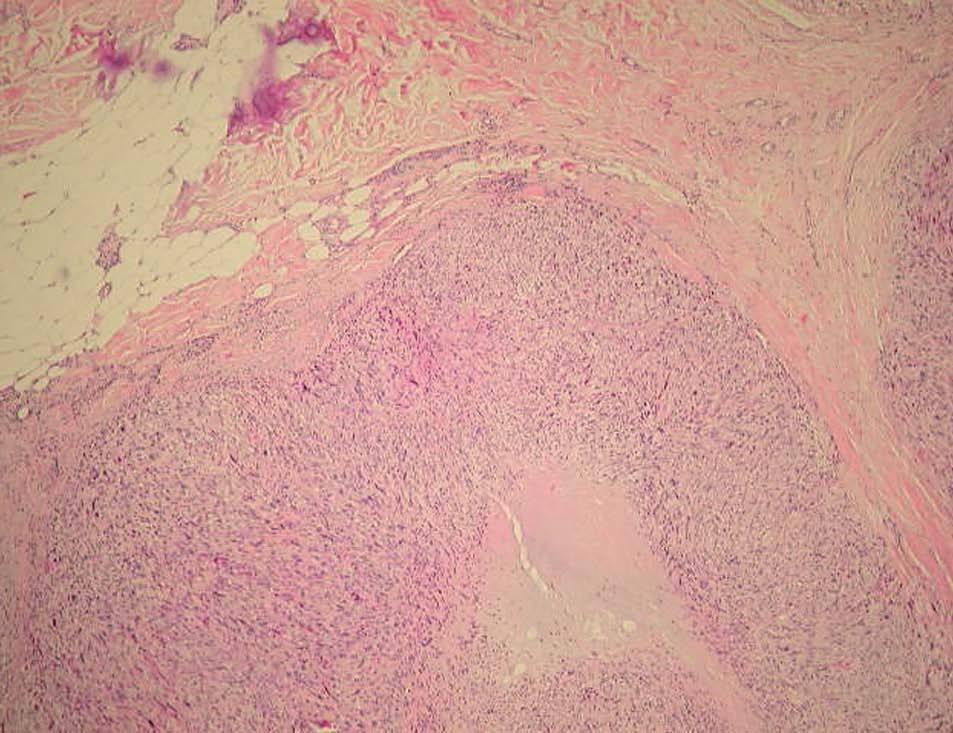
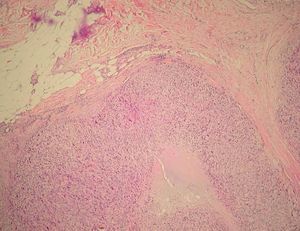
Solicitamos estudio histológico de la lesión (fig. 2), así como hemograma, bioquímica general, sedimento urinario, autoanticuerpos, inmunoglobulinas, perfil tiroideo y serología para virus de la inmunodeficiencia humana (VIH), de la hepatitis B (VHB) y de la hepatitis C (VHC), sin alteraciones significativas en ninguna de las pruebas complementarias. La tomografía computarizada toracoabdominal no puso de manifiesto la existencia de masas ni megalias en las zonas exploradas.
Fig. 2.--Neoformación de células fusiformes, bien circunscrita, de patrón nodular y ubicada en dermis (media y profunda) e hipodermis (Hematoxilina-eosina, x10.)
DIAGNOSTICO
Leiomiosarcoma cutáneo primario.
HISTOPATOLOGIA
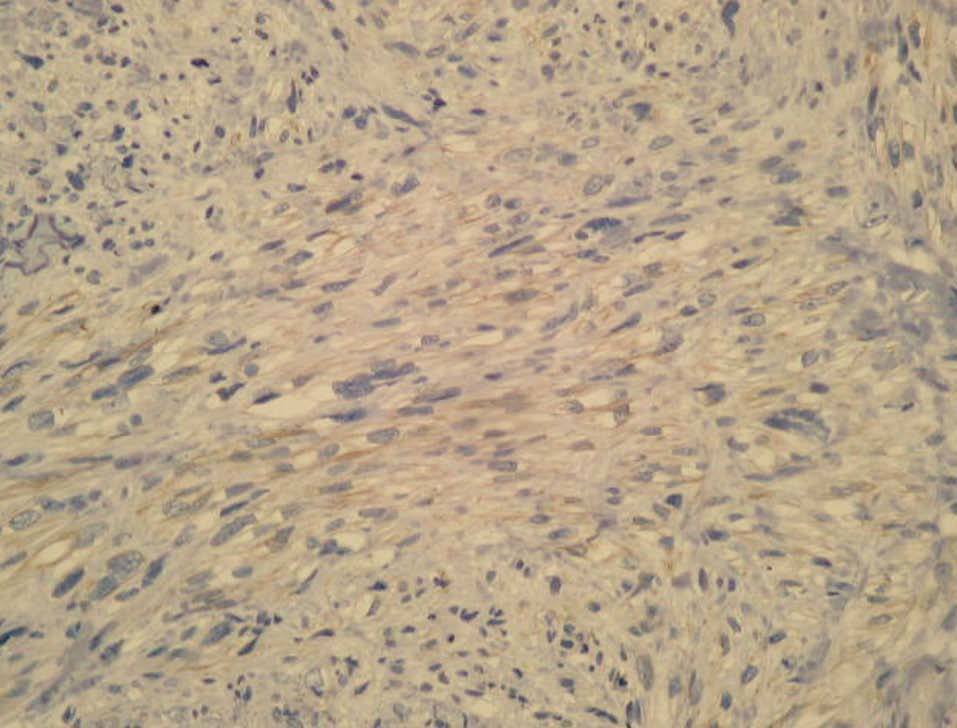
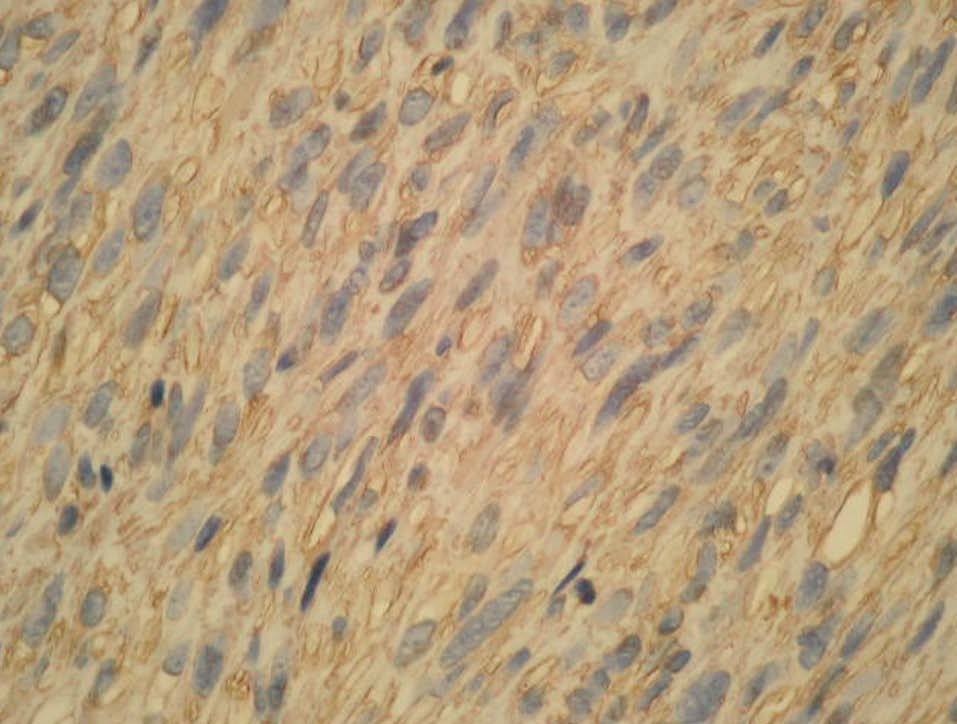
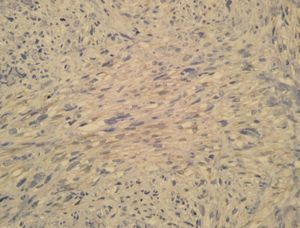
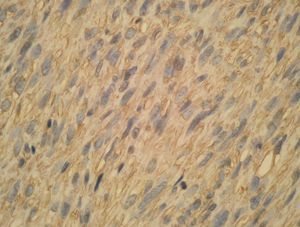
Se observó una neoformación de estirpe mesenquimatosa, bien circunscrita, de patrón nodular y ubicada en dermis (media y profunda) e hipodermis (fig. 2), conformada por celularidad de morfología fusiforme dispuesta en fascículos interconectados y con focos verticilados, que contorneaban zonas de necrosis geográfica central. La celularidad neoplásica mostraba núcleos cariomegálicos e hipercrómicos, de extremo romo y puntiagudo en el polo opuesto, con elevada actividad mitótica e inmunorreactividad frente a vimentina (fig. 3) y actina específica de músculo liso (fig. 4) y negatividad para el resto de marcadores testados (desmina, CAM 5.2, S100, CD68, EMA, CD34).
Fig. 3.--Inmunohistoquímica: vimentina, x40.
Fig. 4.--Inmunohistoquímica: actina de músculo liso, x25.
EVOLUCION
El paciente fue intervenido con márgenes quirúrgicos de 2 cm en todas las direcciones, profundizando hasta fascia muscular. Seis meses después de la intervención practicada, el paciente no ha presentado signos de recidiva local ni ha desarrollado metástasis ganglionares o a distancia.
COMENTARIO
Los leiomiosarcomas representan menos del 5 % de los sarcomas de tejidos blandos y desde el punto de vista epidemiológico su incidencia es mayor en el sexo masculino entre los 50 y 70 años de edad.
Tradicionalmente, en la literatura médica se ha señalado que la existencia de traumatismos previos, infecciones subclínicas o clínicas por el virus de Epstein-Barr (VEB) o bien la aplicación de radioterapia han podido ser factores desencadenantes del tumor, aunque también se ha abogado por su desarrollo a partir de leiomiomas previos1. El estímulo estrogénico endógeno también se ha considerado como un factor predisponente a su aparición en aquellas mujeres que lo han desarrollado. Asimismo se ha descrito en pacientes inmunodeprimidos (pacientes sometidos a trasplante renal).
Existen dos grandes tipos de leiomiosarcomas2: a) superficiales, que se desarrollan a partir de los músculos erectores del pelo, y b) subcutáneos, que se forman a partir del músculo liso de la túnica media de la pared vascular. Nuestro caso está englobado dentro del primer grupo y se presenta generalmente como una lesión tumoral o nodular única, sin descartar la existencia de lesiones multifocales que rara vez miden más de 3 cm en el momento de su diagnóstico clínico. Se localiza con mayor frecuencia en miembros superiores e inferiores, sobre todo en la cara externa de las piernas, y con menor frecuencia en cara, cuello y tronco.
El estudio histológico pone de manifiesto la existencia de una neoformación fusocelular en dermis, hipodermis o ambas que, dependiendo de su estadio, puede invadir fascia y plano muscular. Las células que constituyen el tumor son en su mayoría fusiformes, de núcleo alargado, con grado de atipia nuclear variable, siendo este grado de atipias, la presencia/ausencia de focos de necrosis y el número de mitosis los principales parámetros que nos informan sobre el grado de agresividad del leiomiosarcoma. La inmunohistoquímica ayuda a confirmar la naturaleza histológica del tumor y excluir otras neoplasias de células fusiformes. Expresa en el 100 % de los casos actina y en el 70 % desmina, y es más bajo el porcentaje de tumores que expresan otros marcadores como CD34 y S1003.
El diagnóstico diferencial incluye dermatofibroma, dermatofibrosarcoma protuberans, histiocitoma fibroso maligno, carcinoma basocelular, carcinoma espinocelular y schwannoma maligno.
La histología y el estudio inmunohistoquímico permiten su diferenciación.
El tratamiento clásico del leiomiosarcoma cutáneo es la exéresis quirúrgica con amplios márgenes dada su elevada tasa de recurrencia local (que varía entre el 30 y el 45 % de todos los tumores descritos en la literatura médica). No hemos encontrado un consenso en los centímetros de margen que deberían aplicarse, habiéndose realizado menciones esporádicas a límites que oscilan entre los 2 y 5 cm4. No obstante, sí parece quedar claro que la tasa de recidiva local parece estar íntimamente relacionada con el grosor de la tumoración. En relación al desarrollo de metástasis a distancia, es raro que la variedad dérmica lo haga, en tanto en que la variedad subcutánea puede llegar al 40 % de los casos5. El desarrollo de la cirugía micrográfica de Mohs2 y su aplicación en el tratamiento quirúrgico de otras neoplasias de células fusiformes ha hecho que también sea considerada como una opción terapéutica de primera elección, aunque sólo pueda ser aplicada en aquellos centros que dispongan de dicha técnica en su cartera de servicios.