Describir las características clinicoepidemiológicas de la sífilis en la población de hombres que tienen sexo con hombres en un área de Mallorca.
MétodosRevisión retrospectiva de los casos de sífilis en pacientes hombres que tienen sexo con hombres (HSH) entre enero de 2005 y junio de 2013 en un hospital de Mallorca.
ResultadosEncontramos 55 casos de sífilis en HSH, el 34,3% de los casos de sífilis del periodo de estudio. El 74,5% tenían coinfección por el virus de la inmunodeficiencia humana (VIH). El 70,7% de los diagnósticos de infección por VIH y sífilis fueron simultáneos. Los pacientes con infección por VIH tenían una mediana de CD4 de 456 (29-979). Se diagnosticaron por clínica el 49,1% y por cribado el 50,9% de los casos. La sífilis latente tardía o indeterminada fue la entidad más frecuente (41,9%). Los pacientes HSH tenían más riego de estar infectados por VIH que los varones no HSH.
ConclusionesLa mayoría de pacientes HSH con sífilis presentan coinfección por el VIH, siendo por lo tanto fundamental el cribado de VIH en estos pacientes, lo que incluso puede permitir un diagnóstico temprano de la misma.
To describe the clinical and epidemiological characteristics of syphilis in men who have sex with men (MSM) in an area of Mallorca, Spain.
MethodsWe performed a retrospective analysis of syphilis cases in MSM seen at a hospital in Mallorca between January 2005 and June 2013.
ResultsFifty-five cases of syphilis were recorded in MSM during the study period (34.3% of all cases diagnosed), and 74.5% of these patients had human immunodeficiency virus (HIV) coinfection. The two diseases had been diagnosed simultaneously in 70.7% of this population. Patients with HIV coinfection had a median CD4 count of 456cells/μL (range, 29-979 cells/μL). Syphilis was diagnosed clinically in 49.1% of cases and by screening in the remaining 50.9%. The most common form of syphilis was late latent or indeterminate syphilis (41.9% of cases). In the group of men with syphilis, MSM had a higher risk of HIV infection.
ConclusionsA majority of MSM with syphilis had HIV coinfection. HIV screening is therefore essential in this population and could even result in early diagnosis.
La sífilis es una enfermedad producida por la espiroqueta Treponema pallidum pallidum, de distribución universal y con importantes repercusiones sanitarias, sociales y económicas. Desde la segunda mitad del sigloxx existe un incremento de casos de sífilis en distintas ciudades europeas y norteamericanas1,2. Este aumento se debe especialmente a la población de hombres que tienen sexo con hombres (HSH)3–6. Resulta preocupante que una proporción elevada de ellos presenta también infección por el virus de la inmunodeficiencia humana (VIH)3,5,7. Las razones de este cambio de tendencia parecen complejas7, pero incluirían movimientos migratorios, contactos entre distintos grupos poblacionales, cambios de comportamientos de riesgo, uso de drogas diversas y disminución de las prácticas sexuales seguras en HSH coincidiendo con la introducción del tratamiento antirretroviral (TAR)8. En 2011 en España se declararon 3.522 casos de sífilis, lo que supone una incidencia de 7,6 casos por 100.000 habitantes. La incidencia anual de sífilis experimentó un importante crecimiento entre 2005 y 20112. Las comunidades autónomas que notificaron tasas más altas fueron la Comunidad de Madrid (14,3 casos por 100.000 habitantes), Islas Baleares (11,6 casos por 100.000 habitantes) y Asturias (10,9 casos por 100.000 habitantes)2. El objetivo de nuestro estudio es describir las características clinicoepidemiológicas de la sífilis en la población de HSH en el área de influencia de nuestro centro y compararlas con los varones no HSH.
Material y métodosDiseñoRevisión retrospectiva de las serologías luéticas realizadas entre enero de 2005 y junio de 2013 en el hospital Son Llàtzer de Palma de Mallorca, hospital de 350 camas que asiste a una población de 225.000 habitantes. El estudio fue aprobado por la Comisión de Investigación del centro.
PacientesSe incluyeron todos los casos de sífilis confirmados por serología en pacientes HSH durante el periodo citado independientemente del motivo de solicitud de las serologías (cribado/asintomáticos o por aparición de síntomas clínicos).
MétodosEn nuestro centro el cribado de sífilis se realiza inicialmente mediante una prueba treponémica que detecta anticuerpos anti Treponema (Ac Treponema) por quimioluminiscencia (CLIA), prueba para la cual se ha descrito una sensibilidad del 100% y una especificidad del 99,8%9. Posteriormente se realiza un prueba reagínica (RPR) y una segunda prueba treponémica (TPHA) para confirmar la positividad de la primera o, en su defecto, detectar un falso positivo.
Variables recogidasSe recolectaron retrospectivamente los datos clínicos y serológicos de la historia clínica electrónica que se reseñan a continuación: edad, orientación sexual, hábitos tóxicos, serología VIH, número de CD4, uso de TAR, diagnóstico previo de sífilis, otras infecciones de transmisión sexual (ITS), país de origen, estadio de la sífilis y tratamiento realizado.
Definiciones- a)
Sífilis primaria: cuadro clínico compatible (chancro duro, acompañado o no de adenopatías bilaterales) con serologías treponémicas positivas (CLIA, TPHA), independientemente de la serología no treponémica.
- b)
Sífilis secundaria: cuadro clínico compatible con serologías treponémicas (CLIA, TPHA) y no treponémicas (RPR) positivas.
- c)
Sífilis latente precoz: serologías treponémicas (CLIA, TPHA) y no treponémicas (RPR) positivas, en ausencia de clínica, con evidencia de cuadro compatible con sífilis primaria o seroconversión el último año desde el diagnóstico.
- d)
Sífilis latente tardía o indeterminada: serologías treponémicas (CLIA, TPHA) positivas, independientemente de las serologías no treponémicas, en ausencia de clínica y de tratamiento previo, con evidencia de infección por sífilis en un periodo mayor de un año, o desconocimiento del momento de la infección.
- e)
Neurosífilis: sospecha clínica de afectación del sistema nervioso central por sífilis, así como serologías positivas en líquido cefalorraquídeo: no treponémicas (VDRL) o treponémicas (FTA-ABS)8.
- f)
Curación serológica: disminución del título del RPR de 2 diluciones en los casos de serología no treponémica positiva.
- g)
Reinfección: aumento de los títulos serológicos tras una respuesta serológica previa correcta.
- h)
Fallo de tratamiento: cuando a los 6meses no ha habido un descenso de al menos 4títulos.
El análisis estadístico descriptivo incluyó mediana y rango para variables continuas, y frecuencias y proporciones para variables categóricas. Las variables cuantitativas fueron comparadas mediante la prueba t de Student, y para las cualitativas se utilizó la de Chi cuadrado cuando se cumplían los criterios necesarios de aplicabilidad. El nivel de significación estadística se estableció cuando el valor de p fue <0,05. Para la estimación del riesgo se calculó la odds ratio con el intervalo de confianza del 95%. Las aplicaciones informáticas utilizadas para el análisis estadístico fueron SPSS Statistics 18® y Epidat 3.1®.
ResultadosDurante el periodo de estudio se diagnosticaron 323 casos de sífilis. En 161 (49,8%) de estos se recogía en la historia clínica la orientación sexual del paciente: 55 (34,2%) eran HSH y 106 (65,8%) heterosexuales. De estos, 39 (36,8%) eran hombres y 67 (63,2%) mujeres. A pesar una cierta variabilidad interanual, el número de casos de sífilis diagnosticados por año se mantuvo relativamente estable. La tendencia temporal en el diagnóstico de casos de sífilis entre pacientes HSH se mantuvo estable durante el periodo del estudio.
Pacientes hombres que tienen sexo con hombresLa mediana de edad de los pacientes HSH fue de 37,5 años (rango 20-80años). Otras variables epidemiológicas se recogen en la tabla 1. Cabe destacar que se conocía el estado serológico frente al VIH en todos los casos, siendo positiva en 41 (74,5%) de ellos. De estos pacientes, 12 (29,3%) recibían TAR. En los 29 pacientes restantes el diagnóstico de infección por VIH y sífilis fue simultáneo. En los pacientes infectados por VIH la mediana de CD4 fue de 456células/μl (rango 29-979células/μl).
Características clínicas de los pacientes hombres (HSH y no HSH) con sífilis
| Variable | Varones HSH (n=55) | Varones heterosexuales (n=39) |
|---|---|---|
| Tabaquismo | 28 (50,9%) | 18 (46,2%) |
| Alcoholismo | 8 (14,5%) | 2 (5,1%) |
| Infección VIH | 41 (74,5%) | 12 (30,8%) |
| Infección VIH con TAR | 12 (29,3%) | 5 (12,8%) |
| Otras ITS | 8 (14,5%) | 2 (5,1%) |
| Condilomas acuminados | 3 (5,4%) | 2 (5,1%) |
| Herpes simple | 3 (5,4%) | |
| Uretritis no gonocócica | 2 (3,6%) | |
| Inmigrantes | 15 (27,3%) | 11 (28,3%) |
| Sífilis previa | 13 (23,6%) | 8 (20,5%) |
ITS: infecciones de transmisión sexual; TAR: tratamiento antirretroviral.
El diagnostico de sífilis se realizó por clínica en 27 (49,1%) casos y por cribado en 28 (50,9%) pacientes asintomáticos. En 13 casos (23,6%) existía evidencia de sífilis previa.
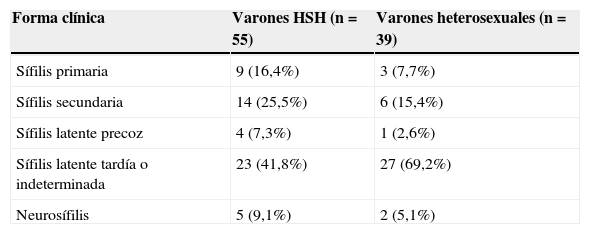
La forma clínica de sífilis más frecuente fue la sífilis latente tardía o indeterminada, diagnosticada en 23 (41,8%) casos (tabla 2). En total, 50 pacientes realizaron tratamiento, 48 (96,0%) con penicilina y 2 casos (4,0%) con doxiciclina, sin que quedara constancia en la historia clínica la razón del uso de este antibiótico. En 5 casos no se realizó ningún tratamiento, siendo todos ellos sífilis latentes tardías, no quedando tampoco reflejado en la historia clínica el motivo. Se constató la curación clinicoserológica en 30 pacientes (60,0%). En un caso (2,0%) no se consiguió la curación al fallecer por otra causa, y en los 19 casos restantes (34,5%) se perdió el seguimiento.
Estadios clínicos de los casos de sífilis en varones HSH y no HSH
| Forma clínica | Varones HSH (n=55) | Varones heterosexuales (n=39) |
|---|---|---|
| Sífilis primaria | 9 (16,4%) | 3 (7,7%) |
| Sífilis secundaria | 14 (25,5%) | 6 (15,4%) |
| Sífilis latente precoz | 4 (7,3%) | 1 (2,6%) |
| Sífilis latente tardía o indeterminada | 23 (41,8%) | 27 (69,2%) |
| Neurosífilis | 5 (9,1%) | 2 (5,1%) |
La mediana de edad de los hombres heterosexuales fue de 47,3años (rango 18-85), significativamente mayor que la población HSH (p<0,0053). Otras variables epidemiológicas se recogen en la tabla 1. En este subgrupo también se conocía el estado serológico en todos los pacientes, siendo positivo en 12 de ellos (30,8%). En los pacientes infectados por VIH la mediana de CD4 fue de 422células/μl (rango 94-1.030células/μl). El diagnostico de sífilis se realizó por clínica en 12 (30,8%) casos y por cribado en 27 (69,2%) pacientes asintomáticos. La forma clínica de sífilis más frecuente en este subgrupo también fue la sífilis latente tardía o indeterminada, diagnosticada en 27 (69,2%) casos (tabla 2). En este subgrupo hubo 7 pérdidas de seguimiento (17,9%), aunque en menor número que el grupo de HSH, sin alcanzar la significación estadística.
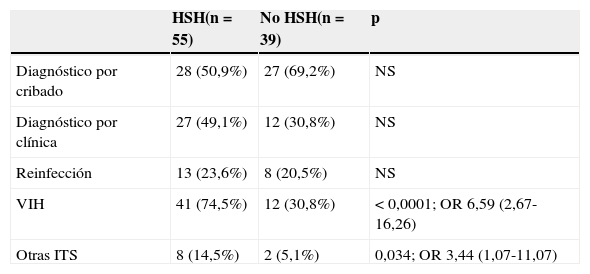
En el análisis comparativo entre población HSH y varones heterosexuales la coinfección por VIH fue más frecuente en el primer grupo, como se muestra en la tabla 3. A pesar de que no hubo diferencias estadísticas entre los diagnósticos por clínica o por cribado (aun desglosado cada una de las formas clínicas), las formas sintomáticas tendían a ser más frecuentes en los pacientes HSH. Por otro lado, los pacientes HSH tenían una mediana de CD4 superior a la de los de pacientes heterosexuales infectados por el VIH, que fue de 422células/μl (rango 23-103células/μl), sin alcanzar la significación estadística.
Análisis comparativo entre los casos de sífilis en varones HSH y no HSH
| HSH(n=55) | No HSH(n=39) | p | |
|---|---|---|---|
| Diagnóstico por cribado | 28 (50,9%) | 27 (69,2%) | NS |
| Diagnóstico por clínica | 27 (49,1%) | 12 (30,8%) | NS |
| Reinfección | 13 (23,6%) | 8 (20,5%) | NS |
| VIH | 41 (74,5%) | 12 (30,8%) | < 0,0001; OR 6,59 (2,67-16,26) |
| Otras ITS | 8 (14,5%) | 2 (5,1%) | 0,034; OR 3,44 (1,07-11,07) |
ITS: infecciones de transmisión sexual.
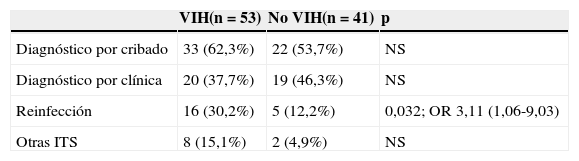
El análisis comparativo entre los varones con infección VIH (HSH o no) y los varones sin infección VIH únicamente mostró que los primeros tenían más reinfecciones por sífilis (tabla 4). También se observó una tendencia a una mayor frecuencia de casos sintomáticos entre pacientes con VIH, si bien no hubo diferencias estadísticamente significativas (tampoco vistas al desglosarse por estadios de sífilis).
Análisis comparativo entre los casos de sífilis entre varones VIH y no VIH
| VIH(n=53) | No VIH(n=41) | p | |
|---|---|---|---|
| Diagnóstico por cribado | 33 (62,3%) | 22 (53,7%) | NS |
| Diagnóstico por clínica | 20 (37,7%) | 19 (46,3%) | NS |
| Reinfección | 16 (30,2%) | 5 (12,2%) | 0,032; OR 3,11 (1,06-9,03) |
| Otras ITS | 8 (15,1%) | 2 (4,9%) | NS |
ITS: infecciones de transmisión sexual.
Nuestro estudio permite realizar una visión global de las características clínicas y epidemiológicas de la infección por sífilis en la población HSH de nuestra área. Es destacable el alto porcentaje de pacientes coinfectados por el VIH, así como el número de reinfecciones en nuestra serie. La sífilis latente tardía o indeterminada fue la forma clínica más frecuentemente diagnosticada, como cabe esperar en una población en la que más de la mitad de los diagnósticos se hicieron por cribado, siendo destacable el alto porcentaje de pérdidas de seguimiento.
En los últimos años ha aumentado de forma global la incidencia de sífilis1,10, al igual que ocurre en España2 y en las Islas Baleares. El aumento de la incidencia de sífilis ocurre principalmente entre los individuos con infección por VIH, y particularmente entre la población HSH7. Sin embargo, aunque nuestro estudio evidencia una tendencia estable en los diagnósticos de sífilis en HSH durante el periodo de estudio, debemos considerar que se trata de un periodo limitado de tiempo, entre 2005 y 2013, desde que se inició el cribado de sífilis mediante la técnica de CLIA.
Globalmente, el aumento en la incidencia de sífilis ocurre principalmente en los últimos años de la década de los noventa del sigloxx y en los primeros años del sigloxxi, con un comportamiento lineal ascendente hasta la fecha. Esto coincide con un mejor control de la infección por el VIH debido al TAR y, consecuentemente, un cambio de las conductas de riesgo por una falsa sensación de seguridad ante las potenciales complicaciones clínicas de la infección por VIH11. El inconstante uso de preservativo y un mayor número de parejas sexuales son factores de riesgo de sífilis en los HSH de una serie nacional de 26 pacientes12.
Al tratarse de una serie hospitalaria y no derivada de un centro de atención exclusivo de ITS, no disponemos de datos específicos sobre conductas de riesgo en nuestro estudio. En nuestra serie aproximadamente la mitad de pacientes HSH se diagnosticaron por clínica, lo cual es llamativo, puesto que al tratarse de un grupo de riesgo sería esperable un mayor número de casos diagnosticados por cribado. Este hallazgo probablemente se justifique porque los pacientes incluidos en el análisis fueron evaluados en un medio hospitalario y no en atención primaria o centros monográficos de ITS, donde el cribado debería predominar.
Cuando se compararon las poblaciones HSH y varones no HSH se observó que las formas clínicas sintomáticas, tanto primaria, secundaria y neurosífilis, fueron más frecuentes entre la población HSH, aunque sin alcanzar la significación estadística. Asimismo la población HSH mostró con mayor frecuencia coinfección por el VIH, en concordancia con lo descrito en la literatura13, si bien es remarcable que la proporción de pacientes HSH coinfectados por el VIH es mucho mayor que en otras series4,5,12, incluido un estudio epidemiológico multicéntrico español con más de 500 varones HSH con sífilis13. El porcentaje elevado de coinfección por VIH en nuestra serie no es exclusivo de pacientes HSH, sino también no HSH, incluso más alto que el observado en un estudio epidemiológico nacional de hospitalizaciones por sífilis3. Ambas infecciones comparten mecanismos de transmisión, por lo que el diagnóstico de ambas no es infrecuente, especialmente en grupos con prácticas sexuales de riesgo, como es el colectivo HSH. Asimismo la sífilis puede facilitar la transmisión de la infección viral, principalmente por la alteración mucosa producida por las úlceras genitales14. Por lo tanto, la asociación entre ambas infecciones tiene una gran trascendencia epidemiológica y clínica, puesto que ambas representan un problema de salud pública por su elevada morbimortalidad7,8. Por otro lado, la infección por VIH puede modificar la historia natural de la infección luética, siendo las infecciones sintomáticas (secundarismo, neurosífilis) en este subgrupo más frecuentes15. Esto podría justificar el mayor número de sífilis sintomáticas entre los pacientes HSH en nuestro trabajo, ya que casi tres cuartos de la población HSH con infección por sífilis estaba también infectada por el VIH. Este resultado contrasta con el de otras series internacionales, en que el porcentaje de coinfección fue menor16–19, si bien la mayoría de trabajos se basan en estudios de cribado poblacional.
Es remarcable que casi tres cuartas partes de los casos de coinfección VIH-lúes fueron diagnosticados simultáneamente, porcentaje mucho más alto que en otras series4,18,20. El diagnóstico de VIH en estos pacientes fue en un estadio relativamente precoz (mediana de CD4 de 456), coincidiendo con lo observado previamente4. Este hallazgo resalta la importancia de realizar un correcto cribado de la infección VIH en la población HSH infectada por sífilis, ya que podría permitir un diagnóstico de la infección viral en fases tempranas.
El número de pérdidas de seguimiento de nuestro análisis fue elevado, aproximadamente un tercio de la población evaluada, siendo aun así menor que en otras series nacionales19.
El porcentaje de pacientes HSH es menor que en otros trabajos españoles, si bien estos están basados en estudios de grandes urbes y en centros especializados en ITS, donde puede existir mayor agregación de este grupo de riesgo4,5,12.
Entre las limitaciones de nuestro trabajo conviene destacar que se trata de una revisión retrospectiva basada en los datos de las historias clínicas, suponiendo ello un sesgo de información. Además, el número de pacientes HSH fue reducido, probablemente porque un gran número de casos con serologías luéticas positivas (indistinguibles por la historia si eran sífilis latentes o tratadas) fueron excluidas del análisis. Una de las razones que justifican este hecho, además de la falta de seguimiento de los pacientes, puede deberse a una errónea interpretación del perfil serológico, ya que las distintas sociedades21–23 difieren en las recomendaciones sobre métodos de cribado. Por último, en menos de la mitad de las historias clínicas se recoge la orientación sexual, quedando un gran número de pacientes excluidos de este análisis.
En conclusión, la coinfección con sífilis-VIH, especialmente en el colectivo HSH, es muy frecuente. La presencia de una de estas infecciones debe alertar ante la posibilidad de infección por la otra. Probablemente el cribado de VIH en pacientes con sífilis, en especial en los HSH, permita un aumento del diagnóstico de la infección así como un diagnóstico más precoz.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.