Introducción
El uso de terapias inmunosupresoras, sobre todo en trasplantados renales, se asocia con un riesgo aumentado para desarrollar sarcoma de Kaposi (SK)1. Con menor frecuencia también se observa en pacientes que reciben tratamiento inmunosupresor a dosis más bajas por otras patologías. Leung et al2 describieron en 1981 el primer caso de SK en un paciente que recibía tratamiento con prednisona desde hacía seis meses por la arteritis de la temporal que padecía.
Caso clínico
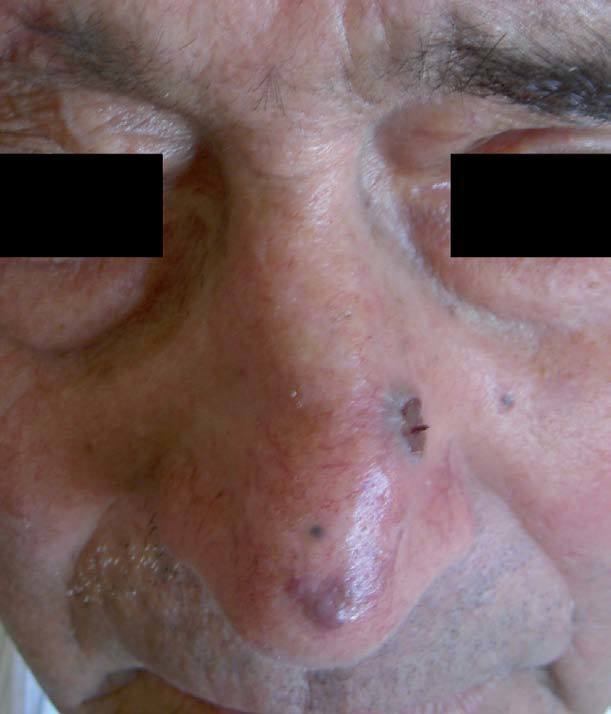
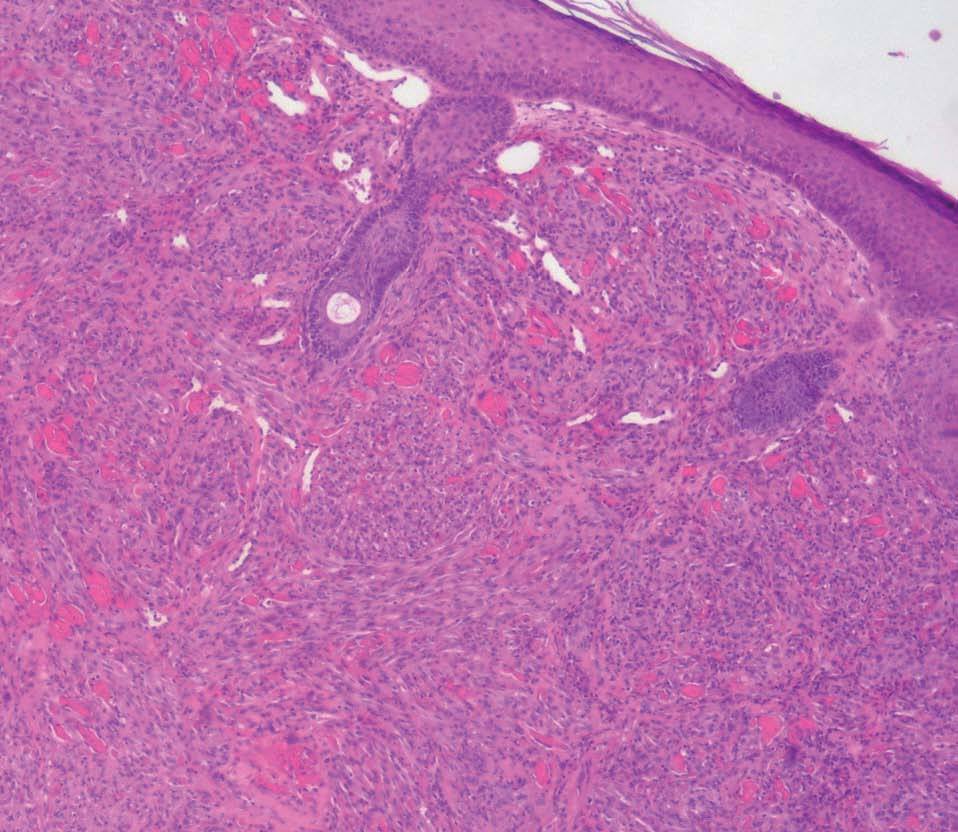
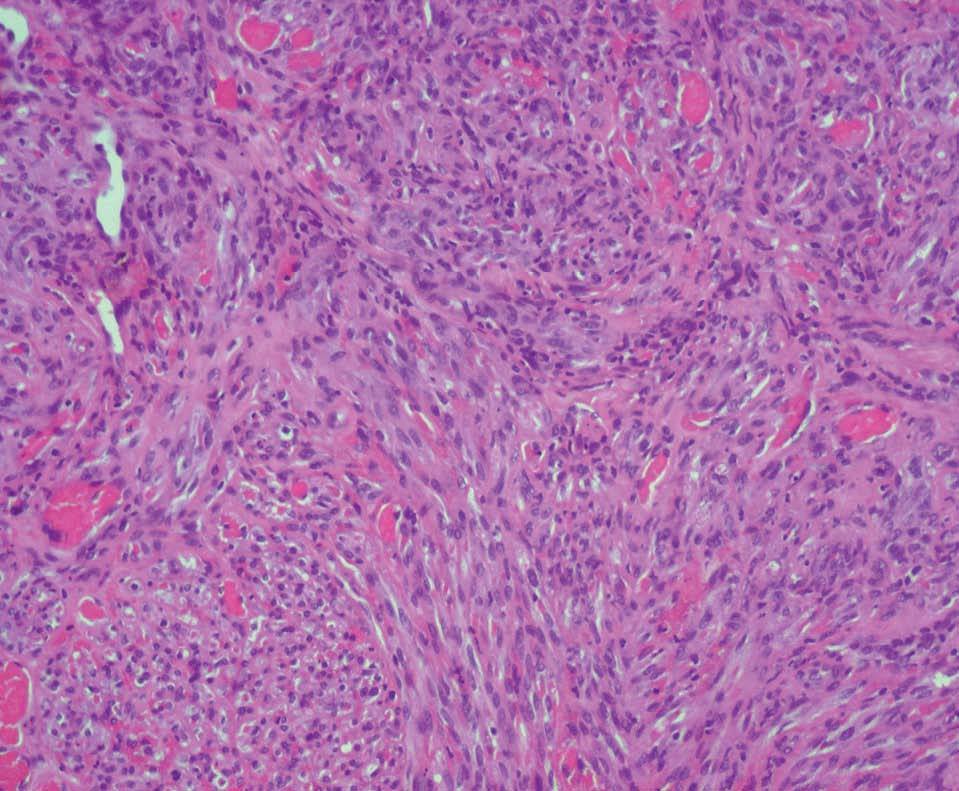
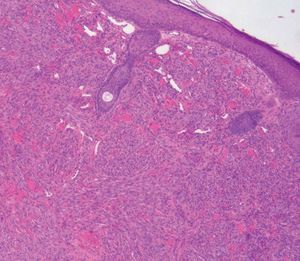
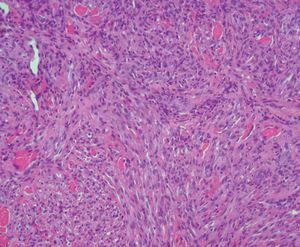
Presentamos a un varón de 82 años remitido a nuestro servicio para la valoración de lesiones cutáneas en la región facial de crecimiento lento y curso asintomático de aproximadamente tres meses de evolución. Entre sus antecedentes destacaba una arteritis de la temporal, motivo por el cual se había prescrito tratamiento por vía oral con prednisona a dosis de 20-30 mg/día durante los últimos trece meses. En la exploración física se observaban cuatro o cinco lesiones tumorales rojo-violáceas localizadas en el macizo facial (fig. 1) y los miembros superiores. Se realizó biopsia en dorso nasal de una de las lesiones y se observó una proliferación bifásica: vascular y fusocelular que ocupaba todo el espesor de la dermis, característico de la fase tumoral del SK (figs. 2 y 3). Entre las pruebas de laboratorio realizadas destacaban una serología positiva para el virus herpes humano tipo 8 (VHH8) y negativa para el virus de la inmunodeficiencia humana (VIH). En el estudio de extensión realizado, incluyendo radiología de tórax, ecografía abdominal y colonoscopia, no se demostró afectación visceral. Cuatro meses más tarde, tras someterse a tratamiento de crioterapia de las lesiones y con la suspensión del tratamiento con corticoides, se observó resolución de las lesiones, con persistencia de lesiones maculosas violáceas en zona dorso nasal. Tras dos años de seguimiento en consultas, el paciente no ha presentado lesiones nuevas sugestivas de SK, aunque continúa de forma periódica tratamiento con dosis bajas de prednisona (5-10 mg/día) para control de su enfermedad de base.
Figura 1. Lesiones tumorales violáceas en dorso nasal.
Figura 2. Panorámica de lesión tumoral que ocupa la dermis (hematoxilina-eosina original x100).
Figura 3. Proliferación fusocelular con formación de pseudocanales vasculares con abundantes hematíes (hematoxilina-eosina original x200).
Discusión
El SK se clasifica en cuatro variantes bien diferenciadas: clásico, endémico, asociado a sida e iatrogénico3. Si bien el patrón de afectación clínico y las características epidemiológicas son distintas, los hallazgos histológicos de estas cuatro variantes son similares, lo que parece sugerir una etiología común.
En 1994 se identificó el VHH8, inicialmente en las lesiones de SK asociado a sida4 y posteriormente en todos los subtipos5,6, sin haber podido establecer de forma exacta su papel en la patogénesis de este proceso.
Un grupo de riesgo en el que se presenta aumentada la incidencia del SK lo constituyen los receptores de trasplantes de órgano sólido, sobre todo los trasplantados renales, al recibir tratamiento inmunosupresor generalmente de forma combinada1. En menor medida, el hecho de recibir tratamiento con corticoides por distintas patologías subyacentes (autoinmunes y no autoinmunes) también se considera un factor de riesgo para desarrollar SK. Los corticoides pueden actuar como inductores o como desencadenantes de la enfermedad. Solamente en el primer caso el SK remite tras la suspensión de la corticoterapia7.
El mecanismo por el que los corticoides inducen o empeoran el SK no es bien conocido, pero puede relacionarse con una estimulación directa o indirecta del crecimiento celular. Se ha demostrado que los corticoides inhiben la activación del factor transformante de crecimiento β (TGF-β). El TGF-β inhibe el crecimiento celular epitelial y linfocitario, permitiendo así la proliferación celular del SK8. Igualmente se observó que los corticoides activan el ciclo lítico del VHH-8, con lo que provocan una mayor replicación viral y expresión génica9.
El curso clínico del SK iatrogénico es variable dependiendo del grado de inmunosupresión. Con un grado de inmunosupresión bajo el cuadro clínico recuerda al SK clásico, con una probable resolución de las lesiones al retirar el fármaco y un periodo de latencia estimado en torno al año. Cuando este grado de inmunosupresión es mayor, el cuadro es más agresivo, pudiendo ser fulminante, y el periodo de latencia es menor5.
Ambos grupos de SK iatrogénico son más frecuentes en áreas geográficas donde el SK clásico y endémico es más prevalente (área mediterránea, centro y este africano). Así, se presupone la interacción en el desarrollo de SK de otros factores diferentes al tratamiento inmunosupresor y al VHH8.
Hasta el momento actual se han descrito cinco casos de SK iatrogénico asociado al tratamiento con corticoides en pacientes con arteritis de la temporal2,10-13. Dos de estos presentaban lesiones previas de SK clásico con progresión de la enfermedad al recibir el tratamiento con glucocorticoides2,13. Nuestro caso presenta una localización atípica, con lesiones en macizo facial, que remitieron tras tratamiento local con crioterapia y suspensión de la corticoterapia.
Hemos de considerar que los pacientes que reciben tratamiento inmunosupresor presentan un riesgo aumentado de presentar SK, que estará en relación con el fármaco utilizado en la terapia así como con las dosis recibidas, que a su vez determina el grado de inmunosupresión. Hemos de incluir aquí, por tanto, a los pacientes que reciben corticoides en dosis variables como tratamiento de múltiples patologías.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Beatriz González-Sixto.
Servicio de Dermatología.
Complejo Hospitalario de Pontevedra.
Loureiro Crespo, 2. 36001 Pontevedra. España.
bgonsix@aedv.es
Aceptado el 29 de enero de 2007.