El linfoma cutáneo primario difuso de células grandes-tipo pierna (LCPDCG-TP) representa aproximadamente el 20% de los linfomas cutáneos primarios de células B y suele presentarse como nódulos, tumores y placas infiltradas en las extremidades inferiores en las últimas etapas de la vida. A diferencia de otras entidades de este grupo se caracteriza por un pobre pronóstico, que suele requerir el uso de tratamiento quimioterápico sistémico.
Presentamos el caso de una paciente de 82 años con nódulos y placas en el miembro inferior derecho de un año de evolución, que fueron biopsiadas llegándose al diagnóstico de LCPDCG-TP y presentando, un mes después de la primera visita, resolución espontánea de las lesiones sin tratamiento. Se trata de un caso con un desarrollo atípico, siendo el primero publicado en la literatura con dicha evolución.
Primary cutaneous diffuse large B-cell lymphoma, leg type (PCLBCL LT) accounts for approximately 20% of all primary cutaneous B-cell lymphomas and tends to present as infiltrated nodules, tumors, and plaques on the legs in the elderly. Unlike other primary cutaneous large B-cell lymphomas, it has a poor prognosis and tends to require treatment with systemic chemotherapy.
We present the case of an 82-year-old patient with a 1-year history of nodules and plaques on her right leg. Biopsy led to a diagnosis of PCLBCL LT and the lesions resolved without treatment within 1 month of the first visit. This is an atypical course of PCLBCL LT and we believe that it is the first such case to be reported in the literature.
El linfoma cutáneo primario difuso de células grandes-tipo pierna (LCPDCG-TP) representa aproximadamente el 20% de los linfomas cutáneos primarios de células B (LCPCB). Es más frecuente después de la sexta década de la vida, con una media de edad de 76 años y un discreto predominio en mujeres (ratio mujer-varón de 1,6)1. Clínicamente suele presentarse como nódulos, tumores, placas infiltradas, úlceras2,3 o incluso en forma de lesión migratoria4. Su localización más frecuente es en los miembros inferiores (71,7%)1, tanto uni como bilateralmente, pero puede presentarse en cualquier otro lugar. A diferencia de otros LCPCB el pronóstico es pobre, con una supervivencia a los 5 años del 41%1, motivo por el que el tratamiento es más agresivo incluyendo la quimioterapia sistémica, la radioterapia y, recientemente, el rituximab. No obstante, la avanzada edad de muchos de los pacientes puede limitar las opciones terapéuticas. A continuación presentamos un caso de LCPDCG-TP con autoinvolución espontánea, siendo el primer caso publicado en la literatura con dicha evolución.
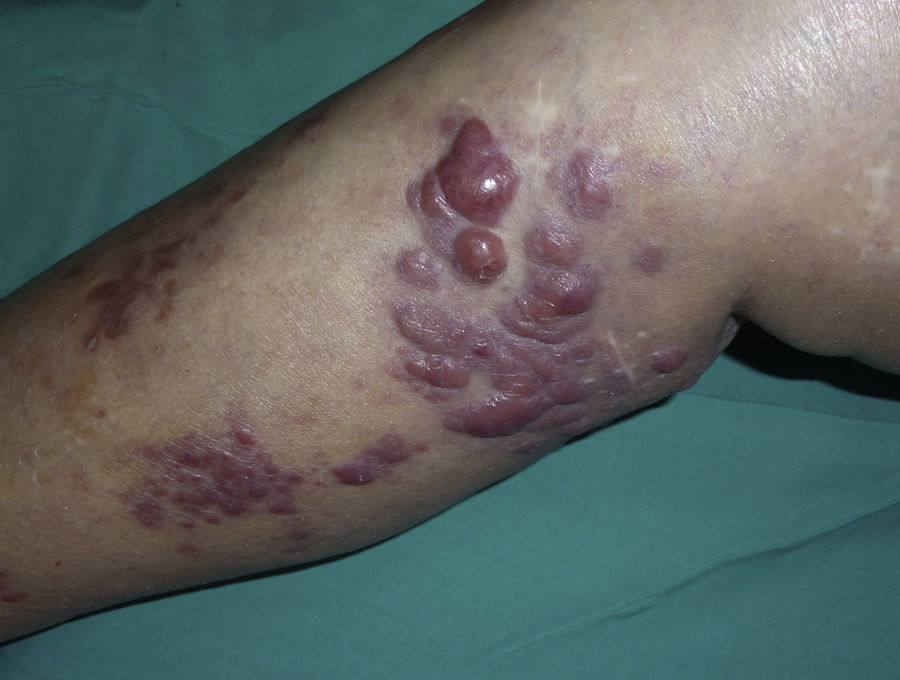
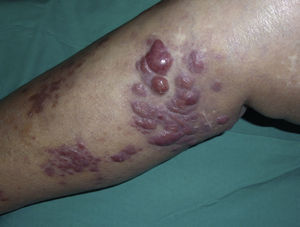
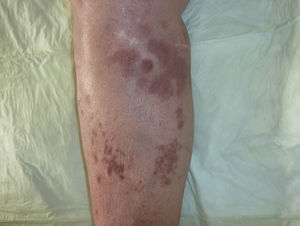
Caso clínicoMujer de 82 años que acudió a la consulta de Dermatología por el desarrollo progresivo de lesiones asintomáticas en la pierna derecha de un año de evolución, sin fiebre, pérdida de peso u otro tipo de clínica sistémica asociada. Como antecedentes personales relevantes presentaba hipertensión arterial, fibrilación auricular crónica y 2 accidentes cerebrovasculares, el último 6 años antes. Igualmente había sido intervenida de varices en ambas piernas y de prótesis de cadera derecha. La paciente se encontraba en tratamiento habitual con omeprazol, digoxina, torasemida y ácido acetilsalicílico. En la exploración inicial presentaba en la pierna derecha lesiones tumorales, de consistencia elástica, de hasta 2cm de diámetro (fig. 1). No se visualizaron lesiones en el resto del tegumento ni se localizaron adenopatías en la región inguinal, axilar ni cervicofacial.
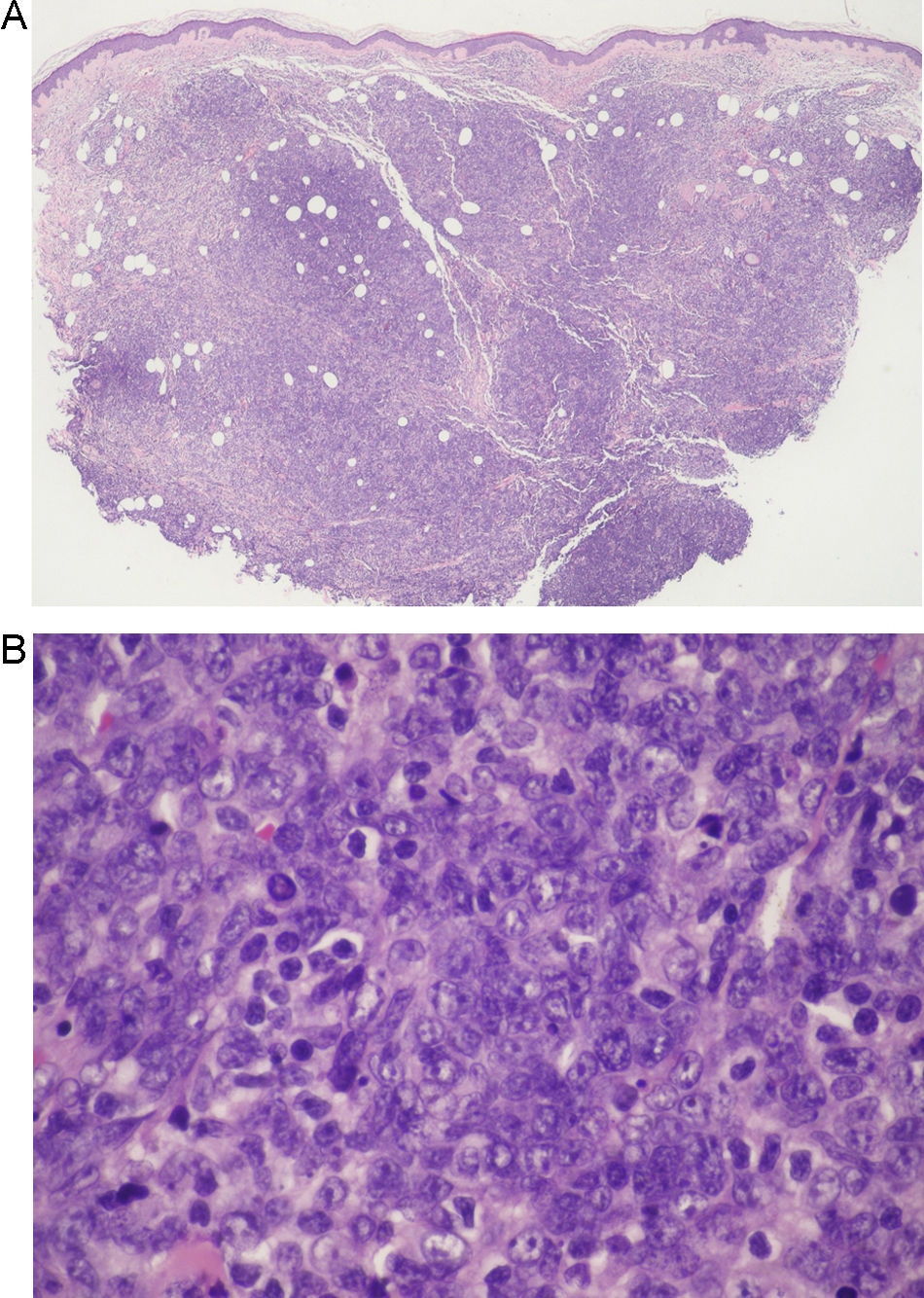
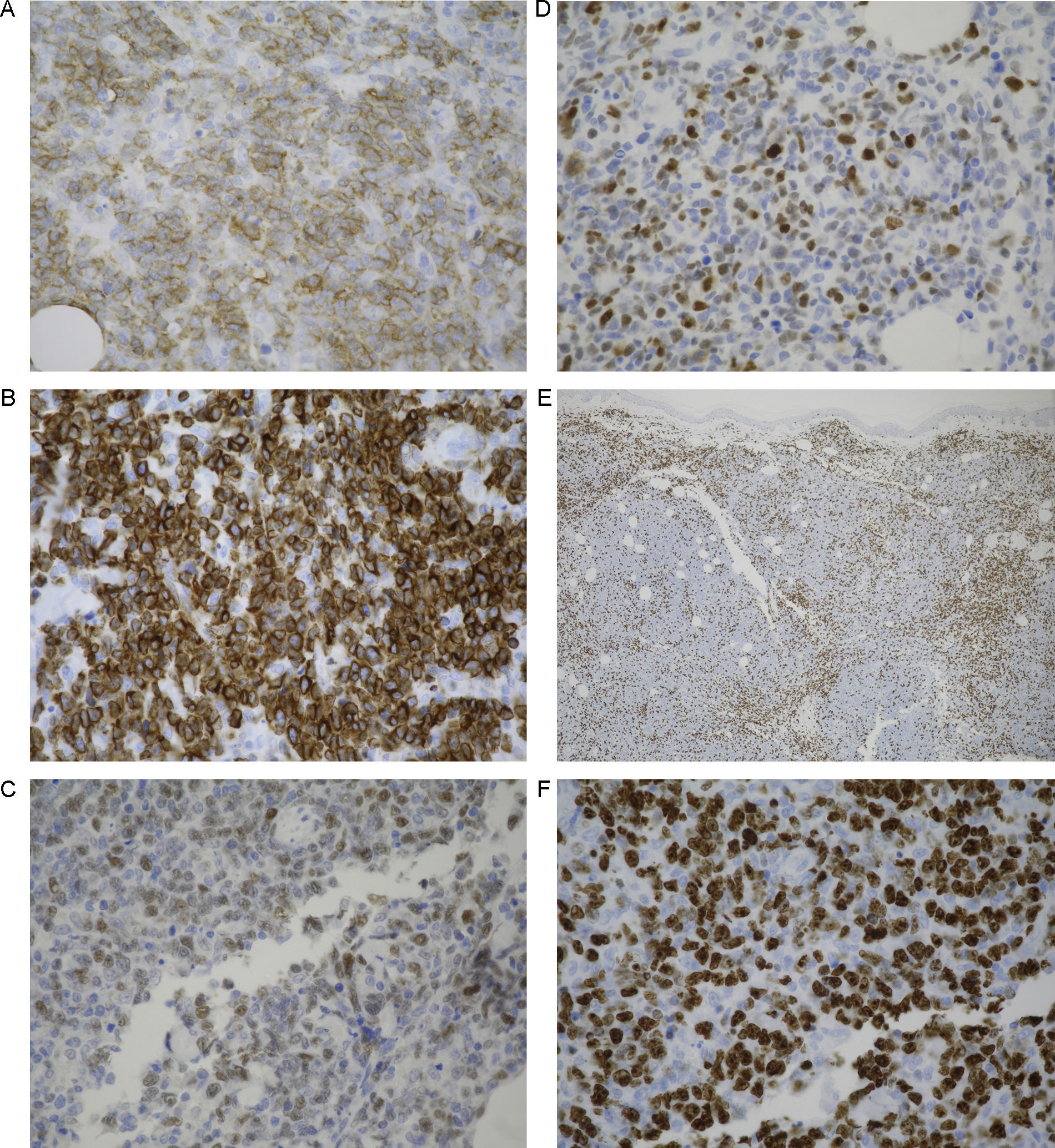
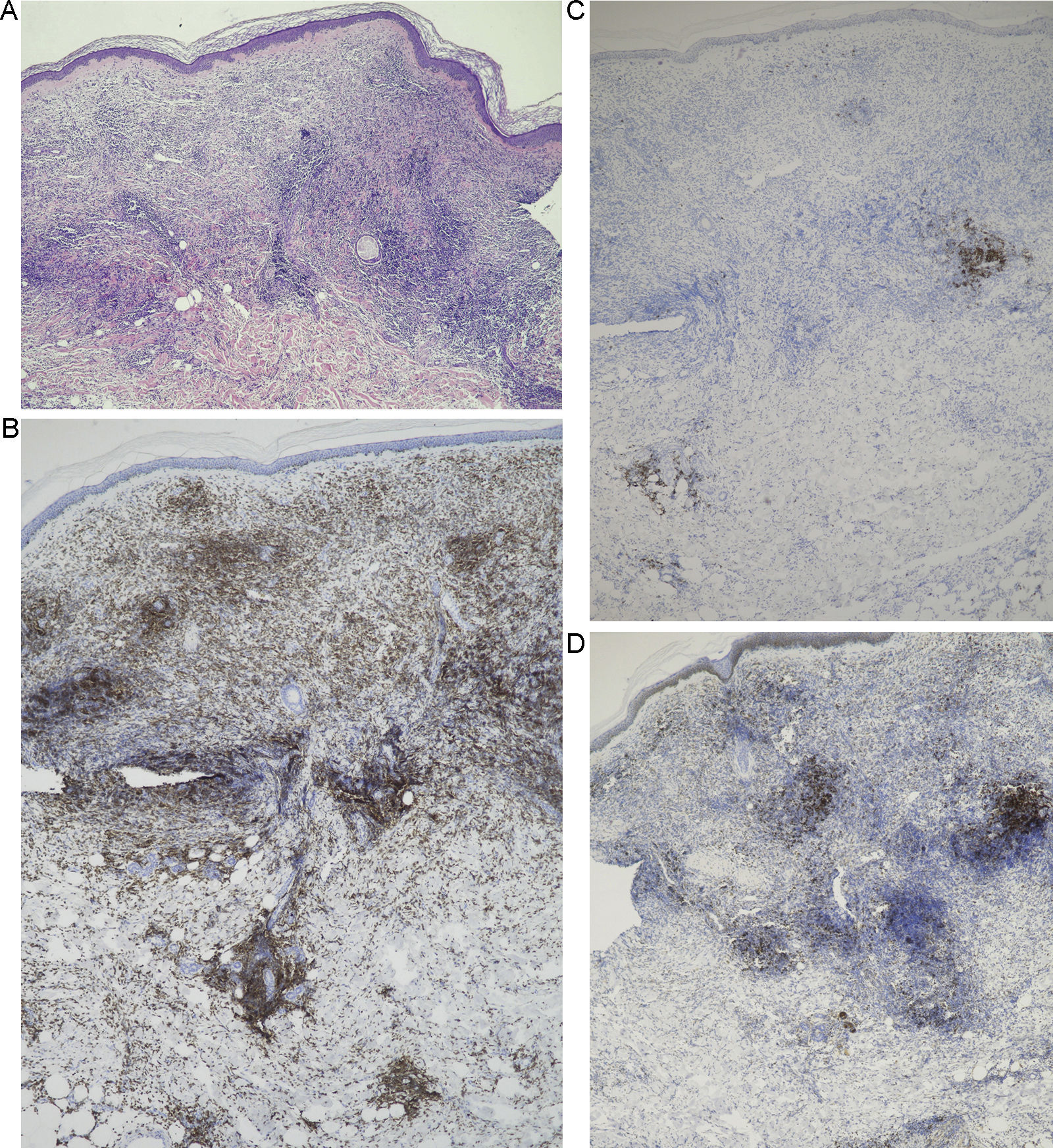
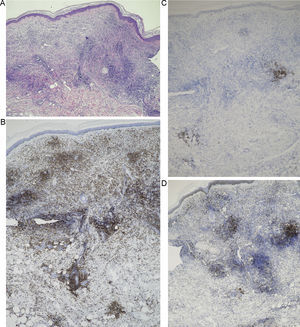
Se realizó una biopsia cutánea, demostrándose en el estudio histopatológico un infiltrado dérmico difuso, separado de la epidermis por una banda de colágeno no afectado (área Grenz) y con afectación de la hipodermis, constituido principalmente por células neoplásicas de tipo centroblasto e inmunoblasto, junto con algunas células de menor tamaño tipo linfocito maduro (fig. 2). En el estudio inmunohistoquímico las células neoplásicas mostraron positividad para CD20, CD79a, bcl-2, bcl-6 y MUM-1 (las 2 últimas de menor intensidad), y negatividad para CD10, CD21 y CD30. El Ki-67 mostró un índice de proliferación en torno al 90%. Las células de pequeño tamaño fueron positivas para CD3 (fig. 3). La hibridación in situ para virus de Epstein-Barr (EBERS) resultó negativa. Mediante PCR no se detectó reordenamiento clonal del locus de la cadena pesada de las inmunoglobulinas (IgH-CDR3) e Ig kappa. No se efectuó PCR del gen de la cadena gamma del receptor de linfocitos T, al considerarse los linfocitos de estirpe T presentes como acompañantes de los linfocitos de estirpe B neoplásicos.
A.Infiltrado dérmico difuso, separado de la epidermis por una banda de colágeno no afectado (área Grenz) y con afectación marcada de la hipodermis (hematoxilina-eosina ×4). B. A mayor aumento puede evidenciarse que dicho infiltrado está constituido por una proliferación de células neoplásicas de tipo centroblasto e inmunoblasto, junto con algunas células de menor tamaño tipo linfocito maduro (hematoxilina-eosina ×60).
A. Positividad CD20 de las células neoplásicas, componentes predominantes del infiltrado (IHQ ×40). B. Positividad intensa para bcl-2 por parte de las células neoplásicas (IHQ ×40). C. Expresión de bcl-6 en las células neoplásicas que componen en el infiltrado (IHQ ×40). D. Expresión de MUM-1 (IHQ ×40). E. Positividad para CD3 por parte de las células de pequeño tamaño acompañantes (IHQ ×4). F. Expresión de Ki-67 marcada con un índice de proliferación estimado del 90% (IHQ ×40).
Con la sospecha de un proceso linfoproliferativo realizamos un estudio con el fin de descartar afectación visceral o ganglionar. En el estudio bioquímico no se detectaron alteraciones reseñables, incluidos los niveles de LDH, β2 microglobulina e inmunoglobulinas; tampoco se encontraron alteraciones en el hemograma, el proteinograma, el frotis de sangre periférica y el inmunofenotipo en sangre periférica. Las serologías para VIH, VHC, VHB, HTLV-1, HTLV-2 y Borrelia burgdorferi fueron negativas, siendo positiva la IgG para VEB y citomegalovirus. Igualmente se efectuó biopsia e inmunofenotipo de médula ósea, ambos sin evidencia de afectación neoplásica. La TAC corporal completa mostró la presencia de un bocio multinodular y la existencia de una imagen compatible con una adenopatía o implante peritoneal en la fosa ilíaca derecha.
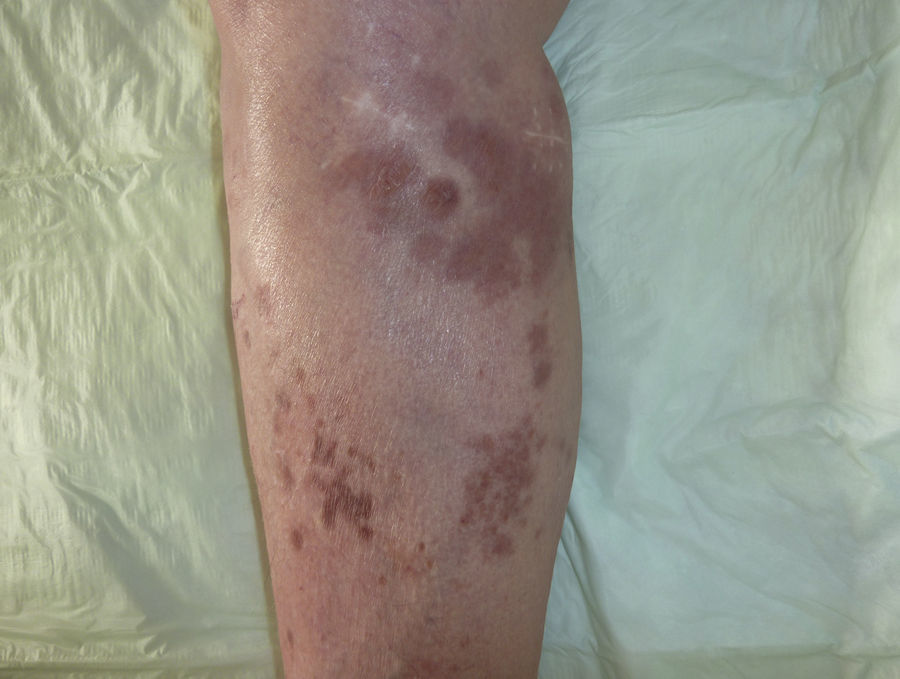
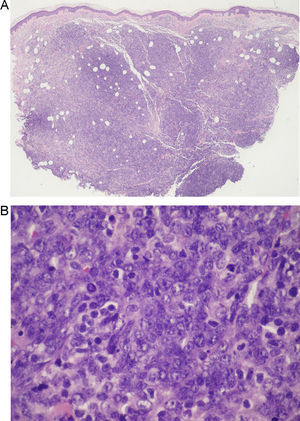
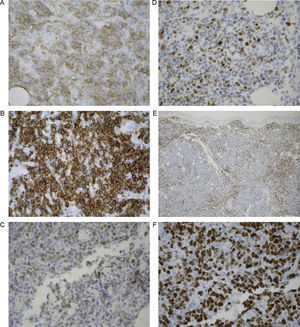
Con el diagnóstico de LCPDCG-TP se reevaluó a la paciente, evidenciándose a las 4 semanas de la primera visita una desaparición prácticamente total de las lesiones cutáneas, persistiendo únicamente máculas eritematoparduzcas de aspecto residual (fig. 4). Se efectuó una nueva biopsia cutánea donde se observó un infiltrado difuso compuesto por linfocitos T maduros (CD3+) con escasos focos de células atípicas que expresaban CD20 y bcl-2 (fig. 5), todo ello compatible con una regresión casi completa del proceso linfoproliferativo previo. Se descartó realizar una biopsia de la adenopatía peritoneal debido a la edad avanzada de la paciente, su situación basal y, fundamentalmente, debido al curso clínico de las lesiones cutáneas.
A. Infiltrado difuso compuesto por linfocitos T maduros con escasos focos de células atípicas (hematoxilina-eosina ×4). B. Expresión de CD3 por la mayor parte del infiltrado (IHQ × 4). C. Persistencia de focos de células CD20+ correspondientes a células atípicas (IHQ ×4). D. Persistencia de focos de células bcl-2+ correspondientes a células atípicas (IHQ ×4).
A causa de la evolución del cuadro se optó por una vigilancia estrecha de la paciente, manteniéndose en remisión clínica y analítica durante 4 meses, momento en el que falleció por un nuevo accidente cerebrovascular.
DiscusiónLa existencia de procesos linfoproliferativos malignos autoinvolutivos es un hecho bien descrito en la literatura médica, siendo posiblemente las enfermedades linfoproliferativas cutáneas CD30+ el grupo más representativo. Dicho grupo se incluye dentro de los linfomas cutáneos primarios de células T (LCPCT) y está constituido por la papulosis linfomatoide y el linfoma cutáneo primario anaplásico de células grandes CD30+ (LACG CD30+).
La papulosis linfomatoide se presenta como pápulas asintomáticas, frecuentemente ulceradas, autolimitadas y recurrentes que a menudo curan dejando una cicatriz superficial; no obstante, la autoinvolución en este proceso al cabo de meses o años suele ser la norma, por lo que los tratamientos tienden a ser conservadores5,6. A pesar de ello se recomienda un seguimiento a largo plazo debido al riesgo de presentar otro linfoma antes, durante o posteriormente a la papulosis linfomatoide (se estima en torno al 19% según las series6).
El LCAG CD30+ se manifiesta como nódulos o tumores, únicos o localizados, pero que pueden ser multifocales hasta en un 20% de los casos. Pueden mostrar una remisión espontánea completa o parcial hasta en un 42% de los casos, pero la recidiva es frecuente. Los tratamientos habituales incluyen la radioterapia y la escisión en las formas localizadas, o el metotrexato sistémico si presentan múltiples lesiones5. Recientemente Zayour et al. propusieron la existencia de un nuevo subtipo de proceso linfoproliferativo cutáneo CD30+, caracterizado por la presencia de uno o pocos nódulos donde histológicamente destaca la existencia de hiperplasia seudoepiteliomatosa y un infiltrado de linfocitos atípicos CD30+ similares a los presentes en el LCAG CD30+. Dichos autores observaron una tendencia hacia la autoinvolución del proceso, mayor que en el LCAG CD30+ convencional y un mejor pronóstico de los pacientes7.
La remisión espontánea de otras entidades, en especial de los linfomas considerados como agresivos, es sin embargo excepcional. Se ha comunicado el caso de un paciente con un linforma extraganglionar de células NK/T que 9 meses después del tratamiento con radioterapia y CHOP presentó una recidiva ganglionar que regresó espontáneamente en los 2 meses posteriores8.
Los pacientes trasplantados en tratamiento inmunosupresor tienen una mayor incidencia de infecciones y de enfermedades premalignas y malignas, entre ellas los linfomas cutáneos de células T y sobre todo B. El tratamiento de estos cuadros no está bien definido actualmente e incluye quimioterapia, radioterapia o cirugía, aunque en ocasiones es suficiente con la disminución del tratamiento inmunosupresor o el cambio del mismo para conseguir la remisión del proceso linfoproliferativo9,10. En una situación similar se encuentran los pacientes positivos para el VIH, en especial aquellos con estadios más avanzados de la enfermedad, donde el riesgo de linfoma no Hodgkin está aumentado respecto a la población general. Aunque, en general, el comportamiento de dichos linfomas suele ser agresivo, se han comunicado casos donde la terapia antirretroviral de alta eficacia ha inducido remisiones completas de los mismos11.
Todas las entidades citadas previamente no corresponden clínica y/o histológicamente a los hallazgos encontrados en nuestra paciente. En el diagnóstico diferencial de nuestro caso habría que tener también en cuenta el seudolinfoma, que corresponde a una serie de lesiones cutáneas con proliferación linfoide que clínica e histológicamente se asemejan a un linfoma. Aunque la mayoría son de etiología incierta se han descrito casos asociados a picaduras, infecciones, tatuajes, vacunas, reacciones de contacto o medicamentos. A diferencia de nuestro caso, los seudolinfomas B se distribuyen predominantemente en el tronco y en las extremidades superiores, y suelen simular linfomas cutáneos de bajo grado (siendo nuestro caso de alto grado). Generalmente en los seudolinfomas no suele haber presencia de una población clonal, mientras que la existencia de ella orienta hacia una proliferación linfoide maligna. En nuestro caso el reordenamiento monoclonal fue negativo, lo cual puede explicarse debido al marcado infiltrado linfocitario T acompañante, especialmente manifiesto en la segunda biopsia. Dicho infiltrado, viendo la evolución clínica e histológica del caso, creemos que pudo contribuir en la regresión de la neoplasia, como ya sugirieron Isobe et al. en un paciente con linfoma extraganglionar de células NK/T8.
En conclusión, presentamos una paciente con un LCPDCG-TP que evolucionó de una manera atípica hacia la regresión de manera espontánea, algo que, en nuestro conocimiento, no había sido descrito previamente en una entidad caracterizada por un pronóstico desfavorable dentro del grupo de los linfomas cutáneos primarios de estirpe B.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confindencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de la correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.