INTRODUCCIÓN
Fusarium es un género de hongos del suelo, de distribución universal, ubicuos y de gran importancia económica por ser patógenos habituales de animales y plantas1, 2. Ocasionalmente producen infecciones oportunistas en el hombre.
Las infecciones causadas por este género de hongos se incluyen dentro de las producidas por hongos que presentan hifas hialinas septadas, por lo que se denominan de forma genérica hialohifomicosis3.
La clínica relacionada con los hongos del género Fusarium puede ser muy variada. Así se han descrito desde cuadros sistémicos tóxicos por ingestión de alimentos contaminados con micotoxinas hasta verdaderas infecciones1.
Éstas pueden ser infecciones en pacientes inmunocompetentes relacionadas con la presencia de cuerpos extraños que el hongo tendría capacidad de invadir, como lentillas, catéteres de diálisis o venosos2, 4. Además dan lugar a infecciones localizadas, las más habituales son onicomicosis, colonización de quemaduras y úlceras en diabéticos5. También pueden producir afectación localizada de otros órganos como el ojo, los senos paranasales, el hueso o el oído2. En pacientes inmunodeprimidos dan lugar a infecciones diseminadas graves y de difícil tratamiento.
DESCRIPCION DEL CASO
Paciente varón de 62 años, diagnosticado de leucemia mieloblástica aguda tipo M1-M2 secundaria a síndrome mielodisplásico. Realizó tratamiento con distintas pautas de quimioterapia por falta de respuesta hematológica, además de antibioterapia de amplio espectro y anfotericina B, desde el día +19 de quimioterapia, por cuadro febril sin foco aparente.
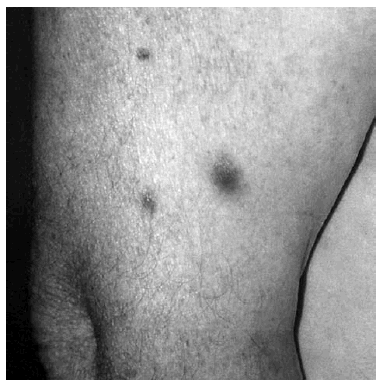
En el día +35 de quimioterapia se observaron múltiples lesiones de aproximadamente 10-12 días de evolución. Estas lesiones, papulonodulares, bien delimitadas, alguna de ellas con centro necrótico, salpicadas en tronco y miembros, eran asintomáticas y estaban infiltradas a la palpación (fig. 1). El cuadro se acompañaba de fiebre, mal estado general y debilidad muscular.
Fig. 1.--Lesiones nodulares, eritematosas, mal delimitadas, de centro necrótico en brazo.
En la analítica destacaban anemia (hemoglobina 9,7 g/dl), intensa leucopenia (leu 200/mm3) y trombopenia (plaquetas 800/mm3). En la placa de tórax se observó un infiltrado parenquimatoso en hilio derecho y lóbulo superior derecho. El ecocardiograma, la ecografía abdominal y la radiografía de senos fueron normales.
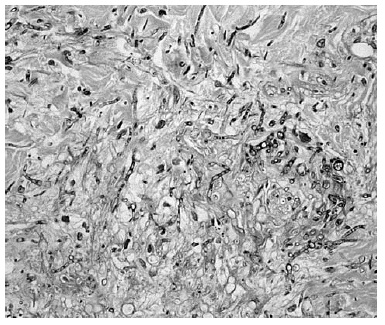
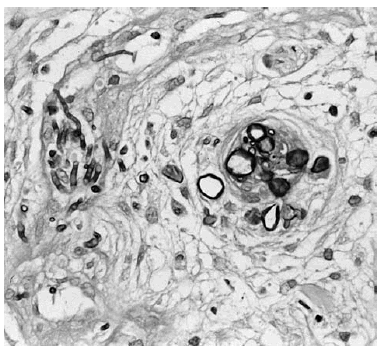
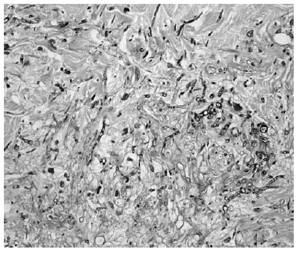
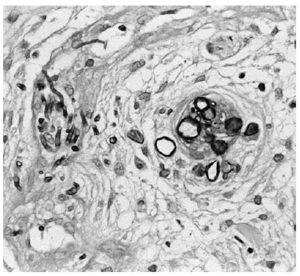
La biopsia de piel mostró discreta espongiosis y exocitosis linfocitaria en la epidermis, observándose en dermis papilar y reticular una intensa infiltración por elementos fúngicos en forma de hifas tabicadas y no tabicadas, en ocasiones bifurcadas, y por estructuras de tipo levaduriforme (fig. 2). Estas hifas tenían afinidad por las paredes vasculares a las que invadían (fig. 3). La respuesta inflamatoria acompañante es prácticamente nula. En el cultivo de la biopsia cutánea se identificó un hongo del género Fusarium, siendo los hemocultivos, cultivos del catéter y de esputo negativos.
Fig. 2.--Intensa infiltración por elementos fúngicos en dermis media y profunda (H&E).
Fig. 3.--Detalle de los hongos invadiendo la pared un vaso (PAS)
Se añadió itraconazol al tratamiento previo con anfotericina B, sin mejoría e incluso con aparición de nuevas lesiones.
El paciente recibió posteriormente factor estimulante de colonias de granulocitos por su proceso hematológico de base, observándose la desaparición progresiva de las lesiones y la mejoría de su situación general coincidiendo con la recuperación de la neutropenia, llegando a quedar asintomático. Actualmente el paciente muestra signos de síndrome mielodisplásico, no habiendo presentado nuevas lesiones cutáneas ni síntomas sistémicos de infección fúngica.
DISCUSION
La infección diseminada por Fusarium fue descrita por primera vez en 19735, desde entonces se han publicado unos 80 casos en pacientes inmunodeprimidos (el 90% enfermos hematológicos)4, 6, 8-14.
Clínicamente se caracteriza por la presencia de fiebre, lesiones cutáneas y mialgias, habitualmente en pacientes que ya están recibiendo tratamiento antifúngico9. Se asocia además afectación de casi cualquier órgano, siendo los más frecuentemente afectados la sangre y el pulmón2.
La puerta de entrada del hongo en la infección diseminada suele ser difícil de establecer. Los catéteres venosos centrales, el aparato digestivo y la piel en el caso de úlceras o quemaduras se han considerado posibles vías a partir de las cuales se diseminaría la infección. La alta tasa de afectación pulmonar observada en los pacientes con fusariosis diseminada ha hecho considerar en este órgano como otra posible puerta de entrada de la infección11.
Las lesiones cutáneas aparecen hasta en el 70% de los casos, pudiendo ser clínicamente muy variadas. Se han descrito máculas eritematosas13, nódulos15 sin o con necrosis como en nuestro caso, lesiones purpúricas o pústulas14.
Ante este cuadro clínico, muy sugestivo de infección sistémica por un hongo, en un paciente inmunodeprimido debemos hacer diagnóstico diferencial con la aspergilosis sistémica, infección, por otra parte, más habitual. Clínica e histológicamente la fusariosis y la aspergilosis sistémicas son prácticamente indistinguibles. Las lesiones cutáneas son menos frecuentes en la aspergilosis, en la que aparecen sólo en un 20% a 25% de los casos, y el Aspergillus es más difícil de aislar que
el Fusarium. El cultivo es imprescindible para hacer el diagnóstico definitivo3, 9, 16. Aunque es relativamente fácil aislar Fusarium en hemocultivos, siendo hasta el 50% de los hemocultivos positivos, es muy difícil la identificación de la especie.
El tratamiento de la fusariosis diseminada continúa siendo controvertido12. La mayoría de los aislamiento son resistentes in vitro a anfotericina B, flucitosina e imidazoles1,17. En casos aislados se ha utilizado rifampicina, itraconazol, griseofulvina y recientemente terbinafina con resultados variables16,18. A pesar de las resistencias observadas in vitro, la anfotericina B a altas dosis continúa siendo el tratamiento de elección, utilizándose las nuevas formas liposomales por su menor toxicidad10,14.
El pronóstico de la infección diseminada es malo, con una mortalidad de hasta el 70%. El uso de antifúngicos profilácticos en pacientes inmunodeprimidos no parece mejorar el pronóstico, pues teóricamente podría seleccionar cepas resistentes2. La evolución de la infección está directamente relacionada con las cifras de neutrófilos y la recuperación de la neutropenia parece ser el único factor que mejora el pronóstico2, 11, 15-17, 19.
El éxito del tratamiento parece no depender tanto del tratamiento en sí mismo como de la recuperación de las defensas del huésped. Así la mejoría clínica suele coincidir con la recuperación de la neutropenia, por lo que algunos autores proponen la utilización de factores estimulantes de colonias en el tratamiento de estos pacientes2, 14, 17, 19. Los sucesivos ciclos de quimioterapia a los que son sometidos los enfermos hematológicos pueden determinar reactivaciones de la infección fúngica, coincidiendo con la reaparición de la neutropenia.
Hemos presentado un caso de fusariosis diseminada en un paciente hematológico en tratamiento con quimioterapia. Queremos destacar la evolución favorable observada en este caso, que contrasta con lo publicado en la literatura. Evolución que probablemente esté más en relación con la recuperación de la neutropenia que con el tratamiento antifúngico administrado.