INTRODUCCIÓN
Isé y Ofuji (1) publicaron en 1965 un trabajo a propósito de una dermatosis que entonces interpretaron como una variante folicular de la dermatosis pustulosa subcórnea, si bien Ofuji y cols. la reconsideraron poco después como una dermatosis individualizada (2). Fue llamada enfermedad de Ofuji en 1974 (3). El primer caso español fue publicado por Dulanto y cols. en 1977; ésta fue la primera observación en un paciente de raza no oriental (4).
Las manifestaciones clínicas de la foliculitis pustulosa eosinofílica (FPE) consisten en la aparición de brotes recurrentes de pápulo-pústulas foliculares estériles, agrupadas en áreas bien delimitadas de la piel, configurando placas de morfología circinada, que tienden a la progresión centrífuga y a la involución central (5). La distribución preferente de las lesiones es en las zonas más seborreicas de la piel: cara, espalda y zona más proximal de la superficie de extensión de las extremidades superiores (6-9). Con relativa frecuencia existe también afectación palmoplantar (10, 11), razón por la cual, ante la ausencia de folículos en estas localizaciones, algunos autores prefieren evitar el término «foliculitis» y han propuesto denominaciones tales como «dermatosis pustulosa eosinofílica» o «pustulosis eosinofílica estéril» (12). La enfermedad predomina en varones, en la tercera-cuarta década de la vida. El prurito no es un síntoma constante; aparece en el 40-50% de los casos. En ocasiones existe cierta alteración del estado general. Se suele acompañar de leucocitosis y una eosinofilia periférica mayor del 5%. Los cultivos bacterianos y micológicos siempre resultan negativos (13, 14). La evolución habitual de la FPE es crónica, con exacerbaciones y remisiones a lo largo de un período variable de tiempo que llega en los casos de evolución más prolongada a varios años.
Desde el punto de vista histopatológico, en las etapas iniciales se observa espongiosis en la pared del infundíbulo a expensas de un infiltrado de eosinófilos y algunas células mononucleares. En etapas más avanzadas del proceso puede apreciarse un auténtico clivaje o vesícula longitudinal, con neutrófilos, linfocitos y gran número de eosinófilos, que separa toda la pared infundibular, afectando, con frecuencia, a la propia glándula sebácea (15). Algunas pústulas se extienden desde el infundíbulo hacia la epidermis vecina formando pústulas epidérmicas subcórneas, secundarias en este caso, pues la pústula es primariamente intrafolicular (4). Es posible encontrar, además, algún grado de degeneración mucinosa de la vaina epitelial externa (16, 17).
DESCRIPCION DEL CASO
Varón de 46 años, ex fumador, bebedor moderado, con antecedentes personales de incompetencia del píloro, hipertrigliceridemia, ulcus duodenal e intolerancia a picaduras de artrópodo, sin tratamiento farmacológico habitual, que consultó por una dermatitis muy pruriginosa de 8 meses de evolución, refractaria a los varios tratamientos antifúngicos orales y tópicos que hasta ese momento se le habían indicado.
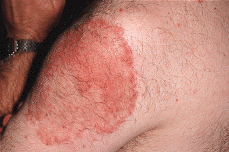
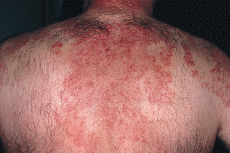
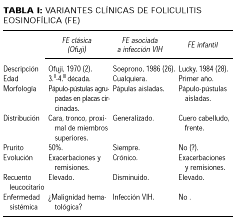
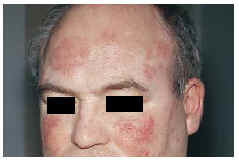
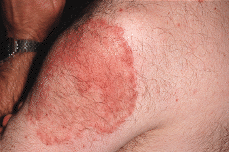
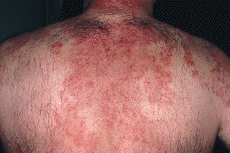
La exploración cutánea reveló la presencia de varias placas circulares congestivas y edematosas, en cuya periferia más activa se advertían pústulas de localización folicular. Presentaba una placa grande en brazo izquierdo (Fig. 1), una en cada mejilla y varias en la zona interescapular de la espalda. De una manera más difusa se advertían en la cara y zona frontoparietal del cuero cabelludo (Fig. 2), así como en la porción superior del tronco (Fig. 3), elementos inflamatorios polimorfos, de más pequeño tamaño, cuyo examen más cercano permitía advertir que se correspondían también con placas de foliculitis agminada. No se palpaban visceromegalias ni adenopatías. No había fiebre, sudoración anómala ni pérdida de peso.
FIG.1.--Lesión anular en brazo izquierdo.
FIG. 2.--Lesiones polimorfas en cara y cuello cabelludo.
FIG. 3.--Lesiones ocupando la porción superior de la espalda.
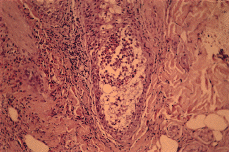
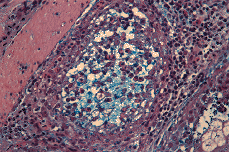
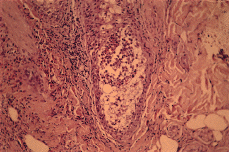
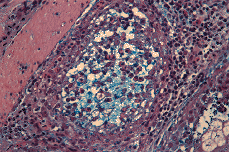
Realizadas dos biopsias cutáneas ambas revelaron hallazgos semejantes (Fig. 4). Se trataba de un proceso inflamatorio centrado en el folículo piloso, cuyo canal infundibular aparecía ocupado por un absceso que, secundariamente, daba lugar a imágenes de vesículas epidérmicas subcórneas en la vecindad del óstium folicular. La infiltración inflamatoria era causa de exocitosis en la pared del infundíbulo folicular y en la glándula sebácea. Entre las células inflamatorias destacaba un gran número de eosinófilos. Existía, además, un infiltrado inflamatorio muy rico en eosinófilos, de localización perivascular y perifolicular. Realizada tinción con azul alcián a pH 2,5, se puso de manifiesto la presencia de mucina, en cantidad algo mayor de la habitual, en el interior de algunas estructuras foliculares, entre las células del infiltrado inflamatorio (Fig. 5).
FIG. 4.--Absceso folicular con gran número de eosinófilos.
FIG. 5.--Tinción con azul alcián. Gran número de eosinófilos y presencia de escasa mucina intrafolicular.
Entre las exploraciones complementarias realizadas resultaron con valores dentro de la normalidad la bioquímica sérica, VSG, pruebas de función hepática, proteinograma, inmunoglobulinas incluyendo IgE, ANA, complemento, radiografía de tórax, ECO abdominal, estudio ECO-cardiológico, frotis de sangre periférica e inmunofenotipo de subpoblaciones linfocitarias. Fueron negativas las serologías para VHA, VHB, VHC, VIH y lúes, así como varios cultivos de exudados y biopsias cutáneas en medios para bacterias, hongos y micobacterias. Sólo destacaba en el hemograma una leve leucocitosis (inicialmente 13.460/mm3) y una eosinofilia que durante el seguimiento del paciente ha oscilado desde un mínimo del 6% (630/mm3) a un máximo del 21% (2.390/mm3). La biopsia de médula ósea reveló una médula ligeramente hipercelular a expensas de la serie blanca (relación mieloide/eritroide, 65/35), con eosinofilia marcada (16%) y hierro aumentado en depósitos (sideroblastos, 35%); el inmunofenotipo celular en médula ósea fue normal.
En los 2 años posteriores a su diagnóstico el paciente siguió todos los siguientes tratamientos en combinaciones diversas y sin apenas resultados clínicos: prednisona entre 20 y 60 mg/día; sulfona, 100 mg/día; ranitidina, 300 mg/día; doxepina, 75 mg/día; dexclorfeniramina, 6-18 mg/día; cetiricina, 10 mg/día; indometacina, 50-100 mg/día; hidroxicina, 25-50 mg/día; itraconazol, 100 mg/día; isotretinoína, 60 mg/día, fototerapia (PUVA); ciclosporina, 300 mg/día, y diversos tópicos (corticosteroides, permetrina, cetoconazol).
La evolución del paciente había sido mala hasta ese momento por la persistencia de gran número de lesiones inflamatorias activas y especialmente por la existencia de un prurito invalidante. En general, la expresión clínica de la enfermedad había sufrido cierta variación, evolucionando desde las iniciales lesiones anulares bien delimitadas, hacia una piel infiltrada de una manera más difusa por pápulas foliculares (ya apenas pústulas) asemejándose algo a la clínica de la mucinosis folicular. Repetidas biopsias cutáneas revelaron hallazgos idénticos a los iniciales.
Finalmente se inició tratamiento por vía subcutánea 3 días por semana con interferón alfa 2b en dosis paulatinamente crecientes hasta alcanzar en 4 semanas la dosis de 9 millones de unidades por administración. A partir de la sexta semana de tratamiento se consiguió por vez primera en 3 años de enfermedad una remisión completa del cuadro clínico, así como la total normalización de la eosinofilia sanguínea. En la actualidad el paciente sigue en este régimen de tratamiento (previsto para un año), con una excelente tolerancia a la medicación.
DISCUSION
La etiología de la FPE es desconocida. La enfermedad se puede interpretar como una reacción de hipersensibilidad foliculocéntrica a estímulos antigénicos de localización folicular en un terreno de disregulación inmune que favorece el protagonismo del eosinófilo como célula efectora final. La expresión focal de ciertas moléculas de adhesión (ICAM-1) determinaría la migración selectiva de los eosinófilos (con LFA-1) hacia la vaina epitelial externa folicular (18). Se ha descrito algún ejemplo de cuadros de superposición con otras enfermedades cutáneas caracterizadas por infiltrados eosinofílicos, tales como la enfermedad de Kimura, la gastritis eosinofílica o la celulitis eosinofílica (19).
Entre las hipótesis fisiopatológicas para explicar esta enfermedad se ha especulado sobre un cierto papel de la actividad sebácea por diversas razones: la distribución de las lesiones en las áreas más seborreicas de la piel, los habituales antecedentes personales de acné en las personas afectadas y finalmente los cambios histopatológicos que respetan totalmente la porción inferior del folículo por debajo de la glándula sebácea (5). De hecho, en lípidos de la superficie cutánea, obtenidos de áreas seborreicas de los enfermos, se ha demostrado la existencia de factores quimiotácticos para los eosinófilos (20).
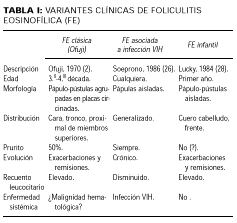
Se han comunicado ejemplos, interpretados como FPE, en los cuales se pudo establecer relación con agentes etiológicos específicos. Se trataría en estos casos de un patrón de respuesta inflamatoria exagerada a saprófitos o patógenos foliculares como Demodex foliculorum, dermatofitos (21, 22), Pseudomonas aeruginosa (23) o larva migrans (24). Recientemente se ha sugerido la posible implicación en la enfermedad de un retrovirus no identificado relacionado con el HTLV-1 (25). En cuanto a la controvertida asociación con la infección VIH (26), más bien parece que se trata ésta de una entidad clínica individualizada que comparte únicamente con la enfermedad de Ofuji sus características histopatológicas (27). También se ha descrito una forma de foliculitis eosinofílica infantil (28). El diagnóstico diferencial entre estas tres variantes clínicas de foliculitis eosinofílica se resume en la tabla I.
No es infrecuente encontrar la FPE en un terreno de disregulación inmune. Se han descrito anomalías en las inmunoglobulinas, defectos en la movilidad de los neutrófilos y alteraciones en las funciones supresoras de las células T (29-31). Entre las posibles patologías asociadas no resulta rara la asociación con malignidad hematológica: síndrome mielodisplásico (32), linfoma no Hodgkin (30, 33), leucemia linfocítica crónica (34), leucemia mieloide aguda, mieloma y macroglobulinemia de Waldenström (35). Las citocinas de los linfocitos Th2, como la IL-5, se han comprobado elevadas en los pacientes con FPE, y esta citocina es un potente factor quimiotáctico para eosinófilos. Por el contrario, citocinas de origen Th1 como el interferón gamma están descendidas en la enfermedad (36). Curiosamente es un hecho conocido que en los pacientes VIH predomina la respuesta linfocitaria Th2 (37). En algunos trabajos se ha demostrado la existencia de inmunoglobulinas circulantes dirigidas, bien contra el citoplasma de las células basales epidérmicas y de la vaina epitelial externa folicular (38) o bien contra la sustancia intercelular (39), lo cual vincularía la enfermedad con fenómenos de autoinmunidad.
Los tratamientos que hasta el momento se han comunicado útiles en la FPE incluyen corticosteroides orales y tópicos, cetirizina (acción antieosinofílica) (40), colchicina, dapsona (41, 42), minociclina, cetotifeno, oxifenbutazona, indometacina (inhibidor de síntesis de metabolitos del ácido araquidónico, como el LT-B4, quimiotácticos para eosinófilos) (43, 44), isotretinoína (inhibición de factores quimiotácticos cuya presencia se sospecha en los lípidos sebáceos) (45), acitretino (inductor de maduración de los queratinocitos foliculares activados en la FPE) (46, 47), fototerapia UVB (48), PUVA, ciclosporina (49), interferón-gamma e interferón-alfa 2b (efecto inhibitorio de la función de los Th2 que segregan IL-5) (50, 51). Destacaremos, por su especial predicamento, los esteroides sistémicos, la sulfona y la indometacina. Con todo, algunos pacientes parecen no responder a ningún régimen terapéutico. Existen algunos casos comunicados de evolución fatal per se (52) o por la patología asociada (33).
Creemos que esta observación clínica tiene interés como ejemplo característico de FPE clásica, a la cual se ha de restringir la denominación de enfermedad de Ofuji. En este paciente la inicial evolución refractaria a los tratamientos y el intenso prurito fueron causa de un importante deterioro en la calidad de vida. Únicamente el tratamiento con interferón ha conseguido un adecuado control de la enfermedad. Además no descartamos la posibilidad de que el cuadro cutáneo pueda ser consecuencia de una patología sistémica oculta, circunstancia que sólo el seguimiento prolongado podrá determinar.
Finalmente consideramos que el patrón histológico de reacción folicular eosinofílica, aunque muy característico, quizá no resulte tan exclusivo de la FPE como alguna vez se consideró (53). El fenómeno puede representar más bien un hallazgo histopatológico común a varias enfermedades, que sólo el avance en el conocimiento permitirá ir discriminando del cuadro clínico descrito por Ofuji (por ejemplo, dermatitis papulosa del VIH, foliculitis por patógenos específicos). Es en este contexto cuando se hará posible también una más correcta delimitación nosológica de la enfermedad de Ofuji.