Los nevus melanocíticos atípicos (NMA) son lesiones melanocíticas adquiridas descritas por primera vez por Clark en estudios de nevus melanocíticos (NM) en pacientes con melanomas. Actualmente, el uso de la dermatoscopia ha facilitado en gran medida la identificación de esta variante de nevus.
ObjetivoEstudiar la correlación entre los hallazgos clínicos, dermatoscópicos e histopatológicos de los NM a estudio y comparar nuestros resultados con trabajos previos. Establecer el valor de la dermatoscopia para la identificación de NMA.
Material y métodosEstudio observacional, transversal de 200 lesiones melanocíticas correspondientes a 166 pacientes, llevado a cabo desde el 1 de enero de 2005 hasta el 31 de diciembre de 2005. Describimos las características clínicas, dermatoscópicas e histopatológicas de cada lesión y establecimos la correlación entre los diferentes hallazgos obtenidos, caso por caso. Posteriormente determinamos la concordancia entre diagnósticos y establecimos el valor de la dermatoscopia para la identificación de NMA.
ResultadosLas características clínicas que se asociaron a atipia histológica fueron componente macular (p<0,001), bordes irregulares y presencia de tres o más colores. La asimetría, diámetro mayor de 5 o 6 mm o la evolución no se correspondieron con atipia desde el punto de vista histopatológico (p>0,05). La concordancia entre diagnóstico clínico e histológico fue baja (índice kappa ponderado [Kp]: 0,38), mientras que entre diagnóstico dermatoscópico e histológico fue moderada (índice Kp: 0,52). Mediante curvas ROC (receiver operating characteristic) comprobamos que el modelo que contenía la dermatoscopia presentaba un incremento bajo la curva estadísticamente significativo respecto al modelo que sólo incluía los datos clínicos.
ConclusionesLa atipia clínica no es equivalente a atipia histológica. La dermatoscopia mejora la precisión del diagnóstico clínico de NMA.
Atypical melanocytic nevi are acquired melanocytic lesions that were described for the first time by Clark in studies of melanocytic nevi in patients with melanomas. Today, the use of dermatoscopy has made identification of this type of nevus much easier.
ObjectiveOur aim was to study the correlation between the clinical, dermatoscopic, and histopathologic findings of melanocytic nevi and compare our findings with those of previous studies. We also aimed to investigate the value of dermatoscopy for identifying atypical melanocytic nevi.
Material and methodsIn this cross-sectional, observational study, 200 melanocytic lesions were analyzed in 166 patients examined between January 1, 2005 and December 31, 2005. We recorded the clinical, dermatoscopic, and histopathologic characteristics of each lesion and established the correlation between the different findings on a case-by-case basis. We then determined the agreement between diagnoses and assessed the value of dermatoscopy for identifying atypical melanocytic melanoma.
ResultsThe clinical characteristics associated with atypical histology were a macular component (P<.001), irregular borders, and presence of 3 or more colors. Asymmetry, diameter greater than 5 or 6 mm, and progression were not associated with atypical histopathologic characteristics (P>.05). Agreement between clinical and histologic diagnosis was weak (κp=0.38), whereas the agreement between dermatoscopic and histologic diagnosis was moderate (κp=0.52). The area under the receiver operating characteristic curve for the model that included dermatoscopy was larger than that for the model that only included clinical data, and this difference was statistically significant.
ConclusionsAtypical clinical features were not found to correspond to atypical histology. Dermatoscopy improved the accuracy of clinical diagnosis of atypical melanocytic nevus.
Los nevus melanocíticos atípicos (NMA) son lesiones melanocíticas adquiridas descritas por primera vez por Wallace H. Clark Jr. en estudios de nevus melanocíticos (NM) en pacientes con melanomas1. Esta variante de nevus ha dado lugar a una de las más virulentas discusiones que se hayan podido leer en las publicaciones de dermatología. Parece razonable admitir la existencia de un tipo histológico de nevus con particulares características arquitectónicas y, más aún, citológicas que, si bien no es el «eslabón perdido» entre nevus y melanoma, se asocia a melanoma con mayor frecuencia que los otros tipos de nevus2,3. Diversos estudios epidemiológicos han demostrado que el riesgo para desarrollar melanoma se correlaciona de forma estadísticamente significativa con la presencia de nevus clínicamente atípicos. En concreto, la presencia de 1 nevus clínicamente atípico implica un riesgo 2 veces mayor de desarrollo de melanoma, mientras que la presencia de 10 o más nevus implica un riesgo 12 veces mayor. Por tanto el nevus atípico parece ser un marcador de riesgo para el paciente más que una lesión de riesgo en sí misma4–6. La definición de nevus atípico debe ser exclusivamente dermatopatológica, ya que en general no se observa una buena correlación clinicopatológica7,8. El término «nevus atípico» se ha ido imponiendo a las otras denominaciones: nevus displásico, nevus de Clark, BK mole syndrome e incluso FAMM (familial atypical mole melanoma).
Actualmente el uso de la dermatoscopia ha facilitado en gran medida la identificación de esta variante de nevus, ya que se han llevado a cabo diferentes estudios para determinar los patrones dermatoscópicos característicos de los nevus de Clark. El primero de ellos fue llevado a cabo por Hoffman-Wellenhof et al, de los Departamentos de Dermatología de la Universidad de Graz, Austria, junto a los de la Universidad de Tübingen, Alemania, y L'Aquila, Italia9. En él se clasificaron las imágenes dermatoscópicas digitales de 829 nevus de Clark de 15 hombres y 8 mujeres de acuerdo con las principales características dermatoscópicas. Primero se escogieron características estructurales para caracterizar a los nevus de Clark como patrones reticulares, globulares u homogéneos, o combinación de estos tipos. En segundo lugar se clasificaron los nevus de Clark por la distribución del pigmento, denominándolos con hipo o hiperpigmentación en el centro, con hipo o hiperpigmentación excéntrica en la periferia y con hipo o hiperpigmentación multifocal. De este estudio surgió la clasificación dermatoscópica de los nevus de Clark, que actualmente se utiliza en todo el mundo.
Se sabe que existe una correlación entre los hallazgos dermatoscópicos e histopatológicos, y que cada estructura dermatoscópica tiene su equivalencia histopatológica10. La dermatoscopia y la histopatología convencional permiten el análisis de los tumores cutáneos de una forma distinta y complementaria. Mientras que las secciones histológicas muestran una visión en el plano vertical, las imágenes dermatoscópicas nos ofrecen una visión horizontal de toda la lesión. Por este motivo existe una cierta dificultad en la obtención de una correlación dermatoscópica-histopatológica exacta. Sin embargo, la dimensión horizontal del estudio dermatoscópico permite una visión distinta y a su vez complementaria a la de la sección vertical histológica.
Fueron Soyer et al11 los que primero publicaron la correlación entre las características dermatoscópicas y las distintas secciones histológicas. Posteriormente Yadav et al12 publicaron un estudio de correlación histopatológica entre estructuras dermatoscópicas. Sin embargo, estos autores no llevaron a cabo una correlación caso por caso. Mostraron los mejores ejemplos clínicos y dermatoscópicos de un hallazgo concreto y las mejores microfotografías de los cortes histológicos, pero los datos no eran necesariamente del mismo paciente.
Posteriormente, Soyer et al13 publicaron un estudio acerca de la correlación clinicopatológica de lesiones pigmentadas. Comunicaron un sofisticado método utilizando un protocolo anatomopatológico estandarizado y la dermatoscopia digital para una correlación caso por caso. Se trataba de un método muy preciso, pero aun así no permitía una correlación directa entre la histopatología y los hallazgos dermatoscópicos con un control visual.
Existe otro estudio reciente llevado a cabo por Blum et al14 en el que utilizaron la clasificación dermatoscópica de los nevus atípicos (nevus de Clark) para determinar la benignidad o malignidad de dichas lesiones pigmentadas. Para ello partieron de una muestra de 205 pacientes en los que, de forma retrospectiva, se tomaron 254 lesiones melanocíticas sospechosas y se clasificaron de acuerdo con la clasificación dermatoscópica de los nevus de Clark (patrón reticulado, globular y homogéneo o combinación de ellos) y a su pigmentación (uniforme, central, hipo-hiperpigmentación central o periférica). Además ellos incluyeron un nuevo tipo, que era el que presentaba las tres estructuras dermatoscópicas en una misma lesión. Obtuvieron como resultado que los patrones reticulado, globular y homogéneo se daban con mayor frecuencia en nevus que en melanomas, mientras que aquellas lesiones que presentaban tres estructuras dermatoscópicas simultáneamente correspondían con mayor frecuencia a melanomas. En cuanto a la pigmentación observaron que la hiperpigmentación central u homogénea era más frecuente en nevus, mientras que la hipo-hiperpigmentación periférica y la hipo-hiperpigmentación multifocal era más frecuente en melanomas. Concluyeron afirmando que la dermatoscopia es una técnica útil para discriminar lesiones benignas de malignas, y que aquellas lesiones que presentaban tres estructuras dermatoscópicas o hiperpigmentación periférica tenían mayor probabilidad de ser lesiones malignas que benignas.
Por último, el trabajo más recientemente publicado acerca de correlación dermatoscópica-histológica se ha llevado a cabo por Bauer et al15. Se trata de un estudio retrospectivo en el que se evalúan 301 lesiones pigmentadas de difícil diagnóstico en dos centros de referencia (Graz y Tübingen). En un centro se realizó un diagnóstico inicial con datos clínicos, histopatológicos y, en algunos casos, inmunohistoquímicos. En el otro centro se analizaron las secciones de hematoxilina-eosina, el género y la edad de los pacientes, la localización del tumor y las imágenes dermatoscópicas. Primero se estableció un diagnóstico basado sólo en la información clínica e histológica. Posteriormente se analizaron las mismas lesiones con el uso adicional de las imágenes dermatoscópicas. Se observó que el coeficiente kappa entre el diagnóstico inicial y aquellos realizados sin dermatoscopia era alto, pero cuando se añadían las imágenes dermatoscópicas el coeficiente kappa era todavía mayor.
Por tanto parece ser que la dermatoscopia es una técnica que ayuda a mejorar el diagnóstico de lesiones pigmentadas dudosas.
Nuestro objetivo ha sido realizar un estudio de observación transversal analizando 200 lesiones melanocíticas, centrándonos en los nevus atípicos, y establecer una correlación clínica, dermatoscópica e histopatológica de los resultados obtenidos mediante un análisis estadístico descriptivo. Dado que hasta el momento no se ha podido establecer esta correlación de forma completa en los estudios practicados y la mayoría son de tipo retrospectivo, hemos pretendido determinar dicha correlación caso por caso en los NM de nuestro trabajo.
Material y métodosSe incluyeron 200 lesiones melanocíticas, correspondientes a 166 pacientes, estudiadas y diagnosticadas desde el punto de vista clínico y dermatoscópico por dos dermatólogos con experiencia en dermatoscopia del servicio de Dermatología de nuestro hospital. Este estudio se llevó a cabo desde el 1 de enero de 2005 hasta el 31 de diciembre de 2005. Dichas lesiones fueron confirmadas posteriormente mediante estudio histopatológico en el servicio de Anatomía Patológica por el mismo patólogo en todos los casos.
Se incluyeron todas las lesiones que cumplían criterios clínicos y dermatoscópicos de lesión melanocítica, recogidas de forma aleatoria, y se excluyeron aquellas localizadas en palmas, plantas, mucosas, cara y región subungueal debido a las características anatómicas especiales de estas localizaciones, lo que conlleva imágenes dermatoscópicas peculiares no comparables al resto de localizaciones.
El diagnóstico de las lesiones se basó en la existencia de hallazgos clínicos, dermatoscópicos e histopatológicos de lesión melanocítica.
En primer lugar se realizó una historia clínica protocolizada en la que se recogieron los datos correspondientes a las siguientes variables: sexo y edad, fototipo cutáneo, localización de la lesión y características clínicas de la misma (simetría, bordes, colores, diámetro mayor y menor, componente macular y/o papular, evolución, presencia o no de hemorragia).
En base a los datos recogidos se estableció en primer lugar un diagnóstico de sospecha clínico, se realizó foto clínica de cada lesión con la cámara fotográfica digital Olympus Camedia 5050 e inmediatamente después se procedió al examen de la lesión con el dermatoscopio manual Dermlite DL100. A continuación realizamos fotografía dermatoscópica mediante DermLite™ FOTO (DIAGNISCAN Derma Instruments) acoplado a la cámara digital Nikon Coolpix 4500 y la almacenamos en el software PhotoMAX 2.1 (Derma Medical Systems).
Los datos dermatoscópicos recogidos de cada lesión correspondieron a su patrón (globular, reticulado, homogéneo, combinación de los anteriores, tres estructuras o sin estructura) y a su pigmentación (uniforme, hiperpigmentación central, hiperpigmentación periférica, hipopigmentación central, hipopigmentación periférica o pigmentación multifocal). El diagnóstico se estableció en base al patrón(es) dermatoscópico(s) predominante(s), al igual que la distribución del pigmento. Además se estableció si existía o no asimetría de estructuras dermatoscópicas y/o la presencia de estructuras azul y/o blanquecinas (debido a su estrecha relación con el diagnóstico de melanoma).
Entonces, con los datos dermatoscópicos recogidos, y tras la valoración de la imagen por dos dermatólogos con experiencia en dermatoscopia, establecimos un diagnóstico de sospecha dermatoscópico, basándonos en su(s) patrón(es) predominante(s) (el algoritmo diagnóstico utilizado fue el Análisis de Patrones).
Una vez establecidos los diagnósticos de sospecha clínico y dermatoscópico procedimos a la extirpación de la lesión. La obtención de la muestra histológica se obtuvo inmediatamente después de su examen clínico y dermatoscópico, extirpando la lesión en su totalidad. El patólogo describió la lesión según la terminología propuesta por los National Institutes of Health y estableció el diagnóstico anatomopatológico de la muestra. Todas las lesiones fueron examinadas por el mismo patólogo.
Análisis estadísticoTodos los datos del estudio fueron recogidos en el programa Excel. El análisis estadístico fue realizado mediante el programa SPSS (Statistical Package for Social Sciences) para Windows, versión 11.5. Se calcularon las frecuencias absolutas y relativas (%) para las variables cualitativas, y la media y desviación estándar para las variables cuantitativas.
Para calcular la asociación existente entre las diferentes categorías a estudio se aplicaron las tablas de contingencia, utilizando el coeficiente Chi-cuadrado de Pearson y el análisis de la varianza ANOVA en comparaciones múltiples. El nivel de significación estadística establecido en nuestro estudio fue de p < 0,05 y los intervalos de confianza se construyeron al 95 %.
Para analizar la concordancia entre los diagnósticos establecidos (clínico, dermatoscópico e histológico) se utilizaron las tablas de contingencia, empleando el índice kappa ponderado (Kp). Los valores utilizados para determinar el grado de acuerdo en función del índice Kp fueron: 0-0,2: insignificante; 0,2-0,4: bajo; 0,4-0,6: moderado; 0,6-0,8: bueno; 0,8-1: muy bueno16.
Por último, para determinar el valor del diagnóstico dermatoscópico respecto al diagnóstico clínico, tomando como referencia el diagnóstico histológico (gold standard), utilizamos modelos de regresión logística. En primer lugar se realizaron modelos de regresión logística univariante para explorar aquellas variables que estaban asociadas de modo estadísticamente significativo a la presencia de nevus atípico. Posteriormente se realizaron diferentes modelos de regresión logística multivariante, con inclusión y exclusión secuencial de variables dependiendo de su significación estadística y de su importancia clínica hasta obtener el mejor modelo capaz de predecir la presencia de nevus atípico17. La comparación de la validez de los distintos modelos la realizamos mediante curvas ROC (receiver operating characteristic). Dado que uno de los objetivos de nuestro estudio fue demostrar la utilidad diagnóstica de la dermatoscopia, se realizó la comparación entre el poder predictivo del modelo que incluía sólo variables clínicas con el modelo que incluía además la impresión dermatoscópica.
ResultadosAnálisis descriptivo (frecuencias)Estudiamos 200 lesiones correspondientes a 166 pacientes, de las cuales 64 (32 %) correspondieron a hombres y 136 (68 %), a mujeres. La edad de los pacientes estuvo comprendida entre los 8 y los 84 años, con una media de 33,7 ± 14,5 años. Los fototipos más predominantes fueron los II y III con una frecuencia del 44 y el 41,5 %, respectivamente, no existiendo ningún paciente con fototipo VI. La localización más frecuente fue tronco, con un total de 155 lesiones (77,5 %), predominando la espalda (106 lesiones [53 %]).
En cuanto a las características clínicas de las lesiones, 144 (72 %) eran asimétricas, mientras que 56 (28 %) no lo eran. Los bordes fueron regulares en 46 (23 %) e irregulares en 154 (77 %). Los colores predominantes fueron negro, marrón oscuro y marrón claro. La presencia simultánea de tres colores se dio en 96 lesiones (48 %), 57 presentaron dos colores (28,5 %) y 40 (20 %), cuatro colores. Sólo una lesión mostró un solo color, negro (0,5 %). El diámetro mayor de las lesiones estuvo comprendido entre 120 y 2 mm, con una media de 7,9 ± 8,6 mm. El diámetro menor osciló entre 70 y 1 mm, con una media de 5,1 ± 5 mm.
El componente macular se dio en 181 lesiones (90,5 %), mientras que 19 (9,5 %) no lo presentaban. En cuanto al componente papular, 125 lesiones (62,5 %) lo presentaban y 75 carecían de él (37,5 %). Ambos componentes estaban presentes en 106 lesiones (53 %) y 94 (47 %) presentaban uno u otro componente.
Con respecto a la evolución, 154 lesiones (77 %) habían sido clínicamente inestables (habían sufrido alguna modificación objetivada por el paciente), mientras que 34 (17 %) habían permanecido estables. No se conocía la evolución de 12 de ellas (6 %).
En algún momento de su evolución 7 lesiones (3,5 %) habían sufrido hemorragia, mientras que las 193 restantes (96,5 %) no la presentaron en ningún momento.
Características clínicas- 1.
Diámetro. No encontramos asociación estadísticamente significativa entre el diámetro de la lesión y atipia o no atipia histológica (p > 0,05).
- 2.
Bordes. El 85 % de los NM atípicos confirmados por estudio histopatológico presentaron clínicamente bordes irregulares, sin embargo, el 67,1 % de los NM sin atipia histológica también lo presentaron, siendo esta diferencia estadísticamente significativa (p < 0,018).
- 3.
Asimetría. La correlación con el diagnóstico histológico no fue estadísticamente significativa (p < 0,09), de manera que el 79,2 % de los NM atípicos diagnosticados por estudio histológico presentaban asimetría, así como el 62,8 % de los NM sin atipia, porcentaje muy similar.
- 4.
Colores. El 68 % de los NM atípicos presentaron 3 o más colores, siendo éstos en su mayoría negro, marrón claro y marrón oscuro (el 32 % presentaron dos colores; el 42 %, tres colores; el 22 %, cuatro colores, y el 4 %, cinco colores).
- 5.
Evolución. La evolución fue un parámetro subjetivo, valorado por el propio paciente. No hubo diferencias entre NM atípicos y sin atipia, ya que existió modificación en un 71 y un 81 % de los NM atípicos y sin atipia, respectivamente.
- 6.
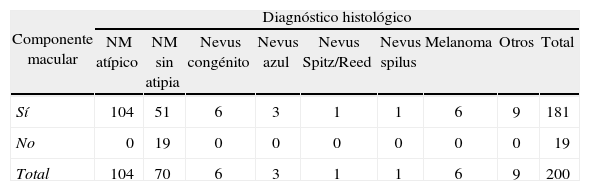
Componente macular y papular. Todas las lesiones diagnosticadas de NM atípico presentaron componente macular, asociado o no a componente papular (tabla 1).
Tabla 1.Componente macular y diagnóstico histológico. Cifras absolutas
Componente macular Diagnóstico histológico NM atípico NM sin atipia Nevus congénito Nevus azul Nevus Spitz/Reed Nevus spilus Melanoma Otros Total Sí 104 51 6 3 1 1 6 9 181 No 0 19 0 0 0 0 0 0 19 Total 104 70 6 3 1 1 6 9 200 Chi-cuadrado: 38,99; p < 0,000. NM: nevus melanocítico.
En cuanto a los NM sin atipia, observamos que el 88,6 % de dichas lesiones presentaron componente papular, asociado o no a componente macular.
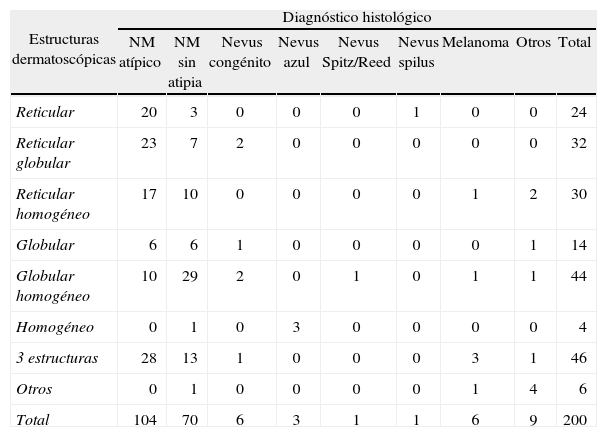
Características dermatoscópicasEn nuestro estudio el patrón dermatoscópico predominante en los NM atípicos fue el «3 estructuras», con un 27,3 %, seguido con poca diferencia por el reticular-globular (22,1 %), reticular (19,2 %) y reticular-homogéneo (16,3 %). Sin embargo, en el caso de los NM sin atipia el patrón dermatoscópico más frecuente con diferencia fue el tipo «globular-homogéneo» (el 41,4 % de todos los NM sin atipia). Posteriormente le siguieron a más distancia el tipo «3 estructuras» (18,6 %) y el «reticular-homogéneo» (14,3 %), con porcentajes similares entre ellos (tabla 2).
Estructuras dermatoscópicas y diagnóstico histológico. Cifras absolutas
| Estructuras dermatoscópicas | Diagnóstico histológico | ||||||||
| NM atípico | NM sin atipia | Nevus congénito | Nevus azul | Nevus Spitz/Reed | Nevus spilus | Melanoma | Otros | Total | |
| Reticular | 20 | 3 | 0 | 0 | 0 | 1 | 0 | 0 | 24 |
| Reticular globular | 23 | 7 | 2 | 0 | 0 | 0 | 0 | 0 | 32 |
| Reticular homogéneo | 17 | 10 | 0 | 0 | 0 | 0 | 1 | 2 | 30 |
| Globular | 6 | 6 | 1 | 0 | 0 | 0 | 0 | 1 | 14 |
| Globular homogéneo | 10 | 29 | 2 | 0 | 1 | 0 | 1 | 1 | 44 |
| Homogéneo | 0 | 1 | 0 | 3 | 0 | 0 | 0 | 0 | 4 |
| 3 estructuras | 28 | 13 | 1 | 0 | 0 | 0 | 3 | 1 | 46 |
| Otros | 0 | 1 | 0 | 0 | 0 | 0 | 1 | 4 | 6 |
| Total | 104 | 70 | 6 | 3 | 1 | 1 | 6 | 9 | 200 |
NM: nevus melanocítico.
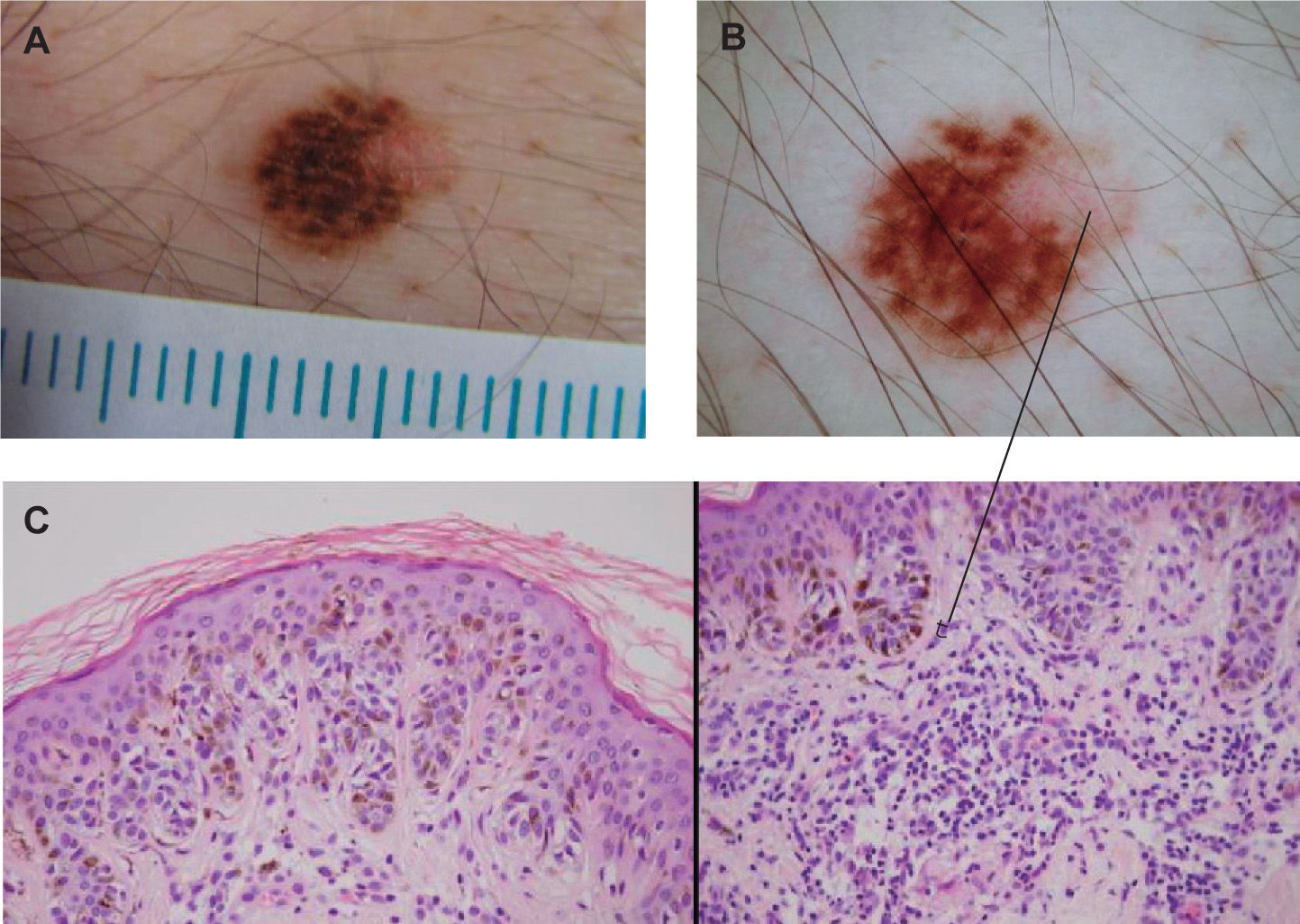
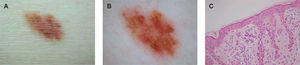
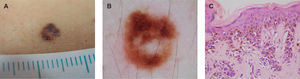
El tipo de pigmentación más frecuente en los NM atípicos ha sido el multifocal, con un 39,4 % de lesiones que presentaban esta pigmentación (fig. 1), seguido a distancia por la hiperpigmentación central (17,3 %), la pigmentación uniforme (15,3 %) y la hiperpigmentación periférica (12,5 %), con porcentajes muy similares entre sí. La menos frecuente ha sido la hipopigmentación periférica, con un 5,6 % de las lesiones (fig. 2).
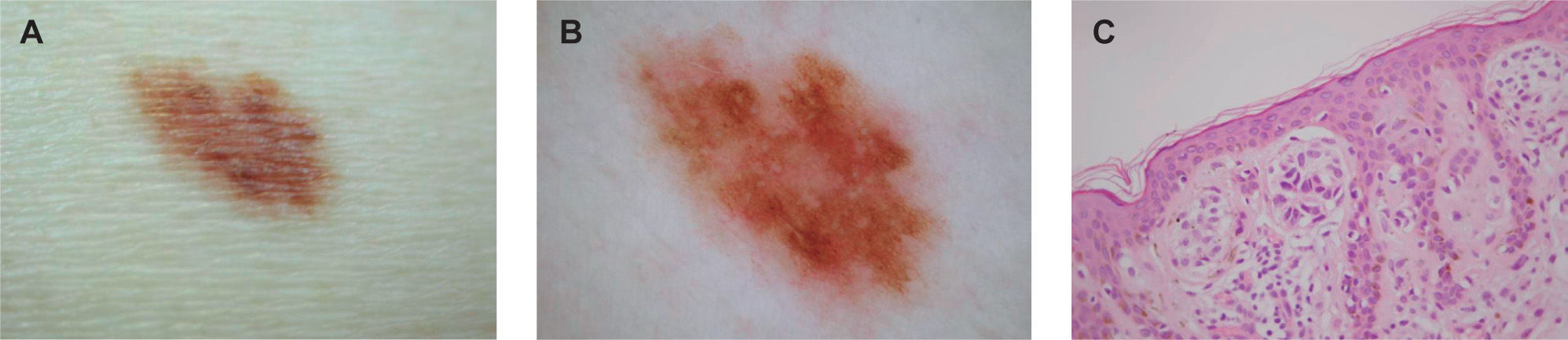
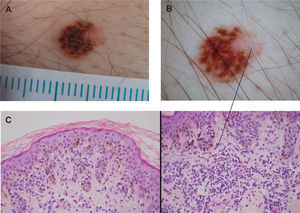
A) Diagnóstico clínico: melanoma in situ. B) Diagnóstico dermatoscópico: melanoma in situ. C) Diagnóstico histológico: nevus melanocítico (NM) compuesto con atipia de bajo grado. A la derecha (flecha), detalle del infiltrado inflamatorio correspondiente a la zona dermatoscópica indicada (hematoxilina-eosina, ×40).
Respecto a la asimetría de estructuras dermatoscópicas, el 76 % de los NM atípicos la presentaron, así como un 80 % de los NM sin atipia.
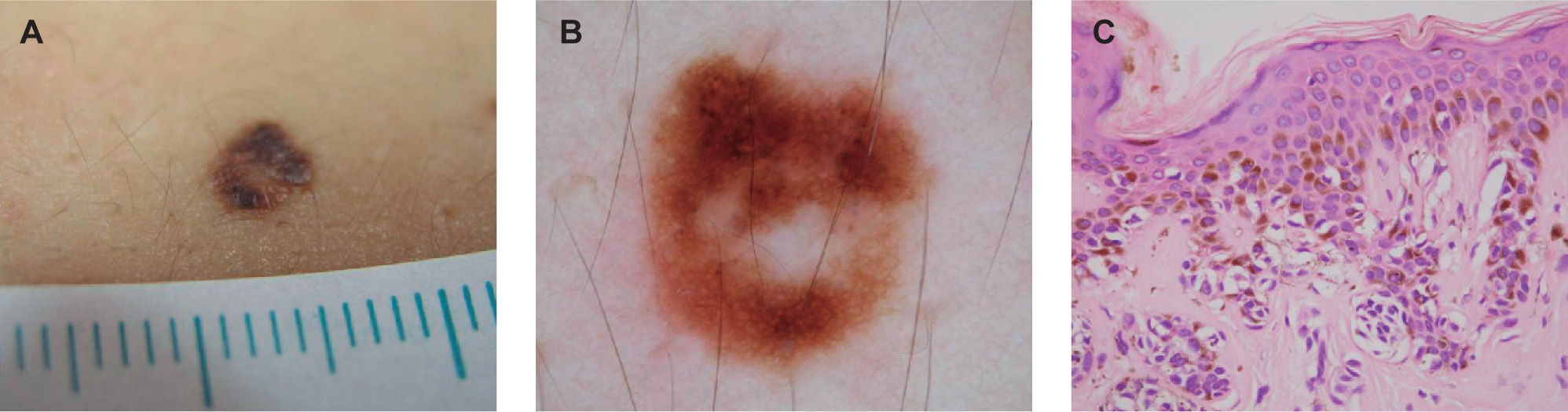
En cuanto a la presencia de estructuras azul-blanquecinas, de las 200 lesiones estudiadas, y excluyendo los nevus azules, 43 de ellas las presentaron (23 %). De éstas, el 51% correspondieron a NM atípicos (fig. 3); el 18,6 %, a NM sin atipia; el 14 %, a otros diagnósticos; el 11,6 %, a melanoma, y el 2,3 %, a nevus congénito.
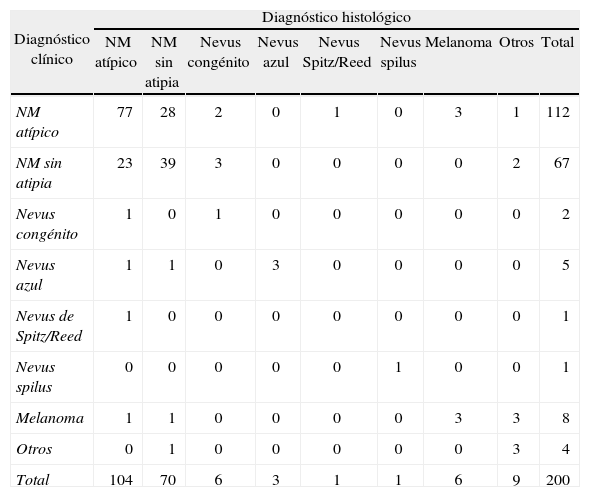
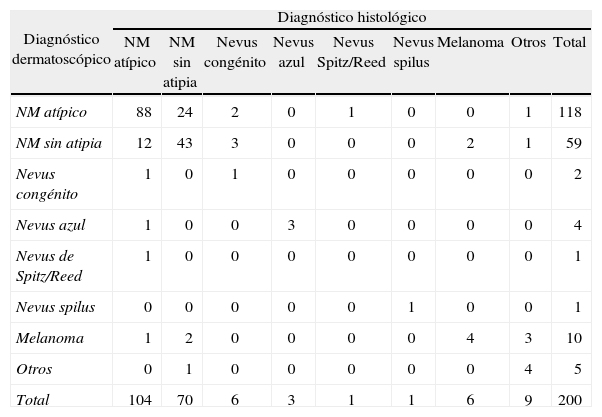
Concordancia entre diagnósticosLa concordancia entre el diagnóstico clínico e histopatológico tuvo un índice Kp de 0,38, de manera que la concordancia se consideró baja (tabla 3). En los nevus atípicos existió una concordancia plena entre ambos diagnósticos en el 68,7 % de las lesiones, mientras que un 25 % de los nevus diagnosticados clínicamente como atípicos no lo fueron realmente. El resto de falsos positivos correspondieron a nevus congénito (2), nevus de Spitz/Reed (1), melanoma (3) y otros (1). Sin embargo, la concordancia entre los diagnósticos dermatoscópico e histológico fue mayor, con un índice Kp de 0,52 (concordancia moderada) (tabla 4). Observamos que en el caso de los NM atípicos el 74,5 % de las lesiones diagnosticadas dermatoscópicamente como tal realmente lo fueron, y un 20,3 % de las lesiones correspondieron a NM sin atipia. El resto de falsos positivos correspondieron a nevus congénito (2), nevus de Spitz/Reed (1) y otros (1).
Concordancia entre diagnóstico clínico e histológico
| Diagnóstico clínico | Diagnóstico histológico | ||||||||
| NM atípico | NM sin atipia | Nevus congénito | Nevus azul | Nevus Spitz/Reed | Nevus spilus | Melanoma | Otros | Total | |
| NM atípico | 77 | 28 | 2 | 0 | 1 | 0 | 3 | 1 | 112 |
| NM sin atipia | 23 | 39 | 3 | 0 | 0 | 0 | 0 | 2 | 67 |
| Nevus congénito | 1 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 2 |
| Nevus azul | 1 | 1 | 0 | 3 | 0 | 0 | 0 | 0 | 5 |
| Nevus de Spitz/Reed | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 1 |
| Nevus spilus | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 0 | 1 |
| Melanoma | 1 | 1 | 0 | 0 | 0 | 0 | 3 | 3 | 8 |
| Otros | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 3 | 4 |
| Total | 104 | 70 | 6 | 3 | 1 | 1 | 6 | 9 | 200 |
Índice kappa ponderado: 0,38. NM: nevus melanocítico.
Concordancia entre diagnóstico dermatoscópico e histológico
| Diagnóstico dermatoscópico | Diagnóstico histológico | ||||||||
| NM atípico | NM sin atipia | Nevus congénito | Nevus azul | Nevus Spitz/Reed | Nevus spilus | Melanoma | Otros | Total | |
| NM atípico | 88 | 24 | 2 | 0 | 1 | 0 | 0 | 1 | 118 |
| NM sin atipia | 12 | 43 | 3 | 0 | 0 | 0 | 2 | 1 | 59 |
| Nevus congénito | 1 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 2 |
| Nevus azul | 1 | 0 | 0 | 3 | 0 | 0 | 0 | 0 | 4 |
| Nevus de Spitz/Reed | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 1 |
| Nevus spilus | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 0 | 1 |
| Melanoma | 1 | 2 | 0 | 0 | 0 | 0 | 4 | 3 | 10 |
| Otros | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 4 | 5 |
| Total | 104 | 70 | 6 | 3 | 1 | 1 | 6 | 9 | 200 |
Indice kappa ponderado: 0,52. NM: nevus melanocítico.
Al realizar modelos de regresión logística univariante y multivariante para explorar aquellas variables que estaban asociadas de modo estadísticamente significativo a la presencia de NM atípico, los predictores significativos fueron la edad (odds ratio [OR] = 0,98 [0,96-0,99], p = 0,045); las características clínicas atípicas (OR = 5,2 [2,8-9,6], p < 0,0001) y las características dermatoscópicas atípicas (OR = 12 [6-24], p < 0,0001). En el límite de la significación quedaron el sexo masculino (OR = 1,5 [0,8-2,7]; p = 0,19) y el fototipo claro (OR = 1,6 [0,9-2,7]; p = 0,12).
El modelo final sólo contenía la variable que recogía la impresión dermatoscópica, la cual era, tras el ajuste para el resto de las variables, la única estadísticamente significativa. El modelo que la incluía alcanzaba una sensibilidad del 69 % y una especificidad del 85 %.
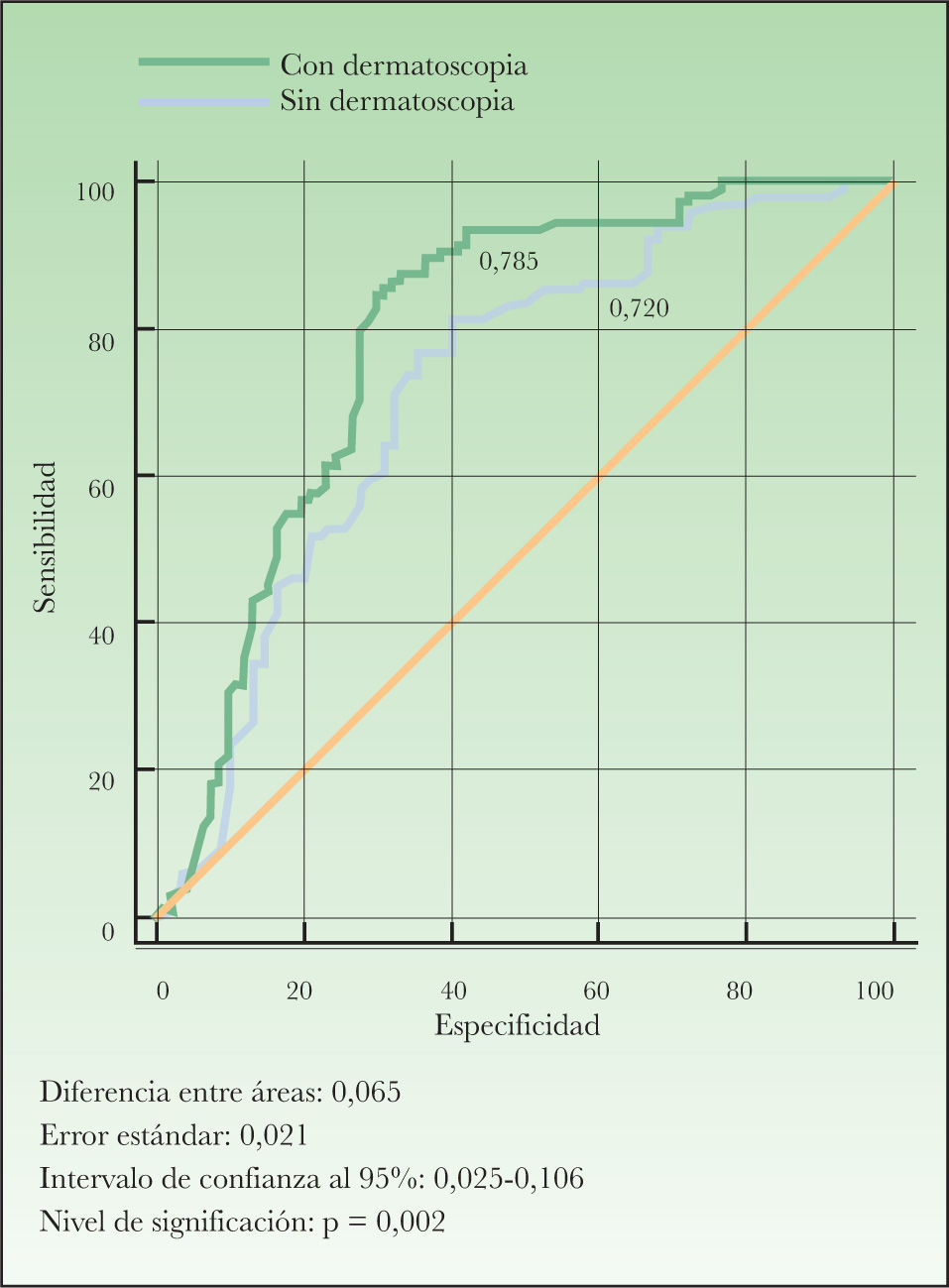
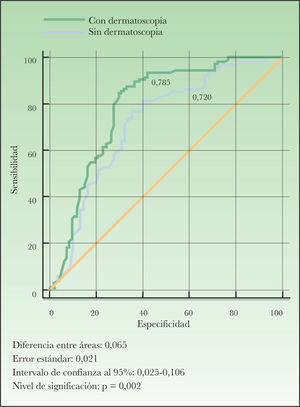
Finalmente se realizó la comparación de las curvas ROC entre el modelo que contenía sólo el diagnóstico clínico frente al modelo que contenía dicho diagnóstico apoyado por la utilización de la dermatoscopia, ajustado para la edad, el sexo y el fototipo. Al comparar las áreas bajo la curva de ambos diagnósticos observamos que ésta aumentaba cuando se utilizaba la dermatoscopia. El área bajo la curva del modelo clínico fue de 0,720 y el área bajo la curva del modelo dermatoscópico fue de 0,785. La diferencia entre ambos, 0,065, resultó estadísticamente significativa (fig. 4).
DiscusiónVarios estudios han demostrado la poca correlación existente entre las características clínicas atípicas de los NM (diámetro mayor de 5 o 6 mm, bordes mal definidos, márgenes irregulares, varios colores y presencia simultánea de componentes maculosos y papulosos) y la verdadera atipia histológica8,18,19. De hecho, la definición de NMA debe ser exclusivamente dermatopatológica, ya que en general no se observa una buena correlación clínico-patológica7,8.
En nuestro trabajo hemos analizado cada una de las características clínicas de atipia melanocítica y las hemos relacionado con la presencia o no de atipia histológica.
Según nuestros resultados, y en cuanto al diámetro de las lesiones, no hemos encontrado estudios publicados que hablen acerca de la relación entre dicho parámetro y la atipia melanocítica en las NM (a excepción del trabajo de Clark et al1).
Sin embargo, a la luz de nuestros hallazgos y extrapolando los resultados de otros estudios acerca del melanoma20, el diámetro de las lesiones parece no ser un parámetro fiable a la hora de diferenciar atipia de no atipia melanocítica. Por otra parte, deducimos que el contorno de la lesión es un parámetro importante y que la presencia de bordes irregulares se da con mayor frecuencia en los NM atípicos y/o melanomas que en el resto de las lesiones melanocíticas.
En cuanto a la asimetría, según los resultados obtenidos en nuestro estudio, la de los NM no puede considerarse un parámetro fidedigno a la hora de diferenciar entre NM atípico y sin atipia (p < 0,09). Sin embargo, si evaluamos el número de colores de la lesión, observamos que, coincidiendo con otros autores21, los NM atípicos presentaban 3 o más colores, siendo éstos en su mayoría negro, marrón claro y marrón oscuro. Por otra parte, Annessi et al8, entre otros hallazgos, observaron que cuando los nevus con componente macular crecían, los atributos de displasia histológica aumentaban. En este estudio una gran proporción de NM con componente macular tenía displasia histológica. Por tanto, a la luz de nuestros resultados y los de Annessi et al8, parece que la mayoría de las lesiones que presentan atipia lo suelen hacer en el componente de la unión, de manera que los nevus con componente macular presentan atipia con más probabilidad que aquellos que tienen solamente componente papular. En cuanto a la evolución, dado que fue un parámetro subjetivo valorado por el propio paciente, no podemos emitir conclusiones fiables. Creemos de todas formas que parece existir una evolución natural en las lesiones melanocíticas que determina cambios a lo largo de su existencia.
La dermatoscopia ha facilitado en gran medida la identificación de esta variante de nevus, ya que se han llevado a cabo diferentes estudios para determinar los patrones dermatoscópicos característicos de los nevus de Clark9,14,22. En nuestro estudio también hemos querido valorar los patrones dermatoscópicos predominantes, y observamos que en el caso de los NM atípicos el más prevalente lo constituyó el «3 estructuras»; sin embargo, en el caso de NM sin atipia el patrón dermatoscópico más frecuente con diferencia fue el tipo «globular-homogéneo». Respecto a la pigmentación, el tipo más frecuente en los nevus atípicos ha sido el multifocal. Otros estudios (Hoffmann-Wellenhof et al9, Blum et al14, Fikrle y Pizinger22) demuestran diferencias entre los patrones predominantes, así como en los distintos tipos de pigmentación.
La asimetría de estructuras dermatoscópicas y la presencia de estructuras de regresión (estructuras azul-blanquecinas) han demostrado ser dos parámetros importantes para el diagnóstico de melanoma23–27. En nuestro estudio determinamos la presencia de estas estructuras y su asociación con la atipia histológica. No pudimos demostrar una buena concordancia entre la asimetría de estructuras dermatoscópicas y el diagnóstico histopatológico de NM atípico. Respecto a la presencia de estructuras azul-blanquecinas, nuestros resultados tuvieron un buen nivel de significación estadística (p < 0,001), por lo que podemos afirmar que existe una asociación entre la presencia de dichas estructuras y la atipia histológica. Queremos destacar la importancia de definir el concepto de estructuras azul-blanquecinas y consensuar si el velo azul-blanquecino queda incluido o no en dicha definición, ya que algunos autores lo incluyen (Zalaudek et al25) y otros no (Massi et al23).
Aunque existen estudios que establecen una correlación significativa entre la atipia clínica y la histológica7,28,29, otros estudios más recientes demuestran cómo esta correlación es en muchos casos controvertida8,18,19,22,30. Annessi et al8 estudiaron la correlación entre la atipia clínica y la displasia histológica. El nivel de concordancia se midió con el índice Kp. Dicho valor fue de 0,17 (grado de acuerdo insignificante, según consenso). En nuestro trabajo también calculamos el grado de concordancia entre los tres diagnósticos mediante el índice Kp y observamos como, al igual que en el trabajo de Annessi et al8, el grado de concordancia entre el diagnóstico clínico y el histológico fue bajo. Nuestro valor fue de 0,38, considerándose un grado de concordancia baja. Sin embargo, al calcular la concordancia entre el diagnóstico dematoscópico y el histológico, éste aumentó considerablemente, obteniéndose un valor de 0,52 (grado de acuerdo moderado). Por tanto, la dermatoscopia parece mejorar la precisión en el diagnóstico de los NMA.
Para finalizar nuestro trabajo hemos querido verificar que, al igual que han demostrado otros autores previamente para el diagnóstico del melanoma20,31–34, la dermatoscopia aumenta la sensibilidad y especificidad del diagnóstico del NMA. Para ello aplicamos modelos de regresión logística multivariante, y aplicando curvas ROC observamos que la dermatoscopia es una técnica útil a la hora de diferenciar NM atípicos de NM sin atipia, ya que existe un incremento del área bajo la curva estadísticamente significativo cuando se comparan los modelos sin dermatoscopia y con dermatoscopia.
Por tanto, concluimos que, a pesar de sus limitaciones, la dermatoscopia ha demostrado su utilidad y capacidad de mejorar la precisión diagnóstica en el campo de las lesiones melanocíticas. En nuestro trabajo hemos podido comprobar su validez en el diagnóstico de los NM atípicos, por lo que creemos que es una técnica útil para la práctica clínica diaria del dermatólogo.
AgradecimientosQueremos expresar nuestro más sincero agradecimiento a todos los miembros del servicio de Dermatología del Hospital Clínico Universitario de Valladolid por su valiosa colaboración en la realización de este trabajo.
Conflicto de interesesDeclaramos no tener ningún conflicto de intereses.