INTRODUCCION
Los interferones 1 constituyen una familia de proteínas del grupo de las citocinas implicadas en la regulación de la respuesta inmune. Poseen actividad antiviral, antineoplásica e inmunomoduladora y actualmente se usan en distintas patologías como la hepatitis crónica 2,3, esclerosis múltiple 4, leucemia mieloide crónica 5, sarcoma de Kaposi y melanoma 6, entre otros. En general, los efectos secundarios son dosis dependientes. Lo más frecuente es que aparezca ya después de la primera dosis un cuadro pseudogripal con fiebre, cansancio, mialgias, artralgias, escalofríos, etc. Los efectos adversos con manifestaciones cutáneas sólo aparecen en el 5-12 % de los casos y se manifiestan como eritema, aparición o reactivación de herpes labial, pero la necrosis cutánea en el lugar de la inyección es muy rara y sólo se han descrito algunos casos aislados 7-10.
Comunicamos un nuevo caso de necrosis por interferón en un paciente con melanoma y hacemos una revisión de la literatura médica al respecto.
CASO CLINICO
Varón de 55 años de edad con antecedentes personales de enfermedad pulmonar obstructiva crónica que nos consultó por presentar un tumor pigmentado en la zona retroauricular derecha de unos siete meses de evolución, con crecimiento progresivo y prurito ocasional. El estado general era bueno y no se palpaban adenopatías ni visceromegalias.
En la exploración se observó un tumor pigmentado, asimétrico en un eje, con bordes cortados a pico en dos segmentos, de color marrón claro y oscuro, y con un nódulo central de 0,9 x 1,1 cm de diámetro. Con dermatoscopia existía un retículo prominente en el centro y roto en uno de sus bordes; velo blanco-azulado y proyecciones radiales. El estudio de extensión fue negativo. Con el diagnóstico clínico de melanoma extirpamos el tumor con 2 cm de margen en la superficie, llegando hasta la fascia muscular y, en el mismo acto quirúrgico, realizamos una biopsia selectiva del ganglio centinela mediante cirugía radioguiada que encontramos localizado en la cadena yugular.
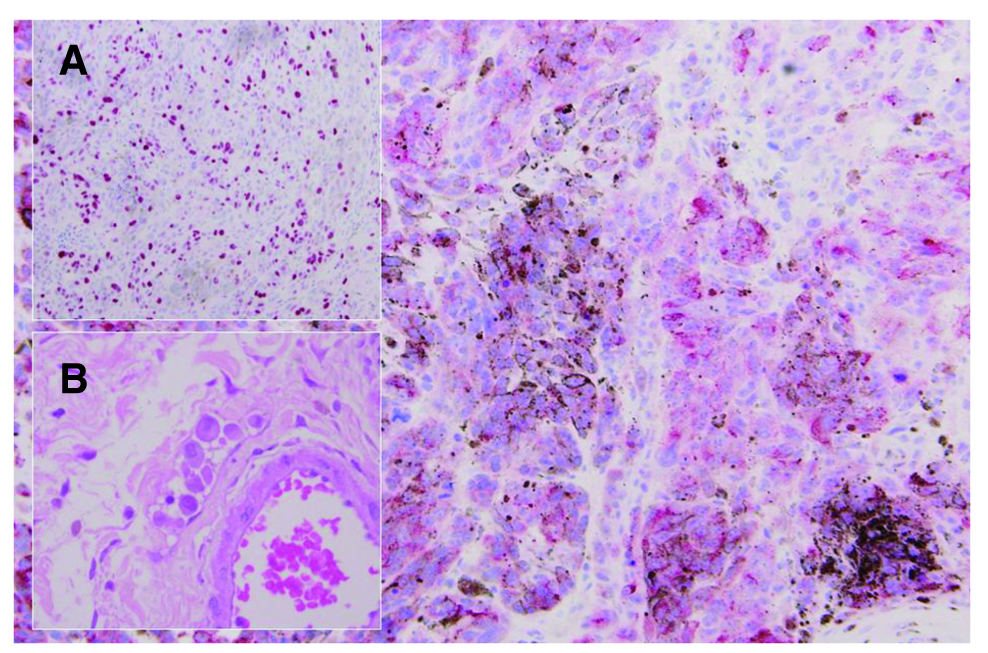
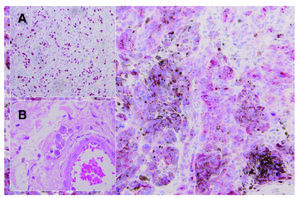
El estudio anatomopatológico de la pieza dio el resultado de léntigo maligno melanoma con crecimiento polipoide, nivel III de Clark y 2,3 mm de espesor de Breslow (fig. 1) y en algunas zonas existía invasión vascular por las células tumorales. El ganglio centinela fue negativo (H&E, HMB45, S1200 y Melan A).
Fig. 1.--Melanocitos en actividad y cúmulos de melanina. (HMB45, x 40.) Elevado índice de proliferación celular (A). (Ki67). Detalle de la invasión vascular (B).
Quince días después de la intervención iniciamos el tratamiento con interferón (IFN) alfa-2b según la pauta clásica de Kirkwood 11 administración intravenosa de 20 millones de unidades/m 2 de superficie corporal/día durante 5 días durante 4 semanas, y posteriormente 10 millones de unidades/m 2 de superficie corporal vía subcutánea, 3 días en semana, durante 48 semanas. La inyección subcutánea normalmente se realiza, de forma rotatoria, en la raíz de las cuatro extremidades.
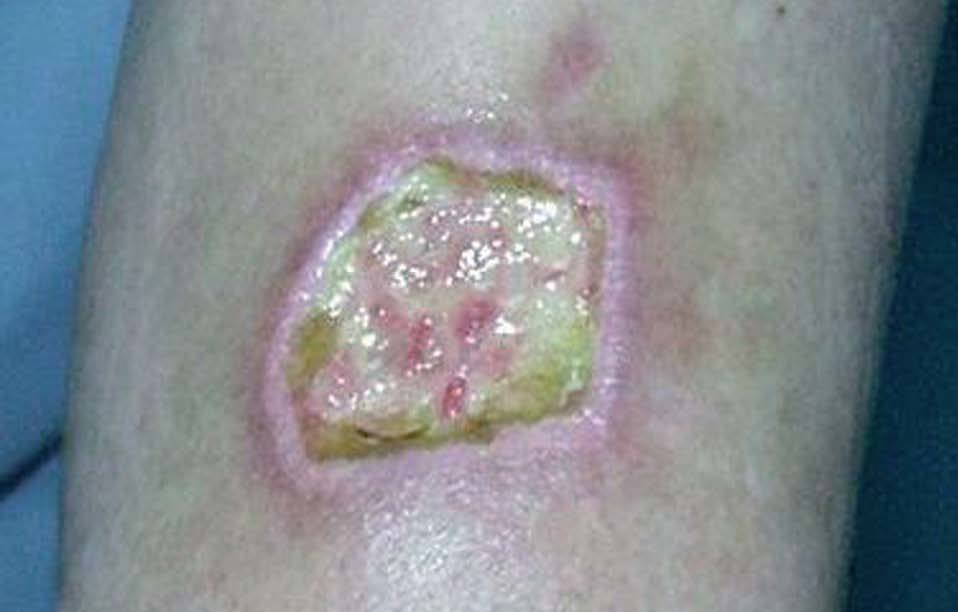
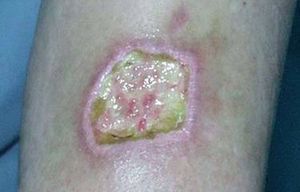
La tolerancia clínica y analítica del paciente al IFN fue buena durante el período de inducción y en los meses siguientes. Sin embargo, en el último mes de tratamiento, apareció en uno de los lugares de inyección, en la cara externa del brazo izquierdo, una lesión eritematosa, indurada y dolorosa que rápidamente evolucionó a una necrosis y úlcera de 3 x 4 cm de diámetro (fig. 2). No había signos evidentes de infección. Las otras zonas de inyección permanecían normales.
Fig. 2.--Lesión ulcerada en brazo izquierdo.
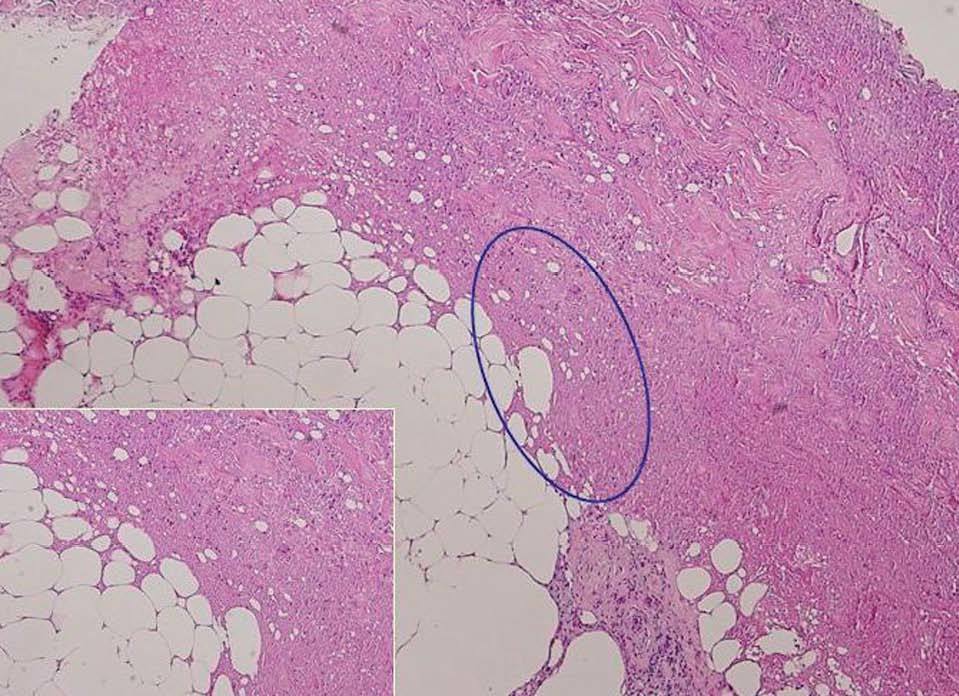
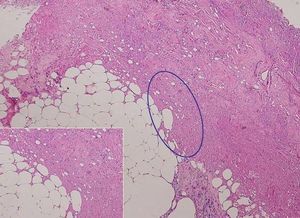
Las exploraciones complementarias realizadas, hemograma, estudio completo de la coagulación, bioquímica y los cultivos bacteriológicos repetidos del exudado fueron normales. Se realizó una biopsia punch de la lesión y el estudio histológico concluyó en una paniculitis necrótica sin evidencia de fenómenos vasculares ni inflamatorios, posiblemente secundaria a tratamiento con interferón (fig. 3).
Fig. 3.--Extensa área de necrosis que afecta a la hipodermis. (Hematoxilina-eosina, x 10.) En el recuadro (Hematoxilina-eosina, x 40) zona de necrosis con algunos restos celulares destruidos, sin evidencia de inflamación ni vasculitis.
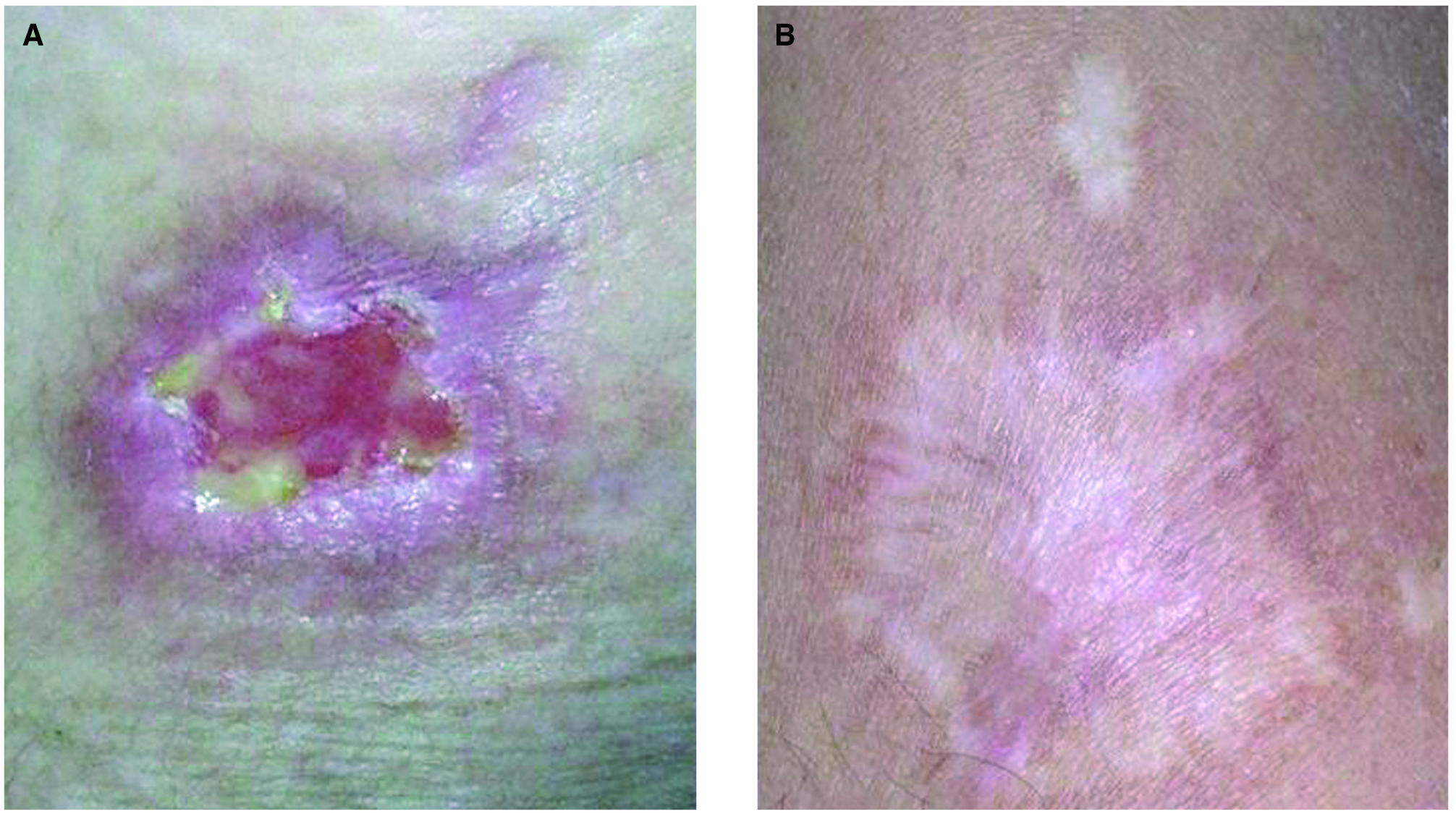
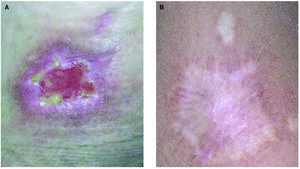
La úlcera se trató con pomadas antibióticas y desbridamientos quirúrgicos periódicos, cerrando por segunda intención en 7 meses (fig. 4).
Fig. 4.--Detalle de la úlcera a los cinco meses de tratamiento (A) y lesión cicatricial, aspecto actual de la lesión, a los tres años de evolución (B).
El paciente actualmente, 3 años después, permanece asintomático sin evidencias de enfermedad y con todos los controles clínicos, analíticos y de imagen dentro de la normalidad.
DISCUSION
El tratamiento adyuvante con IFN en pacientes con melanoma cutáneo lo realizamos desde hace años de forma habitual en enfermos con ganglios positivos. En nuestro caso, a pesar de que el ganglio centinela fue negativo, en la histología del tumor primitivo se encontró invasión vascular, que es un signo de mal pronóstico en la evolución biológica del melanoma por su capacidad de producir metástasis, por lo que decidimos iniciar un tratamiento adyuvante con el IFN.
La necrosis cutánea secundaria a la inyección de IFN es un efecto adverso muy poco frecuente. El primer caso descrito data del año 1989 12 en un paciente afecto de Sarcoma de Kaposi tratado con IFN alfa. Estudios posteriores han demostrado que pueden producirse independientemente del tipo de IFN 13,14, dosis 15 y tiempo de tratamiento, cursando, asimismo, con histología inespecífica.
El mecanismo fisiopatológico por el que se produce la necrosis aún no está claro. Se han postulado diversas hipótesis 16:
1. Debido a la existencia de una «embolia cutis medicamentosa» 17,o síndrome de Nicolau, secundaria a la inyección accidental de IFN intraarteriolar que provocaría una activación local de la coagulación, desarrollando una trombosis y la necrosis consecuente. En nuestro caso, sin embargo, no se apreciaba daño vascular alguno en la histología.
2. Debido a la actividad procoagulante del IFN en conjunción con estados protrombóticos inherentes al paciente 18. El IFN posee una acción directa sobre la pared vascular, estimulando la proliferación de células endoteliales por aumento de la producción de interleucina 1 (IL-1). A nuestro paciente se le realizó un estudio de trombofilia que incluía: colesterol, triglicéridos, plaquetas, tiempo de protrombina, tiempo de tromboplastina parcial, fibrinógeno, anticoagulante lúpico, anticuerpos anticardiolipina, alfa-2 antiplasmina, plasminógeno, proteínas S, C, antitrombina III, homocisteína, así como estudio genético del factor V Leiden, protrombina 20210 y MTHFR (metilén-tetrahidrofolato reductasa), que resultó negativo, por lo que esta teoría como mecanismo etiopatogénico nos parece poco probable en nuestro paciente.
3. La necrosis cutánea sería secundaria a fenómenos de hipersensibilidad retardada 19. Las inyecciones repetidas de IFN en los mismos lugares podrían conducir a la persistencia de antígenos responsables de una inmunización local. Si nuestro paciente alternaba con frecuencia los lugares de inyección se nos plantea el interrogante de porqué apareció necrosis sólo en uno de ellos.
La baja frecuencia de efectos adversos cutáneos asociados al IFN, un mecanismo de producción poco claro, la existencia de descripción de casos aislados, sin amplias series que permitan un estudio completo de incidencia y causalidad, nos ha llevado a presentar este caso. El mecanismo fisiopatológico de la necrosis aún permanece incierto, posiblemente por la escasez de datos de que disponemos, aunque es probable que existan varios factores relacionados en su patogénesis, induciendo unos cambios histológicos no específicos responsables de la clínica.
Declaración de conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Guadalupe Aguilar García.
Servicio de Dermatología. Hospital Clínico Universitario San Cecilio.
Avda. Madrid, 9. 18012 Granada. España.
guadaguilar@hotmail.com
Cristina Serrano Falcón.
Servicio de Dermatología. Hospital Clínico Universitario San Cecilio.
Avda. Madrid, 9. 18012 Granada. España.
Crisefa@aedv.es
Recibido el 25 de noviembre de 2005.
Aceptado el 17 de julio de 2006.