El siringocistadenocarcinoma papilífero (SCACP) es una variante muy infrecuente de carcinoma anexial cutáneo que suele aparecer inicialmente como una transformación maligna in situ en un siringocistadenoma papilífero (SCAP), progresando posteriormente a un carcinoma invasivo. Presentamos un caso de SCACP invasivo con diferenciación escamosa.
Se trata de un varón de 40 años sin antecedentes de interés, que consultaba por la aparición de una lesión pigmentada de un año de evolución y crecimiento progresivo, localizada a nivel del tórax. El paciente refería que la lesión era asintomática, pero que en ocasiones sangraba con el roce.
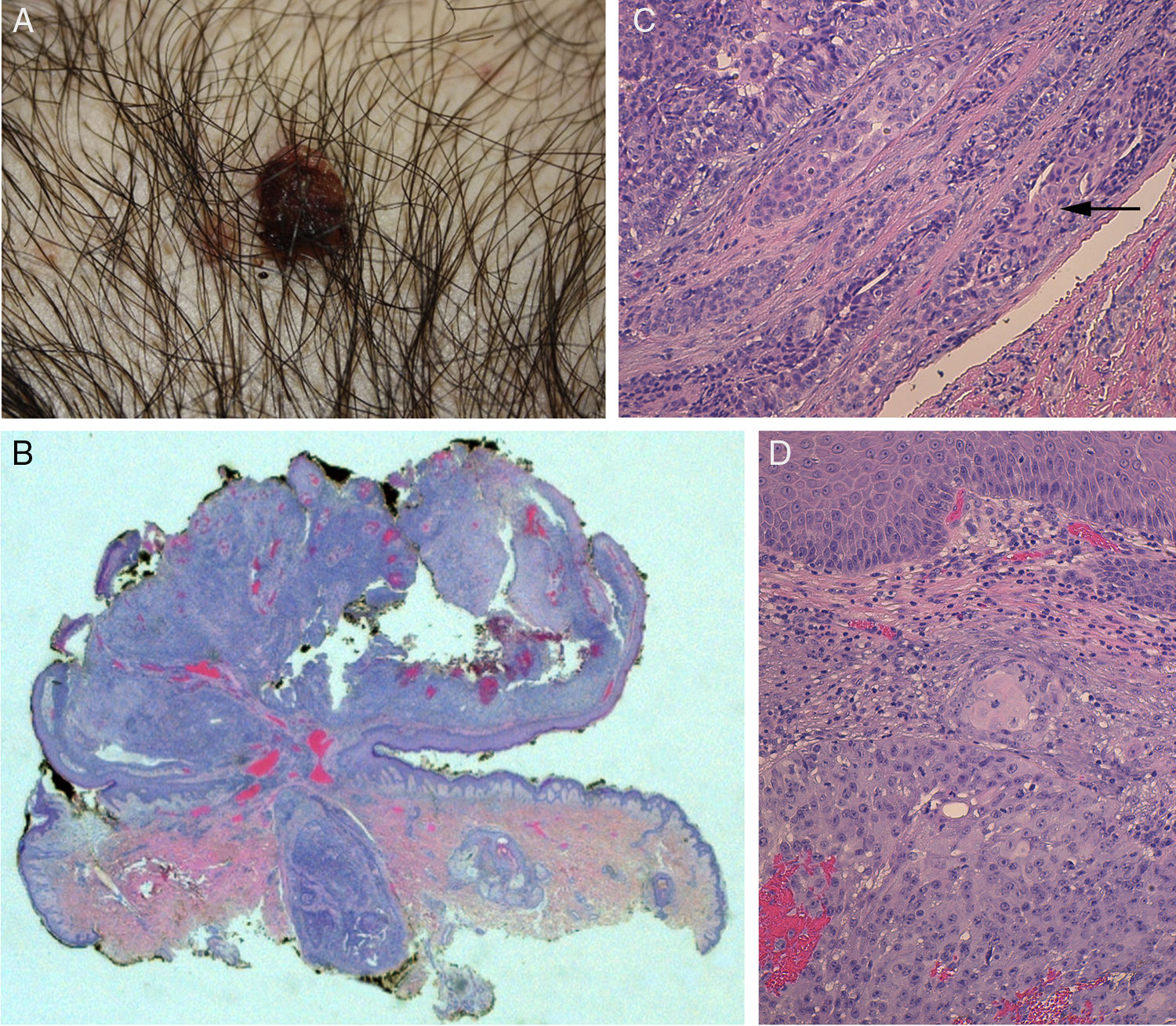
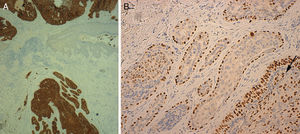
En la exploración se objetivó una pápula pediculada de 10mm de diámetro, eritematomarronácea y cubierta por una costra exudativa (fig. 1).
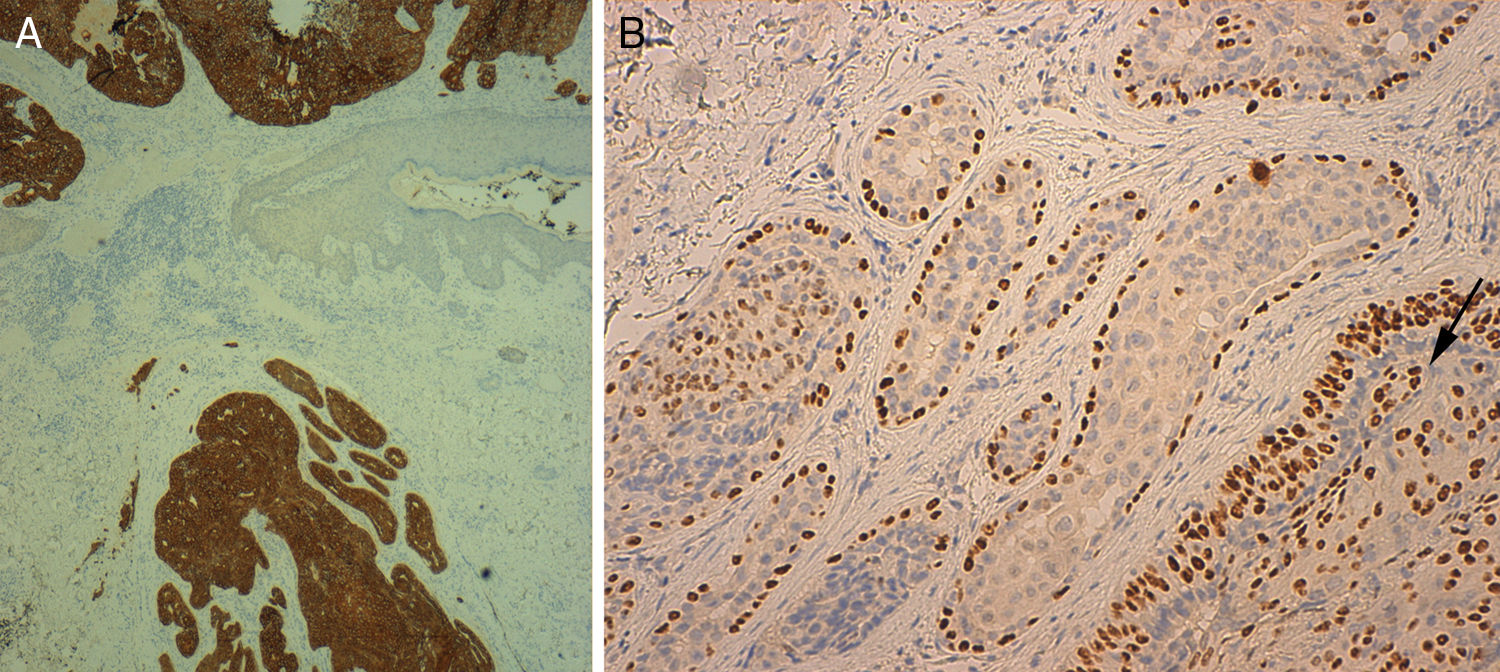
El estudio histológico evidenció una lesión de crecimiento mixto endo-exofítico, que presentaba un crecimiento cordonal en la porción exofítica, en contacto con la epidermis y que expandía la dermis. Este crecimiento aparecía constituido por células claras y escamosas, estas últimas con marcada atipia; estaba limitado en algunas zonas por la membrana basal mientras que en otras infiltraba la dermis. La porción más profunda, bajo el collarete epidérmico, estaba formada por estructuras tubulares rodeadas por una banda de fibrosis y constituidas por 2 capas de células. De forma focal, estas estructuras aparecían colonizadas por un componente celular atípico. La población epitelial en la superficie era positiva para citoqueratina (CK) 7 y 5-6, y negativa para CK-20. El P63 resultó positivo en la porción superficial y en profundidad; en las áreas de conductos fue positivo únicamente en el estrato periférico de células mioepiteliales. El componente atípico era débilmente positivo para PAS. Con estos hallazgos se realizó el diagnóstico de SCACP invasivo con diferenciación escamosa (figs. 1 y 2).
A) Imagen clínica del SCACP. B) Panorámica de la neoplasia: se observa una lesión exoendofítica pediculada, con área benigna en la base de contorno redondeado y bien delimitado (H&E ×25). C) Detalle de la lesión benigna formada por estructuras tubulares, parcialmente colonizadas por células atípicas (flecha) (H&E ×100). D) Área del SCACP con invasión dérmica donde se observan células de diferenciación escamosa, mitosis y núcleos pleomórficos (H&E ×100).
La neoplasia contactaba con el margen lateral, por lo que se ampliaron los márgenes de extirpación 1cm, no encontrándose restos neoplásicos.
Tras 8 meses de seguimiento, el paciente no ha presentado signos de recidiva.
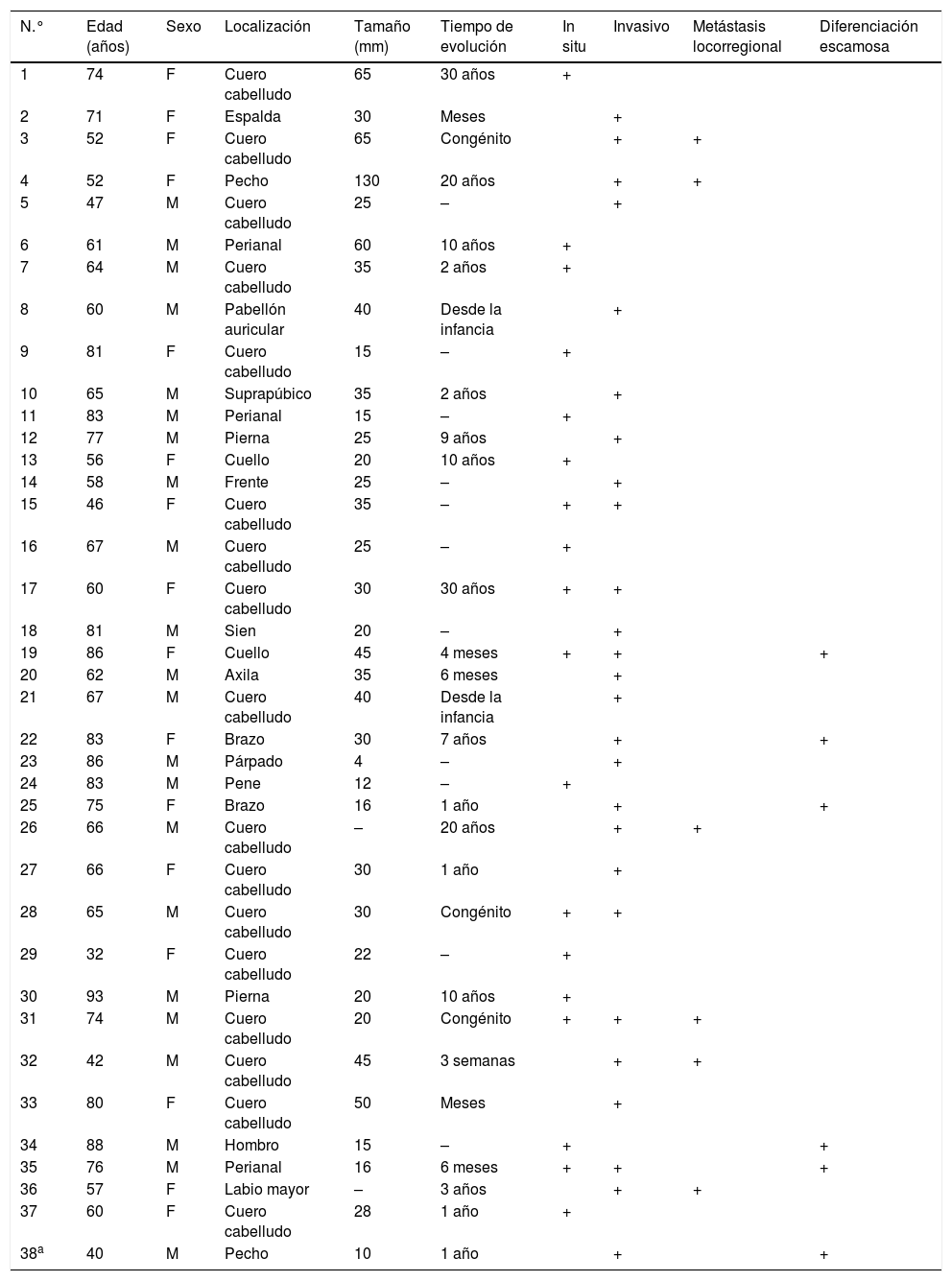
El SCACP constituye un carcinoma anexial de origen controvertido (apocrino vs. ecrino) del que únicamente existen 37 casos descritos en la literatura y que se considera la variante maligna del SCAP. Aparece en pacientes mayores de 60 años, sin predominio claro entre sexos, localizado predominantemente en la cabeza y el cuello1–5. Constituye una neoplasia de bajo grado de malignidad de la que se han notificado 6 casos con metástasis locorregionales y ninguno con metástasis a distancia4,5. Se ha observado recurrencia tumoral en 3 pacientes4. En ocasiones puede aparecer de forma multifocal en el seno de un SCAP o de un nevo sebáceo con zonas in situ y otras invasivas2,4,6,7(tabla 1).
Resumen de casos de SCACP publicados y características clinicohistológicas
| N.° | Edad (años) | Sexo | Localización | Tamaño (mm) | Tiempo de evolución | In situ | Invasivo | Metástasis locorregional | Diferenciación escamosa |
|---|---|---|---|---|---|---|---|---|---|
| 1 | 74 | F | Cuero cabelludo | 65 | 30 años | + | |||
| 2 | 71 | F | Espalda | 30 | Meses | + | |||
| 3 | 52 | F | Cuero cabelludo | 65 | Congénito | + | + | ||
| 4 | 52 | F | Pecho | 130 | 20 años | + | + | ||
| 5 | 47 | M | Cuero cabelludo | 25 | – | + | |||
| 6 | 61 | M | Perianal | 60 | 10 años | + | |||
| 7 | 64 | M | Cuero cabelludo | 35 | 2 años | + | |||
| 8 | 60 | M | Pabellón auricular | 40 | Desde la infancia | + | |||
| 9 | 81 | F | Cuero cabelludo | 15 | – | + | |||
| 10 | 65 | M | Suprapúbico | 35 | 2 años | + | |||
| 11 | 83 | M | Perianal | 15 | – | + | |||
| 12 | 77 | M | Pierna | 25 | 9 años | + | |||
| 13 | 56 | F | Cuello | 20 | 10 años | + | |||
| 14 | 58 | M | Frente | 25 | – | + | |||
| 15 | 46 | F | Cuero cabelludo | 35 | – | + | + | ||
| 16 | 67 | M | Cuero cabelludo | 25 | – | + | |||
| 17 | 60 | F | Cuero cabelludo | 30 | 30 años | + | + | ||
| 18 | 81 | M | Sien | 20 | – | + | |||
| 19 | 86 | F | Cuello | 45 | 4 meses | + | + | + | |
| 20 | 62 | M | Axila | 35 | 6 meses | + | |||
| 21 | 67 | M | Cuero cabelludo | 40 | Desde la infancia | + | |||
| 22 | 83 | F | Brazo | 30 | 7 años | + | + | ||
| 23 | 86 | M | Párpado | 4 | – | + | |||
| 24 | 83 | M | Pene | 12 | – | + | |||
| 25 | 75 | F | Brazo | 16 | 1 año | + | + | ||
| 26 | 66 | M | Cuero cabelludo | – | 20 años | + | + | ||
| 27 | 66 | F | Cuero cabelludo | 30 | 1 año | + | |||
| 28 | 65 | M | Cuero cabelludo | 30 | Congénito | + | + | ||
| 29 | 32 | F | Cuero cabelludo | 22 | – | + | |||
| 30 | 93 | M | Pierna | 20 | 10 años | + | |||
| 31 | 74 | M | Cuero cabelludo | 20 | Congénito | + | + | + | |
| 32 | 42 | M | Cuero cabelludo | 45 | 3 semanas | + | + | ||
| 33 | 80 | F | Cuero cabelludo | 50 | Meses | + | |||
| 34 | 88 | M | Hombro | 15 | – | + | + | ||
| 35 | 76 | M | Perianal | 16 | 6 meses | + | + | + | |
| 36 | 57 | F | Labio mayor | – | 3 años | + | + | ||
| 37 | 60 | F | Cuero cabelludo | 28 | 1 año | + | |||
| 38a | 40 | M | Pecho | 10 | 1 año | + | + |
Parekh et al. han propuesto que algunos casos de SCACP aparecería como consecuencia del acúmulo progresivo de alteraciones genómicas en un nevo sebáceo, siguiendo la siguiente secuencia: nevo sebáceo, SCAP, SCACP in situ y SCACP invasivo4. Aparte de la asociación estadística, no existen pruebas genómicas que avalen esta teoría.
Clínicamente, se presenta como un nódulo exofítico eritematoso, normocoloreado, amarillento o marrón, típicamente asintomático (aunque puede ser doloroso y/o ulcerarse), de velocidad de crecimiento variable (pudiendo alternar fases de crecimiento y de estabilidad). Su tiempo de evolución al diagnóstico varía de pocas semanas hasta 30 años4.
Histológicamente se caracteriza por presentar células glandulares con citoplasma decapitado, que muestran rasgos de malignidad citológica (pleomorfismo, ratio núcleo/citoplasma elevado), así como positividad para PAS diastasa. Se diferencian 3 variantes de presentación: adenocarcinoma in situ, con arquitectura típica de SCAP acompañada de un epitelio displásico separado de la dermis adyacente por una capa de células basales o mioepiteliales a modo de «membrana basal»; adenocarcinoma invasivo, en el que las células displásicas romperían esta «membrana basal» invadiendo la dermis y formando glándulas neoplásicas y la variante constituida por focos de carcinoma espinocelular invasivo sobre un SCAP6.
La inmunohistoquímica es útil para su diagnóstico. La positividad para CK-5/6 y para p63 (como en nuestro caso) permitiría diferenciarlo del adenocarcinoma metastásico y del hidradenocarcinoma papilífero, y su negatividad para CK-20 también lo diferenciaría del primero2,3.
El SCACP puede asociar múltiples variantes histológicas: áreas basaloides, linfoepitelioma-like, con diferenciación escamosa, con infiltración pagetoide de la epidermis, con infiltración perineural, cuerpos de psammoma, un sebaceoma, un carcinoma sebáceo y un carcinoma ductal in situ1–4. Dada su variabilidad de rasgos histológicos y su consecuente complejidad diagnóstica, es conveniente evitar juicios diagnósticos sobre biopsias parciales2.
El diagnóstico diferencial incluiría el hidradenocarcinoma papilífero, el adenocarcinoma ductal apocrino y las metástasis cutáneas de adenocarcinomas de distinto origen.
No existe ningún protocolo terapéutico para el SCACP. La cirugía con márgenes amplios se considera el tratamiento de elección8, habiéndose propuesto también la cirugía de Mohs9. El estudio de ganglio centinela se ha realizado asociado a linfadenectomía en algún caso4,8. El uso de quimioterapia y/o radioterapia es controvertido5,10
En conclusión, presentamos un nuevo caso de SCACP, una neoplasia muy poco frecuente, que constituye el segundo caso descrito de localización torácica y el sexto que presenta áreas con diferenciación escamosa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.