Los sistemas de luz pulsada intensa han evolucionado desde su introducción en la medicina hace 20 años. La luz pulsada consiste en una energía lumínica policromática, no coherente y no colimada que abarca varias longitudes de onda pudiendo actuar sobre diferentes cromóforos. Este hecho permite una gran versatilidad, pudiendo tratar diferentes enfermedades, desde lesiones pigmentadas o vasculares hasta fotodepilación y fotorrejuvenecimiento, con una alta tasa de cobertura de la piel gracias al gran tamaño del haz. Al tratarse de sistemas no ablativos resulta una opción en auge actualmente, ya que los pacientes no están dispuestos a asumir los efectos secundarios de otros procedimientos que además requieren tiempos prolongados de ausencia de la vida laboral y social. Su eficacia es similar en muchos casos a los tratamientos con láser. El abanico de posibilidades y aplicaciones se incrementará en los próximos años gracias a esa gran versatilidad junto a la comodidad y seguridad.
Intense pulsed light (IPL) systems have evolved since they were introduced into medical practice 20 years ago. Pulsed light is noncoherent, noncollimated, polychromatic light energy emitted at different wavelengths that target specific chromophores. This selective targeting capability makes IPL a versatile therapy with many applications, from the treatment of pigmented or vascular lesions to hair removal and skin rejuvenation. Its large spot size ensures a high skin coverage rate. The nonablative nature of IPL makes it an increasingly attractive alternative for patients unwilling to accept the adverse effects associated with other procedures, which additionally require prolonged absence from work and social activities. In many cases, IPL is similar to laser therapy in effectiveness, and its versatility, convenience, and safety will lead to an expanded range of applications and possibilities in coming years.
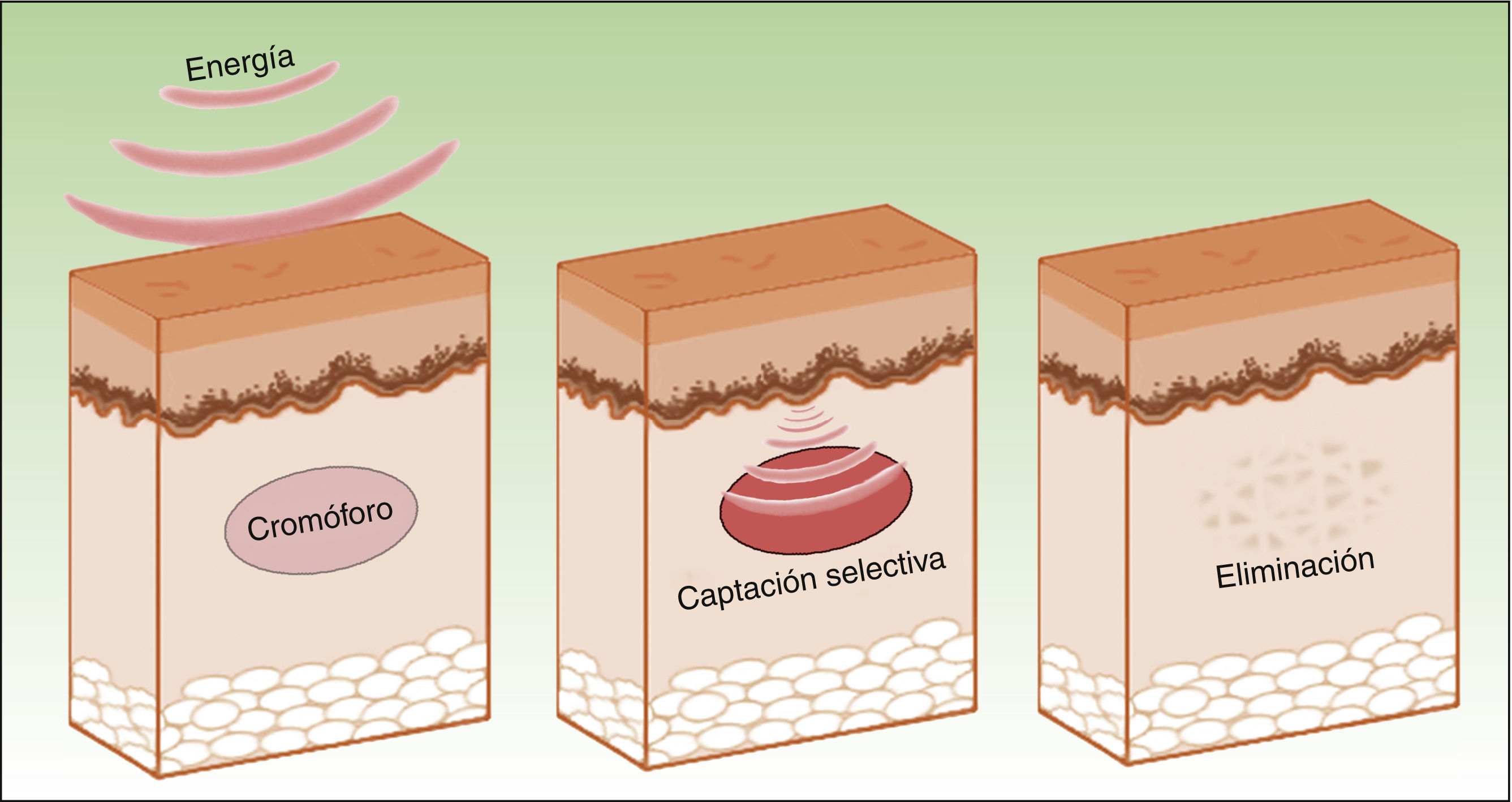
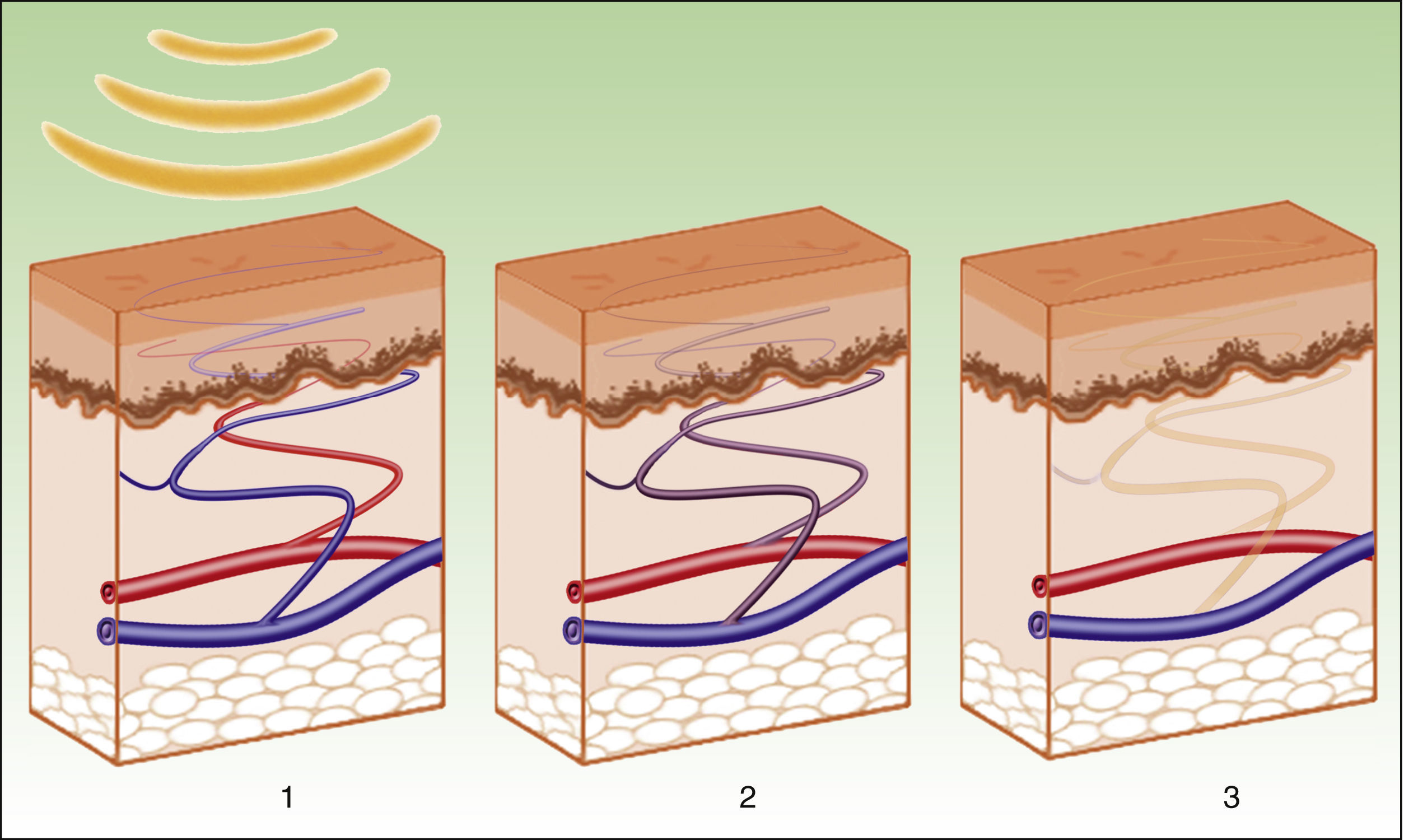
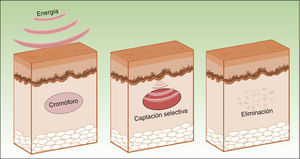
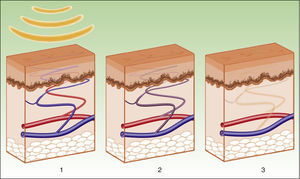
Los efectos producidos por la aplicación de una fuente de luz sobre un tejido son explicables por el principio de la fototermólisis selectiva, descrito por Anderson y Parrish en 19831, el cual establece que la energía suministrada a un tejido tiene una acción selectiva sobre una molécula diana, denominada cromóforo, sin afectar las estructuras adyacentes o haciéndolo mínimamente (figs. 1 y 2). Esta acción selectiva constituye la base de los sistemas no ablativos, como la luz pulsada intensa.
MetodologíaSe ha llevado a cabo una revisión crítica y sistemática de los artículos científicos publicados con respecto a la luz pulsada en población humana durante los últimos 24 años (1990-2014). Para ello se realizó una búsqueda utilizando la base de datos MEDLINE a través de la plataforma Pubmed (United States National Library of Medicine). Se incluyeron los términos: intense pulsed light, new applications, new indications, acne, rosacea, hair removal, photodynamic therapy, photorejuvenation. El resultado fue de 627 artículos. Se desestimaron estudios por su escasa relevancia, por el bajo factor de impacto de la publicación, por tratar técnicas obsoletas o por no centrarse en el ámbito práctico de la dermatología o medicina estética. En total fueron revisados 125 artículos.
En función de la literatura revisada se han sacado conclusiones sobre las indicaciones actuales y las posibles nuevas aplicaciones.
Luz pulsadaEn 1994 el ingeniero israelí Shimon Ekhause logró una emisión estimulada de radiación con múltiples longitudes de onda (λ) creando así la luz pulsada intensa (certificada por la FDA para fines médicos en 1997). Los sistemas de luz pulsada intensa (IPL, por sus siglas en inglés) emiten una luz policromática (λ entre 400-1200nm) no coherente (ni espacial ni temporalmente) y no colimada, con una duración de pulso de entre 2-200ms. Gracias a estas características permite una utilidad polivalente, pudiendo actuar sobre cromóforos diferentes y abriendo el abanico de posibilidades terapéuticas; aunque requiere un aprendizaje más exhaustivo.
Los pulsos de luz generados por la mayoría de dispositivos actuales son producidos por destellos de alta energía debidos al paso de una corriente eléctrica a través de una cámara de gas xenón2; la energía se dirige hacia el extremo distal, el cual libera dicha energía sobre la superficie de la piel a través de un bloque de zafiro o cuarzo. Por este motivo, y para proteger la epidermis en contacto con el cristal, se deben utilizar sistemas de refrigeración.
Inicialmente los pulsos emitidos no eran homogéneos. Existía un cambio en la distribución espectral dentro de un pulso y entre los pulsos, causado por una corriente variable suministrada a la lámpara de destellos de xenón. La tecnología ha conseguido optimizar los pulsos de entrega de energía haciéndolos más homogéneos y confiriéndoles una imagen rectangular en forma de meseta, gracias a la presencia de condensadores que permiten suministrar una corriente constante. De este modo, se evitan picos de mayor energía que podrían dar lugar a efectos secundarios, obteniendo mejores resultados con mayor seguridad y sin necesidad de elevadas fluencias. Los equipos actuales permiten, además, fragmentar cada pulso en multipulsos con intervalos de no emisión entre cada uno de ellos, de forma que a medida que el tren de pulso se emite, la diana absorbe la energía sin tener tiempo para liberarla, evitando así el calentamiento y el daño sobre estructuras vecinas. Los equipos de luz pulsada empezaron trabajando a 0,1Hz (un pulso cada más de 10seg). Hoy día los equipos trabajan a 1-2-3Hz, lo cual acorta sensiblemente la duración de los tratamientos.
Los dispositivos de primera generación emitían luz del espectro infrarrojo, provocando daño epitelial y efectos indeseables. Para hacer más selectiva su acción se pueden emplear filtros de corte que eliminan λ no deseadas y optimizan el tratamiento. De este modo, los dispositivos más recientes de segunda generación consiguen filtrar λ más largas de la porción infrarroja, reduciendo significativamente los efectos secundarios3.
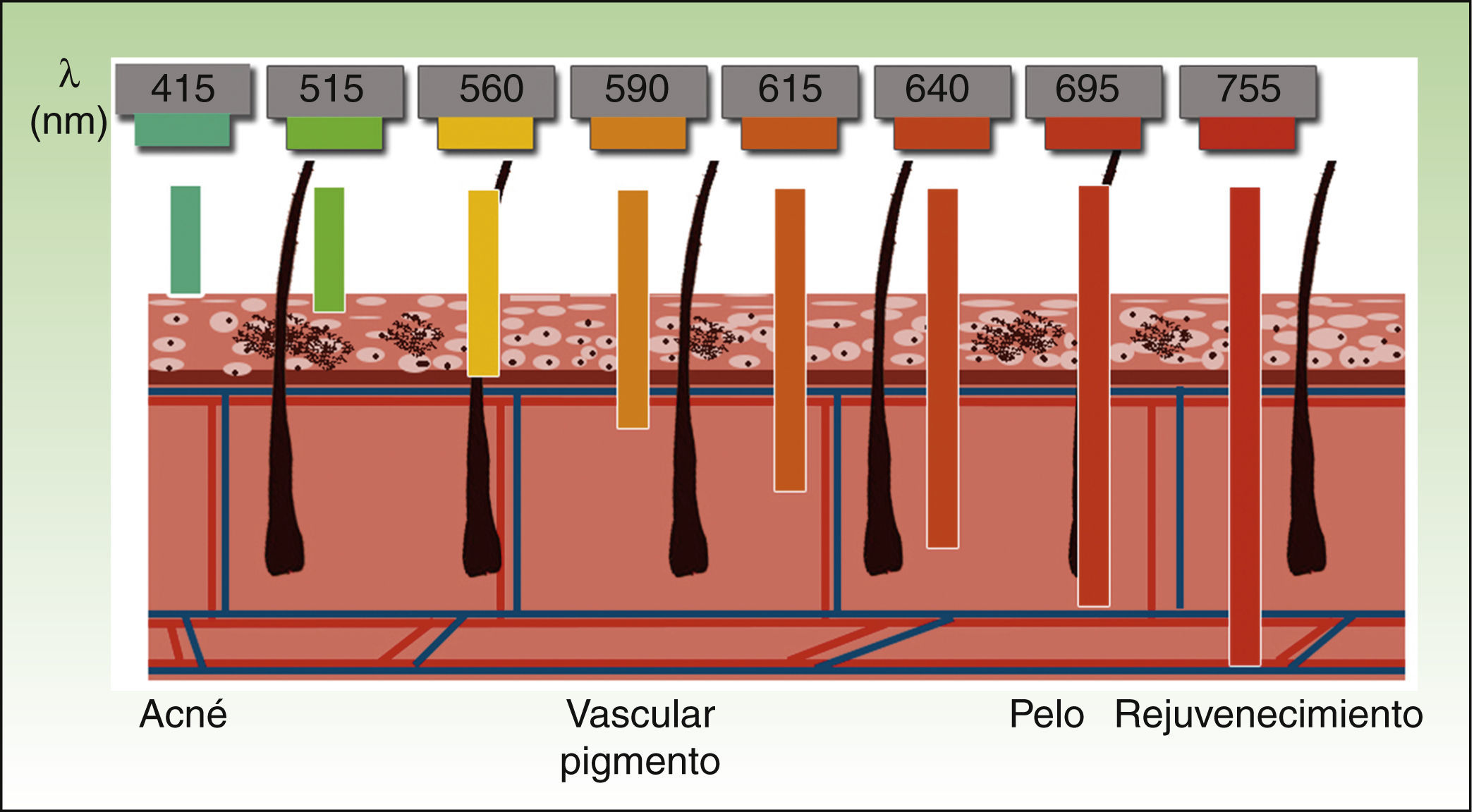
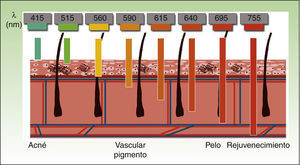
Por lo tanto, los equipos actuales de IPL ofrecen una gran versatilidad, de modo que empleando el mismo dispositivo y modificando diversos parámetros (longitud de onda, duración del pulso, número de pulsos, intervalo entre pulsos), se consiguen tratar distintas condiciones actuando sobre diferentes cromóforos4,5 (fig. 3).
Otra ventaja importante de la IPL es su tamaño de spot (diámetro del haz) relativamente grande, con la consiguiente velocidad de tratamiento resultante, permitiendo limitar el número de pulsos y tratar rápidamente amplias áreas. Sin embargo, las piezas de mano son más grandes y de superficie plana, lo que supone un inconveniente cuando se han de tratar superficies irregulares (tabla 1).
Ventajas e inconvenientes de los sistemas de luz pulsada intensa
| Ventajas | Inconvenientes |
|---|---|
| Alta versatilidad | Inconsistencia del espectro y la fluencia emitida |
| Precio menor (salvo los de alta gama) | Peso de la pieza de mano |
| Tamaño de spot grande | Incapacidad de enfoque |
| Alta tasa de cobertura de la piel | Gel aplicador y sistema de enfriamiento (espráis criogénicos, enfriamiento de contacto o aire refrigerado) |
| Tecnología robusta | Contacto directo con la piel |
Estos dispositivos se desarrollaron para tratar lesiones vasculares benignas. El primer artículo sobre su uso en dermatología se remonta a 1997, cuando Raulin et al. lo emplearon con éxito en Alemania para tratar a 14 pacientes con telangiectasias faciales o en las piernas o en la poiquilodermia de Civatte6. Poco después, los mismos autores publicaron 2 casos de depilación permanente y posteriormente se han llevado a cabo múltiples estudios más estandarizados que han demostrado su seguridad y eficacia7–9. Desde entonces, su coste favorable y su versatilidad han llevado a su rápida proliferación y a su uso en diferentes entidades clínicas.
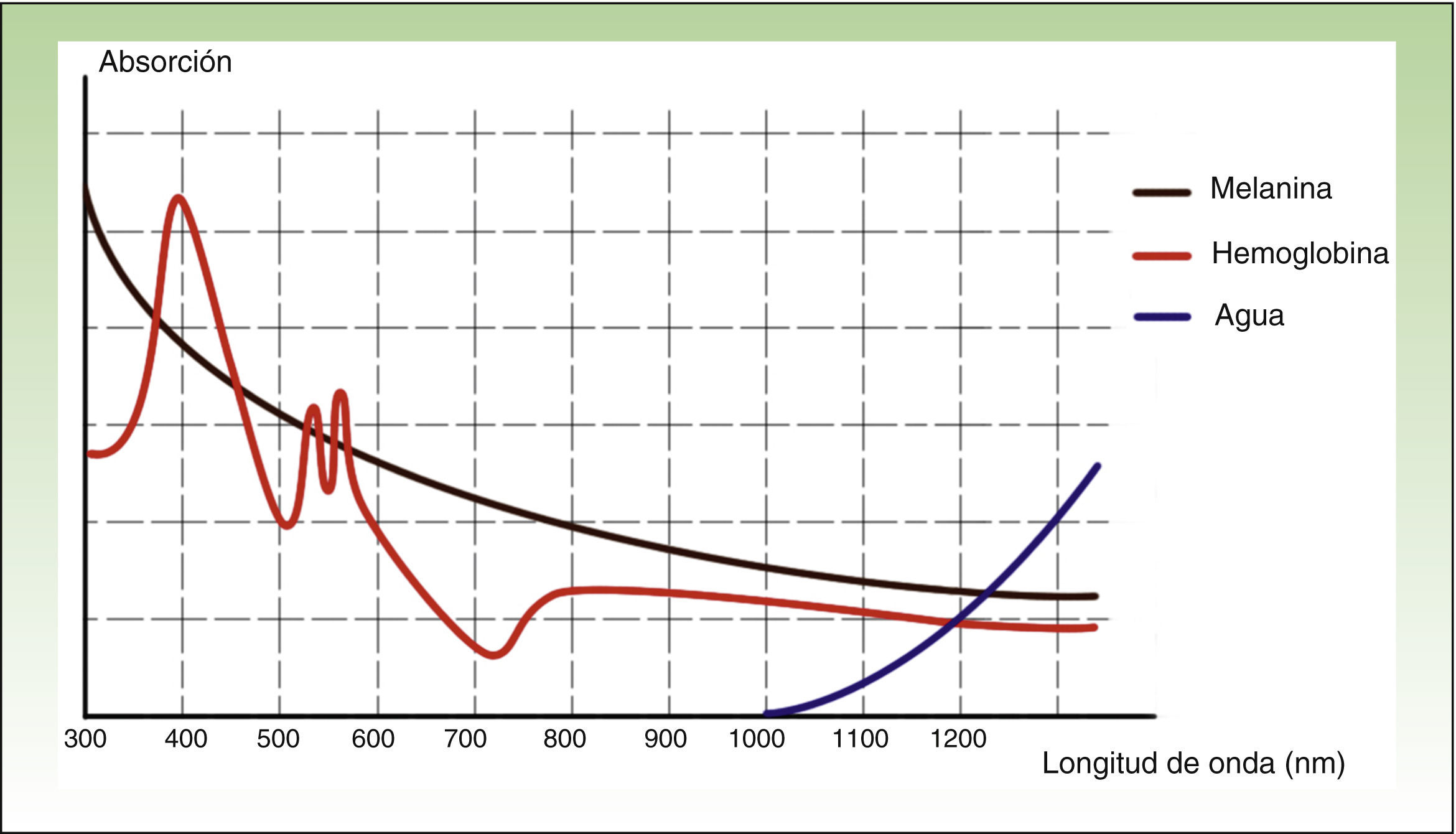
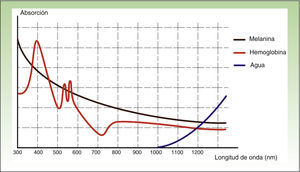
La IPL estaría indicada principalmente para actuar sobre la hemoglobina y la melanina, siendo mayor su eficacia en el tratamiento del color que de la textura, según algunos autores10,11. Sin embargo, a pesar de existir discusión sobre su potencial de remodelación del colágeno, también ha demostrado eficacia en rejuvenecimiento cutáneo.
La selección de pacientes y los cuidados previos y posteriores son similares al láser. Es imprescindible conocer y saber manejar los efectos adversos. Inicialmente se publicaron un gran número de efectos secundarios y una escasa eficacia (probablemente debido a un calibrado inadecuado)12, no obstante, los dispositivos actuales son más seguros, potentes y fiables13.
Un efecto secundario casi constante es la sensación de dolor durante el tratamiento, aunque generalmente no es un problema grave. La refrigeración (durante y/o después del tratamiento) o el empleo de anestesia tópica alivian en la mayoría de casos. Los efectos secundarios comunes, que pueden durar unos pocos días, son el edema y el eritema. La formación de ampollas y costras son signos de tratamiento con fluencias elevadas, en cuyo caso los pacientes deben evitar el rascado por el riesgo de infección y cicatrices. Los efectos que pueden ser más permanentes o irreversibles son los cambios de pigmentación (hipo-hiperpigmentación) y la cicatrización hipertrófica o queloidea11.
Los pacientes bronceados o con un fototipo elevado, así como aquellos que no pueden o no quieren evitar estrictamente la exposición solar tras el tratamiento, deben excluirse generalmente por el alto riesgo de hiperpigmentación14.
Hay un número creciente de artículos sobre la utilización de la IPL sola o en combinación con otras modalidades15. En las secciones siguientes se comentan las indicaciones actuales y las nuevas aplicaciones, comparando con otras terapias, en aquellos casos en los que existen estudios comparativos.
Indicaciones actualesLesiones pigmentadas benignasLos sistemas de láser Q-switched son el método de elección; sin embargo, muchos estudios indican una eficacia igual o superior de la IPL16–18.
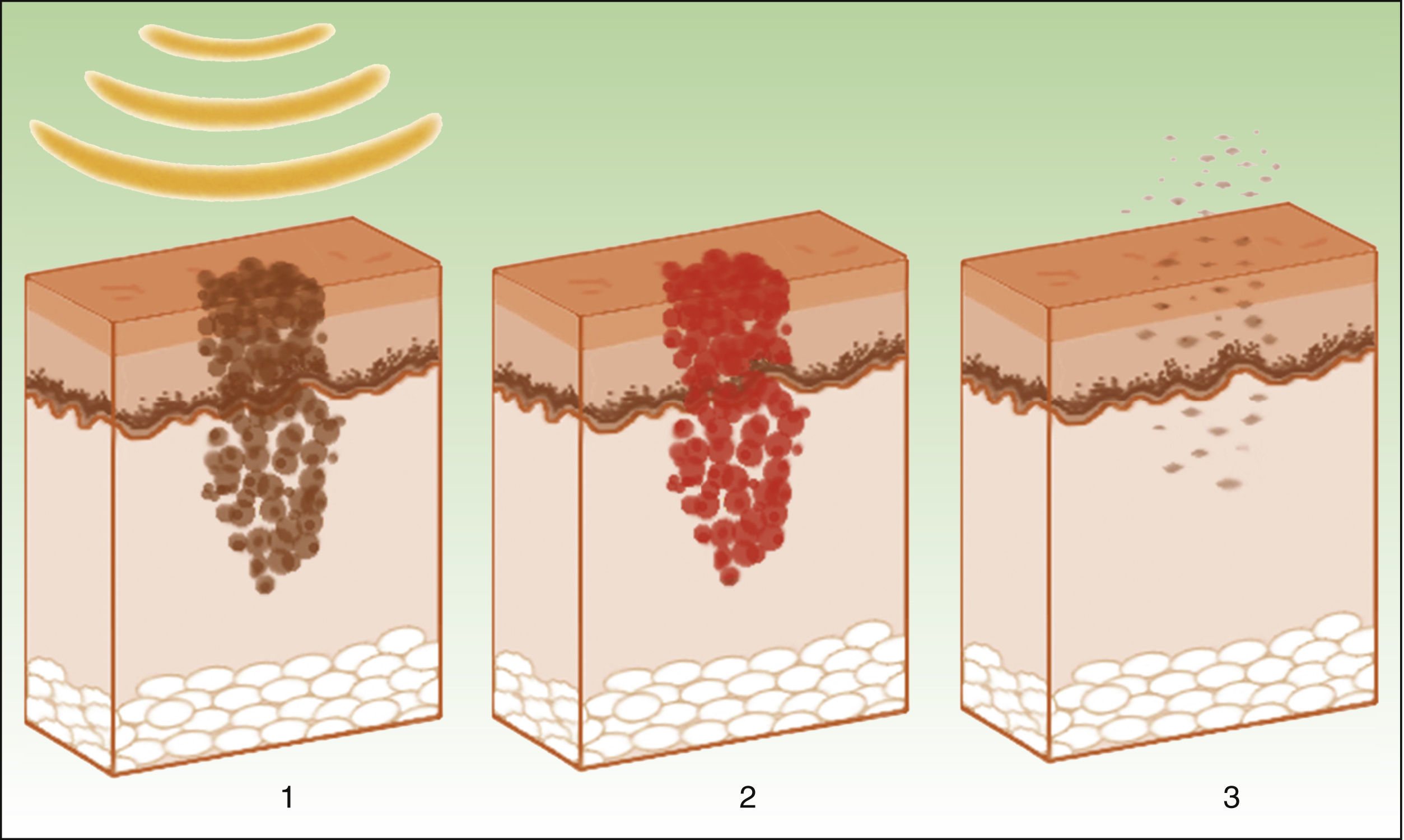
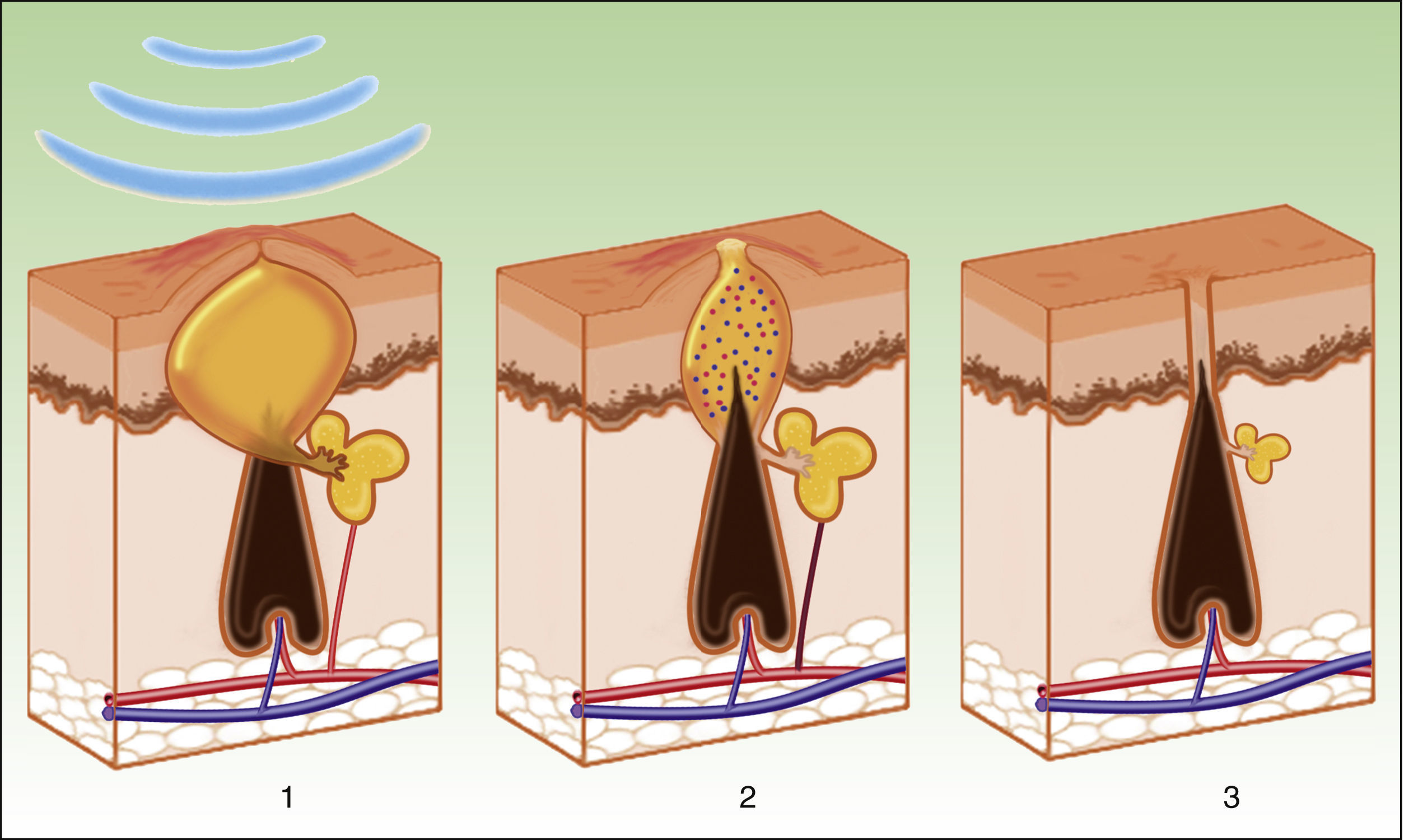
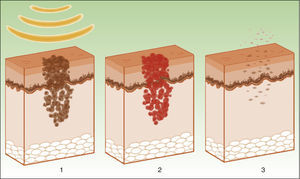
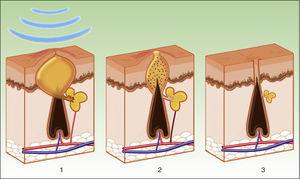
La diana es el melanosoma, cuyo cromóforo es la melanina. Ésta absorbe las λ adecuadas, transformándolas en energía calórica, provocando epidermólisis hasta la capa basal y promoviendo una rápida diferenciación queratinocítica, acompañada por una transferencia de melanosomas hacia capas superiores, lo que resulta en su eliminación junto con queratinocitos necróticos (fig. 4)19.
Mecanismo de acción de la luz pulsada intensa en las lesiones pigmentadas19. Los melanosomas absorben las λ (1), las transforman en energía calórica (2) y se produce epidermólisis y eliminación de la lesión (3).
Se ha observado un daño térmico selectivo en el rango de 351-1064nm20. En el caso de la IPL, las λ empleadas oscilan entre 515-755nm. Gracias a los filtros de corte se pueden seleccionar λ cortas, que actúan sobre la epidermis y son seguras en lesiones superficiales; o λ largas, que penetran más y son más eficaces en lesiones profundas.
Moreno Arias y Ferrando21 publicaron en el 2001 un estudio en el cual 20 pacientes con lesiones melánicas fueron tratados con IPL, concluyendo que la mayor eficacia (76-100%) se obtenía en las lesiones superficiales (efélides, melasmas epidérmicos, manchas café con leche), frente a una eficacia inferior al 25% en las profundas (nevus de Becker, nevus epidérmico, melasma mixto).
Hay multitud de estudios centrados en la respuesta del melasma a la IPL. A pesar de ser refractario a múltiples terapias, muchos autores proponen estos sistemas como una herramienta útil y efectiva, sobre todo en aquellos de tipo epidérmico16–18,22–26.
Otras entidades tratadas con éxito, algunas de ellas con escasos artículos publicados, son la melanosis de Riehl27, la mancha mongólica28, los lentigos solares y efélides29–32, la lentiginosis asociada a síndromes (LEOPARD, Peutz-Jeghers)33,34, la hiperpigmentación inducida por fármacos35 o el nevus Spilus36.
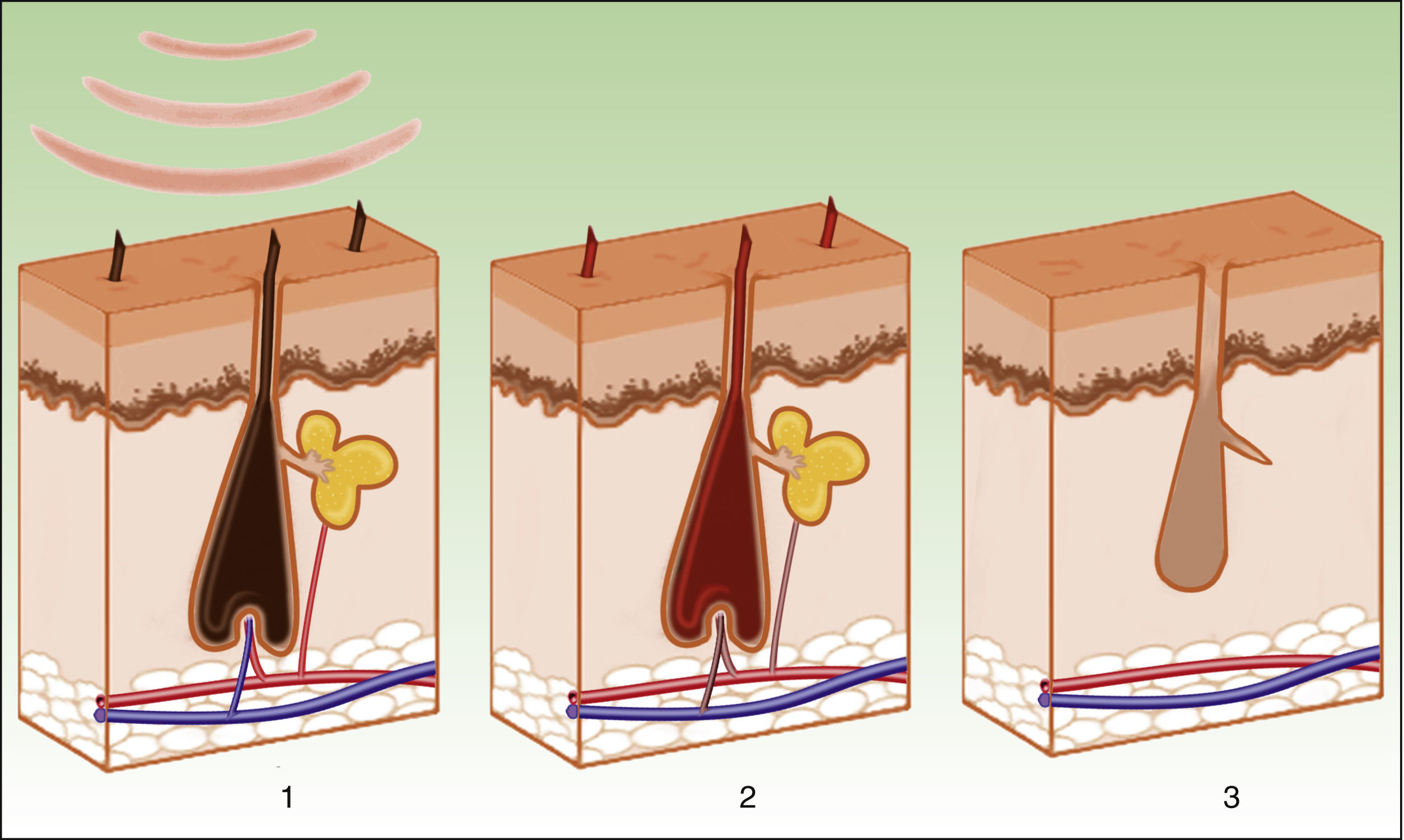
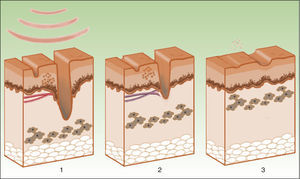
Lesiones vascularesEl láser de colorante pulsado (PDL) es considerado el gold standard. Sin embargo, su limitación es la necesidad de lograr una púrpura inmediata que dura unos 10-14 días. La IPL se presenta como una alternativa por la ausencia de púrpura, minimizando el tiempo de inactividad3. En lugar de la inducción de una púrpura, por destrucción de eritrocitos y estallido de la pared vascular, el objetivo de la IPL es alcanzar una temperatura suficiente para causar la coagulación del vaso, con la consiguiente destrucción y fibrosis (fig. 5).
Múltiples estudios avalan una eficacia y seguridad equivalentes de la IPL en comparación con láseres (PDL, neodimio:YAG, alejandrita, KTP)37–40. McGill et al. realizaron un estudio comparativo en 18 pacientes con malformaciones capilares refractarias a PDL, concluyendo que el láser de alejandrita era el más eficaz, seguido de la IPL38.
La IPL actúa sobre 3 cromóforos diana: oxihemoglobina (predominante en lesiones clínicamente rojas), desoxihemoglobina (predominante en lesiones azules) y metahemoglobina; con picos de absorción de 418, 542 y 577nm, respectivamente. Aunque el pico de máxima absorción para la oxihemoglobina se sitúa en 418nm, la penetración es más baja y además hay gran competencia con la melanina, mientras que en torno a 577nm, aunque la absorción es menor, la capacidad de penetración es mayor, disminuyendo esa competencia y evitando efectos secundarios, como la hipopigmentación41. Por esta razón, los dispositivos actuales emplean mayores λ (515-600nm) para asegurar una mayor penetración, sin perder afinidad por la oxihemoglobina.
El éxito en el tratamiento depende del tipo y tamaño de los vasos. Fodor et al. realizaron un estudio comparativo entre IPL y neodimio:YAG, obteniendo los mejores resultados con IPL para lesiones más superficiales y pequeñas39.
En función de todo lo anterior, las principales indicaciones de la IPL son las telangiectasias y arañas vasculares, la eritrosis y la rosácea eritemato-telangiectásica6,40,42–45. Un estudio llevado a cabo por Murray et al. en 2012 demostró la mejoría de las telangiectasias asociadas a la esclerosis sistémica; sin embargo, el resultado no se mantuvo durante el seguimiento, lo que sugiere la necesidad de asociar otros tratamientos44.
La IPL también puede resultar útil en lactantes con hemangiomas superficiales o >1cm de rápido crecimiento46, en malformaciones capilares (especialmente manchas en vino de Oporto)38,40,41,47–52 y en poiquilodermia de Civatte43,53–56.
RosáceaLa IPL ha demostrado ser un tratamiento eficaz para las telangiectasias y, en menor medida, el eritema de fondo y las lesiones papulosas en los pacientes con rosácea eritemato-telangiectásica43,57–59. El trabajo de Lane et al. propone también estos sistemas como una herramienta útil adicional para el tratamiento de la rosácea granulomatosa, ya que la reducción del componente vascular permite la disminución de la inflamación dérmica60.
En 2009 Neuhaus et al. objetivaron en un estudio con 29 pacientes que la IPL es al menos tan eficaz y segura como el PDL en la reducción de los signos y síntomas de la rosácea61. Papageorgiou et al. demostraron una eficacia del 55% en la reducción de las telangiectasias, mantenida durante 6 meses de seguimiento62, mientras que Schroeter et al. confirmaron estos resultados positivos y ratificaron un mantenimiento notable durante un período de seguimiento promedio de 51,6 meses63. A pesar de todo, aún se requieren estudios de eficacia a largo plazo64.
Acné vulgarExisten varios artículos publicados sobre el uso de la IPL en el tratamiento del acné inflamatorio leve-moderado, aunque en la mayoría de ellos no se emplea en monoterapia, sino asociada o como fuente de luz en la terapia fotodinámica65–68. Se propone como una técnica no invasiva y rápida que evita el uso prolongado de fármacos, la resistencia bacteriana y los efectos adversos derivados, aunque existe mucha controversia sobre su eficacia en monoterapia67,68.
En el tratamiento del acné con IPL parecen estar implicados 3 mecanismos de acción (fig. 6)69:
- -
Efecto fotodinámico. Propionibacterium acnes (P. acnes) produce porfirinas (sobre todo, protoporfirina ix). Estas actúan como cromóforos con picos de absorción de 415 a 665nm. Las λ son absorbidas por dichas porfirinas, liberándose radicales libres con efectos bactericidas. Además, se estimulan citoquinas antiinflamatorias, como el factor de crecimiento transformante beta (TGF-β)70,71.
- -
Fototermólisis selectiva de vasos sanguíneos que nutren las glándulas sebáceas, lo que lleva a la reducción de su tamaño y de la tasa de secreción de sebo (con la oxihemoglobina como cromóforo).
- -
Un tercer mecanismo requiere un agente fotosensibilizante exógeno que se aplica tópicamente. Esta es la base de la terapia fotodinámica.
Mecanismos de acción de la luz pulsada intensa en el tratamiento del acné. Las porfirinas producidas por P. acnes actúan como cromóforos (1), se liberan radicales libres bactericidas y se estimulan citoquinas antiinflamatorias (TGF- β) junto con una fototermólisis de los vasos que nutren las glándulas sebáceas (2). Se elimina la inflamación y se reducen las glándulas (3).
La IPL permite cubrir los picos de absorción tanto de las porfirinas bacterianas como de la hemoglobina y, por tanto, podría ser una herramienta muy útil en el acné. Los resultados heterogéneos de los estudios actuales ponen de manifiesto que la IPL está lejos de ser un tratamiento estándar, aunque podría considerarse una alternativa en pacientes en los que los fármacos estén contraindicados o existan limitaciones.
Otro punto importante a tener en cuenta es que la reducción de P. acnes, y por tanto la mejoría del acné, es de corta duración y solo se mantiene si se aplican sesiones repetidas durante un largo período de tiempo70. Esto es debido a que la respuesta se basa en un efecto antiinflamatorio-antibacteriano indirecto, local y superficial, sin actuar sobre el componente inmunológico sistémico. En consecuencia, la respuesta es esperable que sea parcial y transitoria, a diferencia de aquellas indicaciones en las que el cromóforo diana es el causante del proceso y destruyendo dicho cromóforo se consigue un resultado duradero. A este respecto, Choi et al. concluyeron que tanto PDL como IPL eran efectivas, pero con IPL la respuesta era ligeramente menos efectiva y duradera71.
Debido a los datos escasos y no homogéneos de los estudios realizados, actualmente no se puede realizar ninguna recomendación de uso de IPL en monoterapia en el tratamiento del acné.
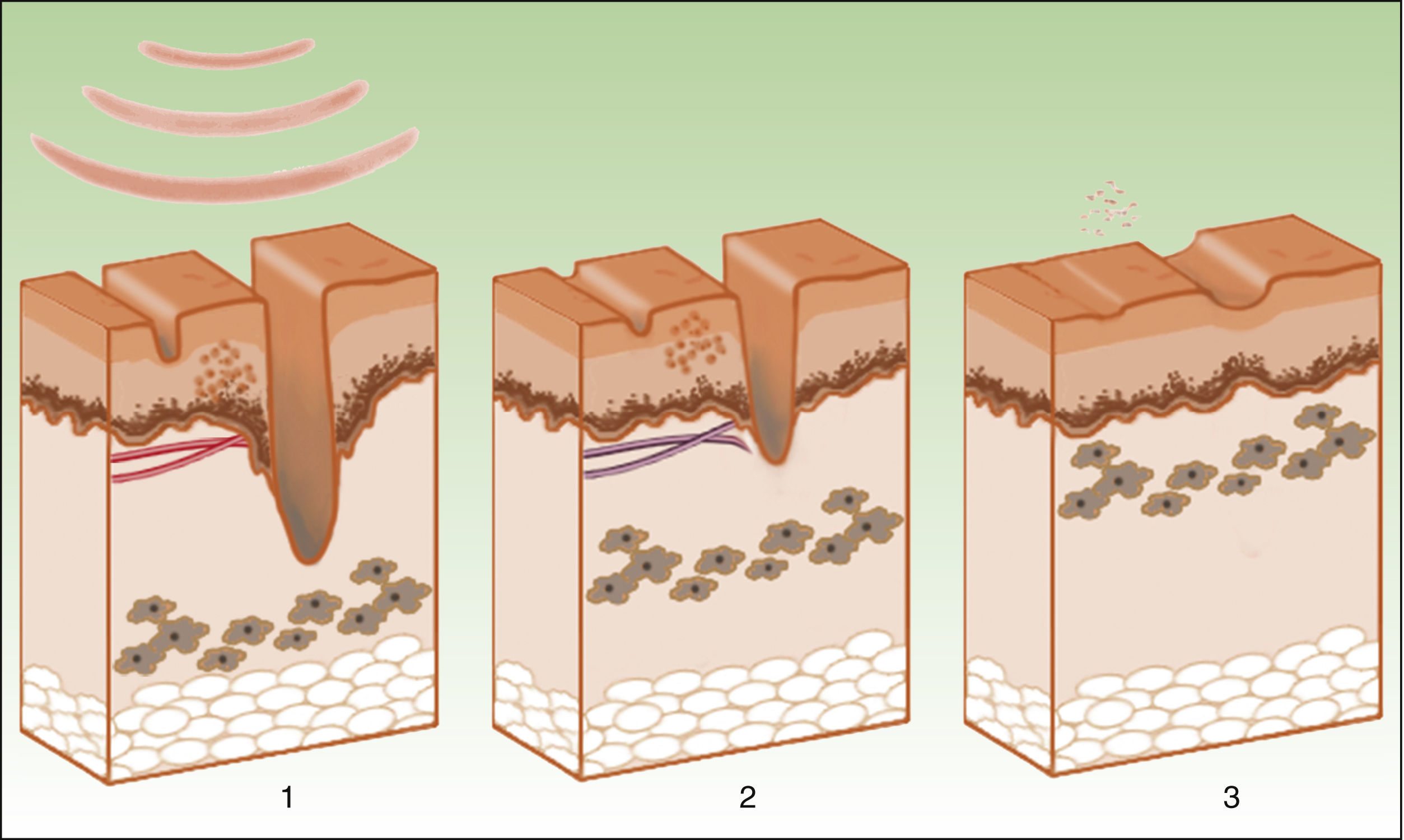
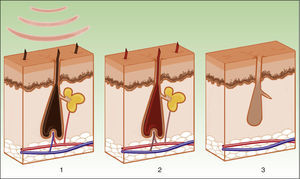
FotodepilaciónEn este caso la melanina actúa como cromóforo. Es importante atacar selectivamente los depósitos de los tallos pilosos, manteniendo intacta la melanina epidérmica. El mejor pico de absorción de melanina se da en λ más bajas, dificultando la penetración hacia el folículo. Por ello es preferible usar λ más largas (590-900nm) que penetran en las capas más profundas, pudiendo actuar más selectivamente en los densos depósitos de melanina de los folículos pilosos, sin dañar la melanina epidérmica. Una vez que la melanina absorbe la energía lumínica, esta se transforma en energía térmica que causa la necrosis del bulbo piloso (fig. 7). El folículo piloso en fase anágena es el más sensible, ya que el tallo contiene la mayor cantidad de melanina. Además de la melanina del tallo piloso, también actuaría como diana la melanina contenida en las células madre pluripotenciales de la matriz del bulbo y las células madre melanocíticas de la zona de la protuberancia próxima a la inserción del músculo erector del pelo y la vaina externa de la raíz; el objetivo es provocar un daño en el folículo destruyendo dichas células e induciendo así una fotodepilación permanente. Está por dilucidar la importancia de la estructura microvascular de la papila como diana del tratamiento8.
La mayoría de efectos secundarios son mínimos y transitorios y se suelen observar cuando se aplican energías excesivas o una técnica inadecuada. Incluyen eritema, quemaduras, hiper-hipopigmentación, leucotriquia, foliculitis, hipertricosis paradójica y, en menor medida, cicatrices72–74. La hipertricosis paradójica podría deberse a la activación de folículos inactivos en áreas cercanas a las zonas tratadas, por dosis subterapéuticas de energía que estimularían el metabolismo anabólico de dichos folículos72. Moreno-Arias et al. llevaron a cabo un estudio en una serie de 49 pacientes con hirsutismo facial y observaron este efecto en el 10% de casos (todos ellos asociados a síndrome de ovario poliquístico)72.
Numerosos artículos documentan la eficacia y seguridad de estos sistemas en la fotodepilación, sin embargo solo unos pocos aportan datos procedentes de estudios controlados o comparativos, sobre todo con láser de alejandrita, láser de diodo y neodimio:YAG7–9,75–79. En ellos se comparan la eficacia y seguridad de las diferentes modalidades de láser frente a IPL obteniendo datos similares. Aunque los mejores resultados y más duraderos corresponden a los casos tratados con láser, no se encontraron diferencias significativas, y en la mayoría, la IPL provocaba menos dolor y efectos secundarios.
En el caso de fototipos altos la captación de la energía por los folículos se ve comprometida por la mayor concentración de melanina epidémica. Además, el riesgo de trastornos de la pigmentación es mayor. En estos casos se recomienda emplear λ largas (más de 755nm.), mayor duración del pulso con periodos interpulso de 50-100ms y sistemas de enfriamiento para minimizar el daño térmico3,79. Ismael realizó un estudio en 2012 con 50 mujeres de fototipos iv-vi, evaluando la eficacia y seguridad del láser neodimio:YAG frente a la IPL en la depilación axilar, obteniendo mejores resultados para el láser, aunque este fue más doloroso y provocó mayor inflamación79.
Otro dato importante a tener en cuenta es que el láser resulta más efectivo en la eliminación del pelo negro y profundo; y por el contrario, la versatilidad de la IPL, permite tratar con mayor eficacia pelo castaño o rubio, o vello fino.
Sobre la base de los ensayos controlados y aleatorizados la evidencia de la fotodepilación está más documentada para el láser de alejandrita, de diodo y de neodimino:YAG, mientras que la evidencia para IPL es limitada77.
Recientemente han sido aprobados por la FDA sistemas de IPL de uso doméstico a bajas fluencias para el tratamiento del vello. Aunque esta tecnología parece ser segura y eficaz, los resultados de estudios clínicos revelan una eficacia menor que los sistemas utilizados en clínicas80–82.
Fotorrejuvenecimiento cutáneo no ablativoEl ataque térmico en la dermis induce una activación fibroblástica, con la consiguiente formación de neocolágeno (fig. 8). Se incrementa la síntesis y reorganización de fibras de colágeno tipo 1 y 3, mientras que las fibras elásticas, aunque están más disminuidas, se encuentran mejor orientadas10. Las λ que consiguen estos efectos son las comprendidas en el rango de 515-1200nm. Las λ más largas son absorbidas por el agua de la dermis, desencadenando una reacción mediada por citoquinas que estimulan la síntesis de neocolágeno. Las λ más cortas son absorbidas por la melanina y la oxihemoglobina presentes en los trastornos de pigmentación y telangiectasias asociados al proceso de envejecimiento. Por tanto, se consiguen mejorar todos los elementos visibles del envejecimiento (arrugas finas, laxitud, telangiectasias, pigmentación irregular) con la ventaja de tener una menor tasa de efectos secundarios y una recuperación más rápida.
A pesar de los resultados desiguales en los diferentes estudios, la IPL se presenta como una alternativa segura y eficaz a los tratamientos clásicos de rejuvenecimiento con láseres ablativos (CO2, erbio), y con resultados de eficacia y seguridad similares a los obtenidos empleando láseres no ablativos (PDL, infrarrojos, diodo, YAG, etc.), aunque no hay estudios comparativos suficientes84,85. No existe ningún grado de recomendación con suficiente nivel de evidencia, sin embargo, se consigue mejorar la textura y unificar el tono, actuando principalmente sobre las alteraciones vasculares y la discromía irregular, con mayor disparidad de resultados en cuanto a la reducción de las arrugas10,11,83–91.
Terapia fotodinámicaLa terapia fotodinámica (TFD) consiste en administrar tópicamente un agente fotosensibilizante en el área a tratar (ácido 5-aminolevulínico-5-ALA o su éster metilo) y posteriormente estimular mediante una fuente de luz. Tras la captación selectiva por las células diana (células tumorales, células endoteliales anómalas, bacterias, etc.) y posterior exposición a la luz se consigue transformar estos profármacos en su forma activa, la protoporfirina ix, generando radicales libres citotóxicos que destruyen dichas células. Por otra parte, gracias al empleo de este agente fotosensibilizante, que tiene gran difusión a través de las membranas celulares, el efecto puede llegar a ser más profundo y eficaz. El tiempo de incubación del agente fotosensibilizante suele ser de 30min a una hora. Varios estudios apoyan los tiempos cortos para minimizar efectos adversos92–95, aunque se han hecho estudios prolongando este periodo hasta 3h para determinar si los resultados eran más eficaces, sin obtener diferencias estadísticamente significativas93.
Las indicaciones clásicas y aprobadas son precáncer o cáncer cutáneo no melanoma (con grado de recomendación A y nivel de evidencia 1 para queratosis actínicas, carcinoma basocelular superficial y enfermedad de Bowen con un tiempo de incubación de 3h del fotosensibilizante metilaminolevulinato); existe menos evidencia y se precisan estudios de mayor calidad para acné, rosácea y rejuvenecimiento cutáneo (donde además varían ampliamente en los estudios los tiempos de incubación)92–107. La TFD no se utiliza actualmente para fotodepilación, aunque ha habido intentos para su uso en pelo cano con escasa eficacia.
El abanico de indicaciones se está ampliando dadas las ventajas que ofrece: no invasiva, específica para el tejido diana, buena tolerancia, permite el tratamiento de múltiples lesiones en una misma sesión, ausencia de toxicidad acumulada y buen resultado cosmético. Probablemente, la TFD con IPL sea una de las indicaciones terapéuticas que más se potencien en un futuro. Sin embargo, la falta de evidencia científica, junto a la existencia de otras terapias más adecuadas, hace prever que la lista de las indicaciones aprobadas no vaya a modificarse en un futuro inmediato.
La eficacia de la TFD ha sido demostrada por múltiples estudios controlados, pero debido a los efectos secundarios inmediatos se reserva para situaciones seleccionadas67. Los principales son reacciones fototóxicas (eritema, edema, hiperpigmentación) y dolor durante el tratamiento, en ocasiones intolerable. Esto depende del tipo de fotosensibilizador utilizado, la zona de tratamiento y el tipo de lesión. No obstante, Babilas et al. objetivaron menor dolor en el tratamiento de queratosis actínicas con IPL en comparación con la luz emisora de diodos108.
Múltiples artículos proponen la TFD como una terapia eficaz para el acné inflamatorio (grado de recomendación B, nivel de evidencia 2a), siendo más efectiva que la IPL en monoterapia, con escasos efectos secundarios y buena tolerabilidad, así como resultados más persistentes y bajas tasas de recidiva92–95,99–102. Los radicales libres liberados tras la fotoactivación de la protoporfirina ix no solo destruyen P. acnes, sino también la unidad pilosebácea, reduciendo el tamaño de las glándulas sebáceas y la producción de sebo68,93–95. Los resultados no son inmediatos, sino que suelen hacerse patentes a las 3 sesiones o 4 semanas de tratamiento, pudiendo incluso aparecer una reacción aceniforme autorresolutiva inicial95,101.
Taub et al. compararon la respuesta del acné frente a IPL, una combinación de IPL y radiofrecuencia, o luz azul, obteniendo los mejores resultados, más duraderos y constantes, con IPL que con las otras modalidades99. Hong et al. llevaron a cabo un estudio comparativo entre IPL y luz roja tras la aplicación de 5-ALA; en ambos casos se conseguían resultados eficaces, pero los resultados eran más rápidos en el caso de luz roja94,100.
La TFD con IPL también se propone como una opción terapéutica con resultados prometedores y mínimos efectos secundarios en el fotorrejuvenecimiento, obteniendo mejor respuesta que con la IPL aislada. Según la mayoría de estudios, la mayor eficacia se obtiene en la mejoría global del fotoenvejecimiento, la pigmentación moteada y, en menor medida, las líneas finas de expresión (con resultados desiguales en cuanto a la rugosidad y palidez)103–107. Gold et al. compararon la eficacia de la TFD con IPL frente a IPL sola en 20 pacientes, obteniendo un 80% de mejoría en la valoración global con TFD (frente al 45% con IPL sola) y un 95% en la pigmentación (frente al 60%)107.
Nuevas aplicacionesCicatrices hipertróficas/atróficasSon escasos los artículos publicados, pero los resultados encontrados sugieren una respuesta eficaz. Bellew et al. compararon el empleo de PDL de pulso largo e IPL en cicatrices quirúrgicas hipertróficas, concluyendo que ambos presentaban una eficacia similar, pero en el caso de la IPL se eliminaba el riesgo de púrpura109. Erol et al. evaluaron la eficacia y seguridad de la IPL en las cicatrices hipertróficas o queloides de 109 pacientes, obteniendo una mejoría clínica global del 92,5% y sugiriendo que esta técnica es efectiva no solo para mejorar la apariencia de las cicatrices, sino también para reducir el espesor, el eritema y la dureza110. El aclaramiento del color se consigue gracias a la esclerosis de los neovasos y a la disminución del edema intersticial, mientras que el aplanamiento es producido por rotura y remodelación del colágeno induciendo activación fibroblástica.
Esta activación, con la consiguiente síntesis de neocolágeno y matriz extracelular, mejora también las cicatrices atróficas del acné, hecho que objetivaron Wang et al. en un estudio con 37 pacientes en los cuales se asociaban IPL y láser de CO2 fraccionado, incrementando el éxito66.
Queratosis seborreicasEl empleo de IPL también puede resultar eficaz en el tratamiento de queratosis seborreicas, ya que se trata de lesiones superficiales y discretamente pigmentadas16. Para ello se deben emplear filtros que permitan seleccionar λ cortas (530nm), que actúan sobre la epidermis y son seguras en el tratamiento de lesiones superficiales. El mecanismo de acción probablemente esté relacionado con la absorción de la radiación por la melanina epidérmica y la posterior difusión térmica a las células circundantes; esto origina una epidermólisis que incrementa la regeneración de queratinocitos con eliminación de aquellos necróticos a través de microcostras, eliminando de este modo estas lesiones queratinocíticas19. No hay estudios publicados, pero el British Skin Laser Study Group presentó en la reunión del British Medical Laser Association (2011) una serie de casos de queratosis seborreicas tratadas con éxito y buenos resultados cosméticos empleando una sesión de IPL.
SarcoidosisNo existen estudios controlados para el tratamiento de la sarcoidosis cutánea con IPL, pero los artículos publicados proponen esta técnica y el láser (neodimio:YAG, KTP, PDL, CO2), como terapias alternativas, con buena respuesta y tolerabilidad, en aquellos casos refractarios a terapias convencionales. Rosende et al. trataron con éxito a una paciente con lupus pernio que había presentado una escasa respuesta a tratamientos farmacológicos111. Por su parte, Hasegawa et al. también emplearon con éxito la TFD con IPL en una paciente con sarcoidosis facial112.
El mecanismo de acción podría estar relacionado con la destrucción de vasos sanguíneos por los que llegan las citoquinas proinflamatorias (al igual que en otras dermatosis inflamatorias, como lupus eritematoso, dermatitis atópica, hidradenitis supurativa o acné). La citoquina antiinflamatoria TGF-β podría desempeñar un papel clave en la resolución de lesiones inflamatorias (se ha observado un incremento de sus niveles tras el tratamiento)69. Esta acción antiproliferativa y antiinflamatoria, tanto de IPL sola como en TFD, interrumpiría el proceso de formación de granulomas en la sarcoidosis, pero al ser un efecto local, cabe esperar una respuesta transitoria111,112.
Lupus eritematoso cutáneoAprovechando el efecto sobre las lesiones vasculares, Levy (2000) aplicó IPL a una paciente con lupus eritematoso que presentaba un eritema facial crónico a pesar de las terapias previas, consiguiendo un aclaramiento del 75%113. En el caso de enfermedades crónicas con eritema como el lupus, la IPL y el láser ofrecen las ventajas de ser bien tolerados, evitar el uso prolongado de fármacos y lograr resultados mantenidos, siempre y cuando se realicen sesiones periódicas, ya que, como se ha comentado anteriormente, la IPL posee un efecto antiinflamatorio transitorio113. Troilius et al. (2013) llevaron a cabo un estudio retrospectivo de los casos de lupus eritematoso crónico discoide refractarios a tratamientos, que fueron tratados con IPL o PDL. Catorce de los 16 pacientes experimentaron mejoría en el prurito, eritema, descamación, formación de cicatrices y dolor. A pesar de ser necesarios más estudios, se concluyó que tanto IPL como PDL podrían ser una terapia adyuvante precoz y segura para prevenir la desfiguración en el lupus discoide114.
Hidradenitis supurativaLa TFD con IPL se ha empleado con éxito en el tratamiento del acné y podría ser una terapia alternativa o adyuvante en esta entidad, ya que las 2 enfermedades presentan una etiopatogenia similar. Schweiger et al. (2011) investigaron la eficacia y seguridad de la TFD empleando luz azul o IPL en 14 pacientes. Observaron una reducción del número de lesiones y mejoría de la calidad de vida, con una mejor tolerabilidad en el caso de la luz azul115. Ese mismo año, Highton et al. emplearon únicamente IPL en 18 pacientes obteniendo una mejoría significativa con un alto nivel de satisfacción del paciente, proponiendo esta técnica para evitar la cirugía116. Sin embargo, se requieren más estudios que avalen esta eficacia y aclaren el mecanismo de acción (posiblemente relacionado con el efecto antiinflamatorio-antibacteriano y la fototermólisis selectiva vascular).
Dermatitis atópicaLas lesiones eccematosas características están relacionadas con la activación endotelial y la liberación de mediadores proinflamatorios. La IPL se ha utilizado con éxito en la rosácea gracias a la ablación de la vascularización anormal seguida por una reducción del componente inflamatorio dérmico62. Las telangiectasias inducidas por el abuso de corticoides tópicos son similares a las lesiones de rosácea, lo que apoya la hipótesis de que la IPL podría ser una modalidad prometedora para el tratamiento del enrojecimiento facial en la dermatitis atópica (DA). En este sentido, Oh et al. en 2010 emplearon esta técnica para tratar a 11 pacientes con DA facial crónica y refractaria a tratamiento, obteniendo buenos resultados tanto en la mejoría clínica como en los índices de calidad de vida. Además, la IPL se ha utilizado con eficacia para el rejuvenecimiento cutáneo y las lesiones pigmentadas; por tanto, estos autores también postulan que, mediante la remodelación del colágeno, esta técnica mejora la liquenificación e hiperpigmentación postinflamatoria secundarias al rascado crónico. Aunque una de las bases de la DA es la alteración de la barrera cutánea y la IPL podría agravar este proceso al provocar epidermólisis, no se observaron efectos adversos graves117.
Verrugas víricas recalcitrantesLa IPL y el láser (sobre todo, PDL) se están empleando como una opción terapéutica; sin embargo, no hay evidencia de su efectividad y faltan ensayos clínicos que la evalúen. El mecanismo de acción parece ser la destrucción selectiva de capilares superficiales de las papilas víricas, así como el daño térmico provocado al virus del papiloma humano. Un ensayo clínico aleatorizado llevado a cabo por Togsverd-Bo et al. no encontró diferencias significativas en el tratamiento de las verrugas recalcitrantes con raspado solo o asociado a IPL, y además, los pacientes tratados con IPL experimentaron más dolor118. Sin embargo, Kalil et al. publicaron un caso de verrugas recalcitrantes en manos tratado con éxito mediante TFD con IPL (estos resultados podrían explicarse por la acumulación selectiva de protoporfirina ix en los queratinocitos de la piel infectada por el virus)119.
Queratosis pilaris atrophicans facieiEsta variante de queratosis pilar se caracteriza por eritema e hiperqueratosis folicular que puede progresar a atrofia. Suele causar una gran afectación psicológica y el tratamiento es insatisfactorio. Rodríguez-Lojo et al. trataron 4 pacientes con una mejoría tanto del eritema como de la rugosidad, sin efectos secundarios120. En su etiopatogenia están implicadas alteraciones queratinocíticas debidas a citoquinas proinflamatorias que causan inflamación perifolicular seguida de fibrosis y atrofia. Por tanto, el efecto antiinflamatorio de la IPL podría ser beneficioso.
Esta entidad ha sido tratada con éxito con PDL; sin embargo, la IPL ofrecería ventajas por la ausencia de púrpura. Por todo ello, la IPL podría considerarse una opción terapéutica segura y bien tolerada para el tratamiento de la queratosis pilar atrófica120.
Liquen plano actínico pigmentadoEsta entidad parece corresponder a la fase final del liquen plano actínico, observando en el estudio histológico abundantes melanófagos e incontinencia pigmenti en la dermis papilar (similar a la hiperpigmentación postinflamatoria). La IPL se ha utilizado con éxito en otros trastornos de la hiperpigmentación, como la poiquilodermia de Civatte; por tanto, podría considerarse una opción terapéutica en esta enfermedad. Santos-Juanes et al. emplearon IPL con buenos resultados y sin efectos secundarios en una mujer de 55 años diagnosticada de LPAP, refractario a tratamientos convencionales (acitretino, corticoides tópicos, hidroxicloroquina, ciclosporina)121.
Estrías de distensiónGracias al fenómeno de neocolagenosis tras la activación fibroblástica, la IPL se ha empleado con éxito en el tratamiento de estrías. En un estudio llevado a cabo por Hernandez-Pérez et al. en 15 pacientes con estrías de distensión en el abdomen se apreció una mejoría estadísticamente significativa, tanto clínica como histológica, con el empleo de IPL, proponiendo esta técnica como un método prometedor para el tratamiento de este problema común, con efectos secundarios mínimos y un amplio margen de seguridad122. En un trabajo más reciente Basile et al. cifran la incidencia de estrías tras aumento de mamas en un 5%, pudiendo emplear para su tratamiento en el periodo inicial una combinación de IPL o erbio junto con mesoterapia123.
Psoriasis en placas y psoriasis unguealLa TFD ha sido usada en dermatosis inflamatorias como acné vulgar, psoriasis, granuloma anular, esclerodermia localizada y liquen escleroso. Se ha objetivado una reducción de citoquinas proinflamatorias y un incremento de citoquinas antiinflamatorias (TGF-β, IL-10) tras la TFD y, por tanto, un efecto antiescleroso y antiinflamatorio, lo que explicaría el beneficio terapéutico de la TFD en la psoriasis en placas124. Un estudio reciente propone la IPL como una alternativa eficaz y prometedora en el tratamiento de la psoriasis ungueal, con una mejoría significativa en el lecho ungueal (71,2%) y la matriz (32,2%), proporcionando un largo periodo de remisión125.
ConclusionesNumerosos ensayos muestran la eficacia y la compatibilidad de los dispositivos de IPL en una gran variedad de condiciones de la piel. Hay ensayos comparativos que confirman una eficacia similar (en algunos casos superior) entre estos sistemas y los láseres, aunque son necesarios un mayor número de estudios comparativos controlados y aleatorizados con periodos de seguimiento prolongado que permitan valorar el perfil de riesgo-beneficio de la IPL con respecto a cada láser en las diferentes indicaciones.
La principal ventaja de la IPL, sobre todo con los modelos actuales de alta gama, es su versatilidad, seguridad y coste favorable, en contraste con muchos láseres. Sin embargo, estos equipos son más complejos y se requiere un mayor entrenamiento para obtener los mejores resultados.
Gracias a esa versatilidad, los sistemas de IPL actúan a nivel de diferentes cromóforos pudiendo tratar lesiones pigmentadas, lesiones vasculares, acné y rosácea. Además pueden emplearse también en programas de fotodepilación, fotorrejuvenecimiento (solo o combinado con otros procedimientos para conseguir mejores resultados) o como fuente de luz para la terapia fotodinámica en el tratamiento de queratosis actínicas, carcinomas basocelulares o acné, entre otros; así como en múltiples nuevas aplicaciones (aunque se requieren más estudios clínicos que lo avalen y demuestren su eficacia).
Al tratarse de un sistema no ablativo es un procedimiento de elección en pacientes que no están dispuestos a asumir los riesgos de otras técnicas más agresivas que, aun teniendo una mayor eficacia, requieren tiempos prolongados de recuperación.
Las mejoras tecnológicas que se han ido introduciendo han permitido que los equipos actuales de alta gama emitan un pulso en forma rectangular o de «meseta», el cual conlleva una serie de consecuencias beneficiosas en términos de eficacia clínica y seguridad, minimizando los efectos secundarios.
En cuanto a las implicaciones médico-legales es necesario que los tratamientos con IPL se realicen en instalaciones acreditadas, por personal con formación y equipos de seguridad adecuados. Para ello será imprescindible crear una normativa reguladora en el uso de estos dispositivos, haciendo una mención especial a los de uso domiciliario, los cuales se consideran actualmente productos de venta libre, sin la necesidad de una prescripción facultativa.
En nuestra opinión, y basándonos en la revisión realizada, los sistemas de IPL se presentan como procedimientos médico-estéticos en auge por su gran versatilidad, eficacia, seguridad y comodidad, aunque se requieren nuevos estudios controlados y aleatorizados, con mayores tamaños muestrales y un mayor seguimiento a largo plazo, que propongan estrategias y protocolos de actuación unificados y específicos para cada tipo de enfermedad o indicación, ya que los diseños actuales difieren de unas publicaciones a otras sin poder obtener parámetros estandarizados.
Debido a los datos escasos y no homogéneos arrojados por los diferentes estudios, actualmente no se puede realizar ninguna recomendación de uso de IPL con suficiente nivel de evidencia, salvo en el caso de la terapia fotodinámica para las indicaciones clásicas (queratosis actínica, enfermedad de Bowen y carcinoma basocelular superficial, con grado de recomendación A y nivel de evidencia 1). En el resto de indicaciones los resultados muestran eficacia significativa, pero no hay suficiente evidencia científica o es limitada, necesitando estudios de mayor calidad para recomendar su uso.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.